МЕТА
Ці Настанови з клінічної практики (Clinical Practice Guideline, CPG) для Тривалої допомоги в польових умовах (Prolonged Field Care, PFC) на першому етапі медичної допомоги призначені для використання після виконання Настанов з Допомоги пораненим в умовах бойових дій (Tactical Combat Casualty Care, TCCC), за умови неможливості негайної евакуації на вищий рівень медичної допомоги. Медичний працівник передусім повинен бути експертом з Допомоги пораненим в умовах бойових дій (ТССС).
Метою даних настанов є визначення потенційних проблем, які необхідно враховувати при забезпеченні знеболення з седацією або без неї протягом тривалого часу (тобто протягом 4-72 годин). Загалом, ці настанови покликані спростити надання допомоги шляхом зменшення варіантів моніторингу, медикаментозного лікування тощо. Настанови надають пріоритет досвіду з обмеженим числом варіантів, радше ніж рекомендують велику кількість більш індивідуальних варіантів. Тут не розглядається індукція анестезії перед забезпеченням прохідності дихальних шляхів (тобто швидка послідовна інтубація). Дані настанови з клінічної практики повинні використовуватися всіма медиками, які проводять знеболення та седацію на першому етапі медичної допомоги чи під час тривалої допомоги в польових умовах.
ПРІОРИТЕТИ ДОПОМОГИ
Пріоритети допомоги, пов’язані зі знеболенням та седацією:
- Збереження життя постраждалого. Не призначайте знеболювальних та седативних препаратів, якщо є інші пріоритети надання допомоги (наприклад, зупинка кровотечі).
- Підтримання адекватних фізіологічних показників для збереження перфузії. Не призначайте лікарських засобів, які знижують артеріальний тиск або пригнічують дихання, якщо у пацієнта геморагічний шок чи дихальна недостатність (а також при високому ризику розвитку будь-якого з цих станів).
- Полегшення болю. Застосовуйте лікарські засоби для знеболення в першу чергу.
- Підтримання безпеки. Надмірне збудження та тривога можуть змусити пацієнта робити небажані речі (наприклад, від’єднувати пристрої, битися, впасти). Для безпеки пацієнта може знадобитися седація.
- Зниження рівня свідомості. Амнезія може бути бажаною під час болючих процедур, а також під час виконання деяких вимог бойового завдання.
ПРИНЦИПИ
- На І етапі медичної допомоги або під час тривалої допомоги в польових умовах внутрішньовенне (ВВ) або внутрішньокісткове (ВК) введення медикаментів є кращим, ніж внутрішньом’язове (ВМ). ВВ та ВК введення є більш передбачуваними з точки зору співвідношення «доза-відповідь».
- Пам’ятайте: завжди можна ввести додаткову дозу, але дуже важко відмінити дію вже введених ліків. Тому легше запобігти пригніченню дихальної та серцево-судинної систем, будучи терплячим і методичним. Титруйте до настання клінічного ефекту.
- Для досягнення постійного рівня знеболення та седації протягом більш тривалого часу кращим є часте введення нижчих доз, ніж одноразове введення високої дози.
- Чим менший об’єм циркулюючої крові (ОЦК), тим менше лікарських засобів і часу знадобиться для досягнення аналогічних ефектів порівняно з пацієнтом з нормальним ОЦК. Почніть з менших доз, дійте повільно (“Start low, go slow”).
Звертайтеся за телемедичною консультацією часто та на ранніх стадіях, якщо ви не маєте досвіду проведення анальгезії та седації за межами ТССС, або якщо у вас виникають труднощі.
ПРИНЦИПИ ЗАСТОСУВАННЯ МЕДИКАМЕНТІВ ПРИ ТРИВАЛІЙ ДОПОМОЗІ В ПОЛЬОВИХ УМОВАХ
Дані щодо порівняння ефективності різних стратегій анальгезії/седації відсутні. Принципи застосування медикаментів при тривалій допомозі в польових умовах включають:
- Класифікація болю за трьома категоріями:
- Фоновий: біль, який завжди присутній внаслідок травми чи поранення. Його слід контролювати, щоб пацієнт почувався комфортно в стані спокою, не допускаючи порушення дихання, гемодинаміки чи психічного стану.
- Проривний: гострий біль, викликаний рухами чи маніпуляціями. Його слід лікувати за потреби. Якщо проривний біль виникає часто чи у стані спокою, слід збільшити дозу базових знеболювальних препаратів.
- Процедурний: гострий біль, пов’язаний із процедурою. Його слід передбачити та забезпечити знеболення під час проведення процедури.
- Анальгезія – це полегшення болю, і саме це повинно бути основною метою застосування знеболювальних препаратів. Іншими словами, лікуйте біль, перш ніж розглядати потребу в седації. Пам’ятайте, що не кожен пацієнт потребує (або повинен отримувати) знеболення у першу чергу; нестабільні пацієнти можуть потребувати інших методів лікування чи невідкладних заходів до застосування знеболювальних або седативних препаратів.
- Седація використовується для зняття збудження чи тривоги та, в деяких випадках, для індукції амнезії. Найпоширенішими причинами збудження є нелікований біль або інші серйозні фізіологічні порушення, наприклад, гіпоксія, гіпотензія чи гіпоглікемія. Седація найчастіше використовується для безпеки пацієнта (наприклад, коли збудження не усувається анальгезією і необхідно, щоб пацієнт залишався спокійним і не здійснював рухів, які можуть спричинити ненавмисне висмикування ендотрахеальної трубки чи катетера, зняття пов’язки, шини чи іншого пристрою, або для виконання процедури), а також для забезпечення амнезії пацієнта щодо певної події (наприклад, для того, щоб він не пам’ятав про болючу процедуру чи для проведення штучної вентиляції легень з міорелаксацією).
- Кожен пацієнт по-різному реагує на ліки, особливо на різні дози. Деяким пацієнтам потрібно значно більше опіоїдів, бензодіазепінів або кетаміну; іншим – значно менше. Коли ви «відчуєте», скільки ліків потрібно пацієнту, вам буде простіше вводити такі ж дози повторно. Загалом, одного препарату вистачає для отримання бажаного ефекту, якщо доза є достатньою; однак зі збільшенням дози збільшується ризик побічних ефектів. До того ж кетамін, опіоїди та бензодіазепіни при одночасному застосуванні мають синергічний ефект: загальна дія препаратів набагато потужніша, ніж дія кожного препарату окремо (тобто ефект помножується, а не додається. Обирайте меншу дозу, ніж ту, яку б ви зазвичай використовували, якби застосовували кожен із препаратів окремо).
- Тривала допомога в польових умовах вимагає іншого підходу до лікування, ніж допомога пораненим в умовах бойових дій. Дійте повільно, використовуйте менші дози лікарських засобів, титруйте до настання клінічного ефекту, збільшіть частоту введення препаратів. Це забезпечить більш стійке знеболення та седативний ефект. Високі дози можуть призвести до різких коливань між надмірною седацією з пригніченням дихання, гіпотензією та збудженням і феноменом виходу зі стану седації.
МОНІТОРИНГ
Пацієнти, які отримують анальгетики та седативні препарати, потребують ретельного моніторингу для виявлення побічних ефектів лікарських засобів, що загрожують життю.
- Найкраще: Портативний монітор, який забезпечує безперервне відображення життєво важливих показників і капнографії; часте документування динаміки життєвих показників.
- Краще: Капнографія (при контрольованій прохідності дихальних шляхів) на додаток до мінімальних вимог.
- Мінімум: Манжета для вимірювання артеріального тиску, стетоскоп, пульсоксиметр; документування динаміки життєвих показників.
ЛІКАРСЬКІ ЗАСОБИ
ПРИМІТКА: Рекомендації щодо лікування - див. таблицю в додатку А: Настанови зі знеболення та седації при тривалій допомозі в польових умовах.
- Рекомендації щодо краплинного введення кетаміну наведені в додатку B.
- Довідка з найпоширенішими препаратами для ВВ застосування наведена в додатку C.
- Медики, які використовують ці настанови, повинні бути добре обізнаними щодо препаратів, наведених у додатку D, включно з їх фармакологічними властивостями та побічними ефектами.
Таблиця з настановами зі знеболення та седації при тривалій допомозі в польових умовах у додатку А впорядкована відповідно до прогнозованих клінічних умов, відповідних цілей допомоги та можливостей, необхідних для забезпечення ефективного знеболення та седації згідно з (1) мінімальним стандартом, (2) кращим варіантом за наявності бойової підтримки та забезпечення потрібного обладнання (всі медики повинні бути навчені цьому стандарту) та (3) найкращим варіантом, який може розглядатися лише у випадку, якщо медик пройшов додаткову підготовку, має відповідний досвід та/або доступне обладнання. Ця таблиця створена як короткий довідник, але вона не є самодостатньою: ви також повинні знати матеріал, який міститься в інших розділах даних настанов.
Препарати в таблиці представлені як рекомендація «Застосуйте» або «Розгляньте».
- «Застосуйте»: наполегливо рекомендуємо.
- «Розгляньте»: потрібна комплексна оцінка стану пацієнта, навколишніх умов, ризиків, переваг, обладнання та підготовки медичного працівника.
Крок 1. Визначте клінічний стан постраждалого.
- «Стандартне знеболення» – для більшості пацієнтів. Схеми лікування, які наведені тут, є основою знеболювальної терапії при тривалій допомозі в польових умовах. Обов’язковою вимогою є вміння дозування орального трансмукозного фентанілу цитрату (ОТФЦ) та підсилення його дії ВВ або ВК застосуванням низьких доз кетаміну.
- «Необхідне складне знеболення чи седація» – для пацієнтів, у яких стандартне знеболення не забезпечує адекватного контролю болю без пригнічення дихання чи виникнення гіпотензії, АБО коли вимоги бойового завдання вимагають седації пацієнта з метою контролю за його діями для безпеки, спокою чи надання йому потрібного положення.
- «Захищені дихальні шляхи з ШВЛ» – для пацієнтів з ендотрахеальною/трахеостомічною трубкою або надгортанним повітроводом, яким проводиться механічна вентиляція легень апаратом ШВЛ або забезпечується повна дихальна підтримка шляхом допоміжної вентиляції (тобто, мішком типу амбу).
- «Присутній шок» – для пацієнтів із гіпотензією та шоком.
Крок 2. Рухайтесь вниз відповідним стовпчиком, зупинившись на рядку, де відображені наявні у вас ресурси та навички.
Крок 3. Застосуйте відповідні знеболювальні/седативні препарати.
Крок 4. Розгляньте можливість використання шкали збудження-седації Річмонда – RASS (додаток F) як методу для визначення зміни рівня седації пацієнта.
Для ВВ та ВК краплинного введення медикаментів:
- Використовуйте 0,9% розчин NaCl як основу для приготування інфузійного розчину потрібного препарату, якщо це можливо; проте якщо 0,9% розчин NaCl недоступний, можна використовувати інші кристалоїди (наприклад, розчин Рінгера лактат, Плазмаліт тощо).
- НЕ змішуйте різні препарати в одному пакеті кристалоїду, оскільки така практика не вивчена та може бути небезпечною. Змішування ліків, навіть на відносно короткий час, може спричинити зміни в хімічній структурі одного чи усіх препаратів і призвести до утворення токсичних сполук. Наразі тривають дослідження, щоб визначити безпечність такої практики.
- Якщо ви обрали безперервне краплинне введення препарату, в більшості випадків вводьте краплинно лише кетамін, доповнюючи, у разі потреби, струминним введенням опіоїдів та/або мідазоламу. При краплинному введенні кількох лікарських засобів складно контролювати процес, і, як правило, таке лікування не рекомендоване. Краплинну інфузію кількох лікарських засобів слід проводити лише при телемедичній підтримці з допомогою консультанта з досвідом надання допомоги при невідкладних станах. Краплинна інфузія кількох лікарських засобів, найімовірніше, буде доцільною в пацієнтів, яким для седації недостатньо краплинного застосування одного лише кетаміну. Вона може “вирівняти” седацію (тобто знизити кількість піків і провалів під час седації – чергування відповідно глибокої седації з періодами гострого збудження).
РЕГІОНАРНА АНЕСТЕЗІЯ
(Додаток Е)
Регіонарна анестезія (наприклад, введення місцевого анестетика, такого як ропівакаїн або лідокаїн, поруч з великим нервовим пучком, що проходить у кінцівці, чи з обох боків пальця на руці або нозі) – це корисна методика, здатна значно зменшити чи усунути біль у кінцівках без ризику побічних ефектів опіоїдів або бензодіазепінів, наприклад, пригнічення дихання, седації та гіпотензії. Однак, при цій методиці існує ризик тяжких побічних ефектів (а також летальності при проксимальних ін’єкціях або введенні анестетика безпосередньо в судину).
З огляду на це в даних настановах ми спробували знайти баланс між загальними ризиками та потенційними перевагами цього методу, рекомендуючи оптимальну техніку виконання (наприклад, використання ультразвуку), обмежену кількість ділянок блокади та найбезпечнішу комбінацію препаратів та їх доз. Слід зазначити, що навіть при оптимальній техніці ризик системної токсичності (наприклад, судом або зупинки серця) не зникає повністю. Токсичний ефект виникає при безпосередньому введенні анестетика в системний кровообіг або при абсорбції в межах перших 15-20 хвилин після ін’єкції. Протягом цього часу ОБОВ’ЯЗКОВИЙ ретельний моніторинг.
Регіонарну анестезію повинні виконувати тільки підготовлені фахівці. Необхідна документація, що підтверджує їх компетентність. Існує три методики:
- Під контролем ультразвуку: використовується для візуалізації потрібних нервів, місця розташування голки та введення місцевого анестетика в режимі реального часу.
- За допомогою нейростимуляції: потрібен асистент, нейростимулятор, спеціальні голки; не є надійною при часткових або повних ампутаціях через неможливість викликати рухову реакцію в пошкоджених м’язах.
- Сліпа методика (за допомогою анатомічних орієнтирів): слід застосовувати лише при дистальних нервових блокадах (наприклад, пальців рук або ніг)
ЗНЕБОЛЕННЯ ТА СЕДАЦІЯ ПРИ ДОГЛЯДІ ЗА ОЧІКУВАЛЬНИМИ ПОСТРАЖДАЛИМИ (ТОБТО ДОПОМОГА НАПРИКІНЦІ ЖИТТЯ)
Прикрою реальністю нашої професії, як військової, так і медичної, є те, що ми стикаємося з певними клінічними сценаріями, які неминуче закінчуються смертю пацієнта. У таких ситуаціях медичний працівник зобов’язаний надати паліативну допомогу, щоб мінімізувати страждання пацієнта. За таких обставин застосування опіоїдних знеболювальних і седативних препаратів є терапевтичним і показаним, навіть якщо ці лікарські засоби погіршують життєві показники пацієнта (тобто викликають пригнічення дихання та/або гіпотензію). Якщо пацієнт очікувальний:
- Зверніться за телемедичною консультацією.
- Підготуйтеся до
- Застосування опіоїдів (бажано морфіну, проте можливе застосування гідроморфону, фентанілу чи інших опіоїдів), доки не полегшиться біль. Якщо пацієнт не може самостійно повідомляти про рівень болю, вводьте опіоїди доти, доки частота дихання не зменшиться до 20/хв.
- Якщо пацієнт скаржиться на відчуття тривоги (тобто хвилюється про майбутнє, але не скаржиться на біль) або не може висловити свої думки та є збуджений, незважаючи на те, що частота дихання менша 20/хв, застосовуйте бензодіазепіни, поки тривога не зникне або поки пацієнт не заспокоїться (тобто не відчуватиме тривоги та не буде збудженим).
- Розмістіть пацієнта якомога зручніше. Забезпечте підкладки під точки тиску.
- Дайте пацієнту все необхідне для комфорту (наприклад, воду, їжу, цигарку).
- Полегшення страждань, насамперед через знеболення, є вашою метою під час догляду за очікувальними постраждалими.
Зверніться за телемедичною консультацією для обговорення.
-
- Barr J, Fraser GL, Puntillo K, et al. Clinical practice guidelines for the management of pain, agitation, and delirium in adult patients in the intensive care unit. Crit Care Med. 2013;4:263–306.
- Buckenmaier C III, Bleckner L. Military advanced regional anesthesia & analgesia handbook. http://www.dvcipm.org/clinical-resources/dvcipm-maraa-book-project. Accessed 14 February 2017.
- Chang AK, Bijur PE, Meyer RH, et al. Safety and efficacy of hydromorphone as an analgesic alternative to morphine in acute pain: a randomized clinical trial. Ann Emerg Med. 2006;48:164–172.
- Devabhakthuni S, Armahizer MJ, Dasta JF, et al. Analgosedation: a paradigm shift in intensive care unit sedation practice. Ann Pharmacother. 2012;46:530–540.
- Ely EW, Truman B, Shintani A, et al. Monitoring sedation status over time in ICU patients: reliability and validity of the Richmond Agitation-Sedation Scale (RASS). JAMA. 2003;289:2983–2991.
- Felden L, Walter C, Harder S, et al. Comparative clinical effects of hydromorphone and morphine: a meta-analysis. Brit J Anaesth. 2011;107:319–328.
- Green SM, Roback MG, Kennedy RM, et al. Clinical practice guideline for emergency department ketamine dissociative sedation: 2011 update. Ann Emerg Med. 2011;57:449–461.
- Guldner GT, Petinaux B, Clemens P, et al. Ketamine for procedural sedation and analgesia by nonanesthesiologists in the field: a review for military health care providers. Mil Med. 2006;171:484–490.
- McGhee LL, Maani CV, Garza TH, et al. The intraoperative administration of ketamine to burned U.S. service members does not increase the incidence of post-traumatic stress disorder. Mil Med. 2014;179(8 suppl):41–46.
- Mohr CJ, Keenan S. Prolonged Field Care Working Group Position Paper: Operational context for prolonged field care. J Spec Oper Med. 2015;15(3):78–80.
- Reade MC, Finfer S. Sedation and delirium in the intensive care unit. N Engl J Med. 2014;370:444–454.
- Special Operations Medical Association. Tactical Combat Casualty Care guidelines. 3 June 2015. http://specialoperationsmedicine.org/Pages/tccc.aspx. Accessed 14 Feb 2017.
- Joint Trauma System, Management of Pain, Anxiety, and Delirium CPG, 13 Mar 2017.https://jts.health.mil/index.cfm/PI_CPGs/cpgs Accessed Mar 2018
ПРО АВТОРІВ
Підполковник Памплін, США, сертифікований лікар з невідкладних станів, наразі є директором Віртуальної інтенсивної терапії у Військовому медичному центрі Медіган на об’єднаній базі Льюїс-Маккорд, штат Вашингтон. Раніше – директор інтенсивної терапії опікового відділення Армії США, керівник клінічних досліджень опіків і травм у Інституті хірургічних досліджень Армії США, Сан-Антоніо, штат Техас. Працював директором з симуляцій та навчання за програмою Екстракорпоральної мембранної оксигенації у Військово-медичному центрі Сан-Антоніо, а також директором інтенсивної терапії хірургічного відділення у Військово-медичному центрі Брук.
Майор запасу Армії США Фішер, студент першого курсу медичного факультету Техаського медичного коледжу A&M, закріплений за 7249-м підрозділом медичної підтримки, Х’юстон, штат Техас. Раніше був закріплений за 75-м Полком Рейнджерів, де служив помічником батальйонного і полкового лікаря.
Сержант першого класу Пенні, США, старший медик та інструктор на курсах бойових медиків Сил спеціальних операцій Центру і Школи Сил спеціальних операцій Армії США ім. Джона Ф. Кеннеді.
Сержант першого класу Олуфс, США, медичний сержант Сил спеціального призначення, зараз служить офіцером, відповідальним за медицину невідкладних станів в Об’єднаному медичному навчальному центрі Сил спеціальних операцій. Раніше служив у оперативному загоні Сил спеціального призначення – старшим медичним сержантом під час чотирьох бойових розгортань в зоні операцій Центрального командування у складі 5-ї групи Сил спеціального призначення.
Сержант першого класу Рапп, США, призначений до Управління спеціальних операцій на посаду унтерофіцера, відповідального за дослідження в галузі нетрадиційних методів ведення бойових дій.
Доктор Хемптон – сертифікована лікарка невідкладної допомоги з додатковою підготовкою в галузі невідкладної ультразвукової діагностики. Вона є палким медичним педагогом, експертом-волонтером та інструктором з ультразвукової діагностики для військово-медичної спільноти. Наразі лікарка Хемптон практикує в Регіональному медичному центрі Ландштуль, Німеччина (Медичний департамент Армії США).
Майор Пауелл, США – сертифікований лікар з невідкладних станів. Наразі – хірург 4-го батальйону 3-ї групи Сил спеціального призначення (повітряно-десантних військ) та штатний реаніматолог Військово-медичного центру Вомак, Форт Брегг, Північна Кароліна. Входить до складу Робочої групи з питань тривалої допомоги в польових умовах як голова підкомітету з досліджень та член підкомітету з телемедицини.
Полковник Кінан, США, сертифікований лікар з медицини невідкладних станів, наразі служить головним хірургом Командування Сил спеціальних операцій у Європі. Раніше служив батальйонним хірургом у 1-й і 3-й групах спеціального призначення (А), а також хірургом 10-ї групи спеціального призначення (А). Координатор робочої групи з питань тривалої допомоги в польових умовах Медичної асоціації спеціальних операцій.
Полковник Шеклфорд, Повітряні сили США, хірург-травматолог. Вона наразі працює керівником відділу Покращення ефективності Об’єднаної системи лікування травм, Сан-Антоніо, штат Техас. Членкиня Комітету з допомоги пораненим в умовах бойових дій, раніше – директорка Об’єднаної системи лікування травм театру воєнних дій.
ДОДАТОК A: НАСТАНОВИ ЗІ ЗНЕБОЛЕННЯ ТА СЕДАЦІЇ ПРИ ТРИВАЛІЙ ДОПОМОЗІ В ПОЛЬОВИХ УМОВ
Крок 1. Визначте клінічну ситуацію у верхньому рядку.
Крок 2. Рухайтесь вниз відповідним стовпчиком, зупинившись на рядку, де відображені наявні у вас ресурси та навички.
Крок 3. Застосуйте відповідні знеболювальні/седативні препарати.
| | Стандартне знеболення (більшість пацієнтів) | Необхідне складне знеболення чи седація(наприклад, політравма/лежачий пацієнт/вимоги бойового завдання) | Захищені дихальні шляхи (наприклад, інтубація трахеї/крікотиреотомія + допоміжна вентиляція) | Присутній шок |
| Мета | Мінімізувати біль і тривогу, підтримувати нормальні фізіологічні показники: - Дихальні шляхи – стан свідомості адекватний для захисту дихальних шляхів (тобто, збережений кашльовий рефлекс, відсутність хропіння чи обструкції дихальних шляхів)
- Дихання – адекватна вентиляція (ЧД >12/хв, EtCO2 <50 мм рт.ст.) і оксигенація (SpO2 >94%)
- Перфузія – систолічний артеріальний тиск >90 мм рт.ст.
| На додаток до стандартних цілей знеболення: - Контролювати біль, який не піддається стандартному знеболенню
- Забезпечити спокійний стан постраждалого, однак так, щоб його було можливо розбудити
| - Забезпечення прохідності дихальних шляхів за допомогою розширених методів (при глибокій седації)
- Досягнути синхронізації між пацієнтом і апаратом ШВЛ
- Підтримувати артеріальний тиск
| - Почати лікування шоку до проведення анальгезії чи седації
- Не посилювати шоковий стан
|
| Мінімум | - Застосуйте: парацетамол 1000 мг ПО кожні 6 годин
- Застосуйте: мелоксикам 15 мг/добу ПО
- Застосуйте: ОТФЦ 800 мкг відповідно до настанов TCCC
- Застосуйте: болюс кетаміну1
- Застосуйте: ондансетрон 4 мг: оральні розчинні таблетки/ВВ/ВК/ВМ кожні 4 години за потреби
| - Застосуйте: Стандартне знеболення плюс
- Застосуйте: гідроморфон або альтернативний опіоїд2
- Застосуйте: ондансетрон 4 мг: оральні розчинні таблетки/ВВ/ВК/ВМ кожні 4 години за потреби
| - Застосуйте: болюс кетаміну1
- Застосуйте: гідроморфон або альтернативний опіоїд2
- Застосуйте: ондансетрон 4 мг: оральні розчинні таблетки/ВВ/ВК/ВМ кожні 4 години за потреби
| - Застосуйте: болюс кетаміну1
- Застосуйте: ондансетрон 4 мг ВВ або ВК кожні 4 години за потреби
|
| Краще | - Після початкового знеболення за допомогою ОТФЦ та/або кетаміну
- Застосуйте: парацетамол/оксикодон (наприклад, Перкоцет; якщо постраждалий може приймати препарати перорально)2
| - Застосуйте: стандартне знеболення плюс
- Застосуйте: гідроморфон або альтернативний опіоїд2
- Застосуйте: мідазолам2
| - Застосуйте: болюс кетаміну1
- Застосуйте: гідроморфон або альтернативний опіоїд2
- Застосуйте: мідазолам2
- Застосуйте: ондансетрон 4 мг: оральні розчинні таблетки/ВВ/ВК/ВМ кожні 4 години за потреби
| - Те саме, що й при мінімумі
|
| Найкраще | - Застосуйте: реґіонарну нервову блокаду при травмі кінцівки (див. додаток Е)
| - Стандартне знеболення плюс
- Застосуйте: гідроморфон або альтернативний опіоїд2,5
- Застосуйте: мідазолам2
- Розгляньте: навантажувальна доза кетаміну, потім – краплинне введення (для седації)3,4
| - Застосуйте: навантажувальну дозу кетаміну, потім – краплинне введення (для седації)3,4
- Застосуйте: гідроморфон або альтернативний опіоїд2,5
- Застосуйте: мідазолам2
| - Застосуйте: болюс кетаміну1 АБО
- Розгляньте: навантажувальна доза кетаміну, потім – краплинне введення (для седації)3,4
Якщо необхідна додаткова седація ТА рівень артеріального тиску дозволяє: - Розгляньте: гідроморфон або альтернативний опіоїд2,5
- Розгляньте: мідазолам2
|
EtCO2 – рівень вуглекислого газу наприкінці видиху; ВМ – внутрішньом’язово; ВК – внутрішньокістково; ВВ – внутрішньовенно; ОТФЦ - оральний трансмукознийфентанілу цитрат; ПО – перорально; ЧД – частота дихання; SpO2 – сатурація киснем; TCCC – Допомога пораненим в умовах бойових дій.
Примітка: для стійкого контролю найкраще використовувати менші дози та частіше введення знеболювальних/седативних препаратів. ПОЧНІТЬ З МЕНШИХ ДОЗ, ДІЙТЕ ПОВІЛЬНО - START LOW, GO SLOW.
1Болюс кетаміну (для знеболення): 20 мг (діапазон 0,1-0,2 мг/кг) ВВ або ВК кожні 10-30 хвилин за потреби. При неможливості ВВ або ВК застосування збільшіть дозу кетаміну в чотири рази та введіть 80 мг ВМ (діапазон 0,4-0,8 мг/кг ВМ).
2Щоб визначити ефективну дозу знеболювального чи седативного препарату, вводьте найменшу дозу кожні 2-5 хвилин, поки не буде досягнуто терапевтичної цілі або не буде введена максимальна доза. Ефективна доза – це доза, необхідна для досягнення бажаного ефекту (тобто знеболення чи седації). Якщо не вдається досягти мети за допомогою максимальної дози опіоїду, додайте мідазолам.
- Гідроморфон 0,5 мг (діапазон 0,25-2 мг) ВВ або ВК кожні 1-6 годин за потреби (довготривала дія, ефективність, найменше побічних ефектів)
- Альтернативний опіоїд:
- Фентаніл 50 мкг (діапазон 25-100 мкг) ВВ або ВК кожні 30 хвилин – 2 години за потреби (короткодіючий, надзвичайно швидкий початок дії, добре підходить для сильного болю/процедур, найвищий ризик пригнічення дихання)
- Морфін 5 мг (діапазон 2,5-10 мг) ВВ або ВК кожні 1-6 годин за потреби (тривала дія, більше побічних ефектів)
- Мідазолам 1 мг (діапазон 0,5-2 мг) ВВ або ВК кожні 1-6 год за потреби (седація, амнезія)
- Перкоцет 1-2 таблетки ПО кожні 4 години за потреби (починає діяти повільніше, проте забезпечує стійкий контроль болю до 6 годин). Можна доповнити ефективною дозою опіоїдів або кетаміну ВВ чи ВК для зняття проривного болю. Містить 650 мг парацетамолу. Не застосовуйте більше 4 000 мг парацетамолу на добу.
3Навантажувальна доза кетаміну (для седації): 1 мг/кг ВВ струминно протягом 60 секунд, потім - краплинно для безперервної седації. Див. таблиці змішування та дозування в додатку В. Кетамін можна використовувати як для знеболення, так і для седації, залежно від дози.
4При безперервному краплинному введенні кетаміну для досягнення повного ефекту або припинення дії може знадобитися година. Завжди починайте з навантажувальної дози та додавайте ефективну дозу опіоїду та/або мідазоламу, якщо необхідна додаткова седація. Підвищуйте чи знижуйте швидкість краплинного введення поступово.
5Якщо при краплинному застосуванні кетаміну виникає проривний біль, введіть ефективну дозу опіоїду. Якщо ефективна доза необхідна двічі протягом 1 години, збільшіть швидкість краплинного введення до наступного вищого рівня. Якщо проривного болю немає протягом останніх 2 годин, зменшіть швидкість краплинного введення до наступного нижчого рівня.
Примітка: Розгляньте можливість застосування шкали RASS як методу для визначення зміни рівня седації пацієнта.
Див. додаток F. Зверніться до телемедичної консультації, якщо у вас виникли труднощі при знеболенні чи седації.
ДОДАТОК B: ТАБЛИЦІ ДОЗУВАННЯ КЕТАМІНУ ПРИ КРАПЛИННОМУ ВВЕДЕННІ
Краплинне застосування кетаміну (для седації): спочатку седативна навантажувальна доза (1 мг/кг ВВ або ВК протягом 60 секунд).
ДОДАЙТЕ: 750 мг (1,5 ампули по 500 мг/5 мл) до 250 мл 0,9% розчину NaCl (розчин 3 мг/мл).
Початок краплинного введення:
- Найкраще: Використовуйте інфузомат, встановіть бажану дозу в мкг/кг/хв. Збільшуйте або зменшуйте дозу з кроком 5-10 мкг/кг/хв.
- Краще: використовуйте систему для інфузії з регулятором швидкості потоку барабанного типу (з цифровою шкалою), початкова швидкість краплинного введення у мл/год дорівнює вазі постраждалого у кг, поділеній на 2 (див. таблицю мл/год).
- Мінімум: підраховуйте кількість крапель на хвилину. Збільшуйте або зменшуйте швидкість на 1-2 краплі/хв (дуже повільно) для досягнення цілі. Коригування краплинного введення: збільшуйте або зменшуйте швидкість інфузії на 0,25 мг/кг/год (1 рядок).
| Таблиці дозування кетаміну при краплинному введенні |
| Швидкість інфузіїкетаміну при введенні за допомогою системи для інфузії з регулятором швидкості потоку барабанного типу (з цифровою шкалою) або інфузомату (початкова доза виділена) |
| Доза | Вага пацієнта, кг |
| 40 | 60 | 80 | 100 |
| мг/кг/год | мкг/кг/хв | Швидкість інфузії, мл/год |
| 0.5 | 8 | 7* | 10 | 13 | 17 |
| 0.75 | 13 | 10 | 15 | 20 | 25 |
| 1.0 | 17 | 13 | 20 | 27 | 33 |
| 1.25 | 21 | 17 | 25 | 34 | 42 |
| 1.5 | 25 | 20 | 30 | 40 | 50 |
| 1.75 | 29 | 24 | 35 | 47 | 59 |
| 2.0 | 33 | 27 | 40 | 53 | 67 |
| Підрахунок крапель розчину кетаміну при використанні системи для інфузії на 15 крапель/мл (початкова доза виділена) |
| мг/кг/год | мкг/кг/хв | Швидкість інфузії, 1 крапля/Х секунд |
| 0.5 | 8 | 1/35 | 1/24 | 1/18 | 1/9 |
| 0.75 | 13 | 1/27 | 1/18 | 1/14 | 1/8 |
| 1.0 | 17 | 1/18 | 1/12 | 1/9 | 1/7 |
| 1.25 | 21 | 1/15 | 1/10 | 1/8 | 1/6 |
| 1.5 | 25 | 1/12 | 1/8 | 1/6 | 1/5 |
| 1.75 | 29 | 1/11 | 1/7 | 1/6 | 1/5 |
| 2.0 | 33 | 1/9 | 1/6 | 1/5 | 1/4 |
| Підрахунок крапель розчину кетаміну при використаннісистеми для інфузії на 10 крапель/мл (початкова доза виділена) |
| мг/кг/год | мкг/кг/хв | Швидкість інфузії, 1 крапля/Х секунд |
| 0.5 | 8 | 1/53 | 1/36 | 1/27 | 1/14 |
| 0.75 | 13 | 1/41 | 1/27 | 1/21 | 1/12 |
| 1.0 | 17 | 1/27 | 1/18 | 1/14 | 1/11 |
| 1.25 | 21 | 1/23 | 1/15 | 1/12 | 1/9 |
| 1.5 | 25 | 1/18 | 1/12 | 1/9 | 1/8 |
| 1.75 | 29 | 1/17 | 1/11 | 1/9 | 1/8 |
| 2.0 | 33 | 1/14 | 1/9 | 1/8 | 1/6 |
| Процедурна седація |
Крок 1: Болюс (1,0-2,0 мг/кг) 80-160 мг кетаміну ВВ або ВК протягом 60 секунд (250-400 мг ВМ, якщо необхідно)
Крок 2: Розгляньте можливість додавання (почніть з малого, потім вводьте більше): - 25-100 мкгфентанілу ВВ або ВК
- 1-4 мг мідазоламу ВВ або ВК
Крок 3: Якщо процедура триває довше, ніж 10-15 хвилин, може виникнути потреба в повторному введенні препаратів: - Кетамін кожні 10-15 хвилин
- Фентаніл кожні 15-30 хвилин
- Мідазолам кожні 30-60 хвилин
|
*регулятор швидкості потоку барабанного типу (з цифровою шкалою) не є точним для швидкості <10 мл/год; використовуйте метод підрахунку крапель
ДОДАТОК C: ДОВІДКА З НАЙПОШИРЕНІШИМИ ПРЕПАРАТАМИ ДЛЯ ВНУТРІШНЬОВЕННОГО ВВЕДЕННЯ
| Довідка з найпоширенішими препаратами для ВВ введення |
| | Помірний біль | Діапазон доз для знеболення | Седація |
| Кетамін | 20 мг ВВ | 0,1-0,2 мг/кг ВВ | 1 мг/кг ВВ |
| Мідазолам | 1 мг ВВ | 0,5-2 мг ВВ | 1 мг кожні 1-6 годин |
| Морфін | 5 мг ВВ | 2,5-10 мг ВВ | |
| Фентаніл ВВ | 25 мкг ВВ | 25-100 мкг ВВ | |
| Гідроморфон | 0,5-1 мг ВВ | 0,25-2 мг ВВ | |
| ОТФЦ | 800 мкг льодяник: між щокою та яснами |
| Передозування опіоїдами | Налоксон: Додайте до 0,4 мг (1 мл) налоксону 9 мл 0,9% розчину NaCl. Повільно введіть 1 мл. Повторно вводьте таку ж дозу за потреби. |
| Передозування бензодіазепінами | Флумазеніл: - Наберіть 1 мл (0,5 мг)
- Додайте 4 мл води для ін’єкцій (0,1 мг/мл)
- Введіть 3 мл/0,3 мг протягом 15 секунд
- Вводьте додатково по 1 мл/0,1 мг кожну хвилину за потреби
Максимальна доза – 1 мг/год (може викликати судоми) |
| Категорія помірного болю відповідає філософії даних настанов з клінічної практики: При тривалій допомозі в польових умовах знеболення/седацію слід починати із застосування менших доз препарату: START LOW, GO SLOW. Одна доза не підходить для всіх ситуацій; тому також наведена розрахована на вагу доза та безпечний діапазон доз. |
ВВ – внутрішньовенно; ОТФЦ - оральний трансмукознийфентанілу цитрат.
ДОДАТОК D: РЕКОМЕНДОВАНІ ЗНЕБОЛЮВАЛЬНІ ТА СЕДАТИВНІ ПРЕПАРАТИ
| Рекомендовані знеболювальні та седативні препарати |
| Назва | Призначення/доза | Побічні ефекти та примітки | Фармакологічні властивості |
| Кетамін (“Кеталар”) | Фоновий біль: - Застосовуйте низьку дозу 10-20 мг (0,1-0,2 мг/кг) ВВ або ВК за потреби.
- Уникайте надмірної седації
Проривний біль у гемодинамічно стабільного чи нестабільного пацієнта:
ВВ або ВК струминно: по 1 дозі кожні 5 хв до досягнення цілі або появи ністагму, або ЧД <10/хв. - 10-20 мг (або 0,1-0,2 мг/кг) повільно струминно
ВМ або ІН: кожні 15 хв до досягнення цілі або появи ністагму - 40-60 мг (або 0,5-0,75 мг/кг)
Седація:
Доза для седації при ВМ введенні: - 250-400 мг (або 4-5 мг/кг)
Навантажувальна доза для седації при ВВ або ВК введенні: - 1 мг/кг ВВ струминно протягом 60 секунд
Потім ВВ або ВК краплинневведення для продовження седації (вища навантажувальна доза, а потім – краплинно): - Неінтубовані: 1 мг/кг/год
- Інтубовані: 1-2 мг/кг/год
| - Стан, подібний до каталептичного (дисоціація з навколишнім середовищем)
- Пригнічення дихання при високих дозах (>1 мг/кг), особливо при швидкому ВВ або ВК введенні
- Сіалорея (гіперсалівація) (може бути проблематичною в суворих умовах).
- Вивільнення ендогенних катехоламінів (адреналіну, норадреналіну), які підтримують (або підвищують) артеріальний тиск і частоту серцевих скорочень.
- Розгляньте можливість додавання мідазоламу, щоб уникнути феномену виходу зі стану седації (наприклад, марення, збудження, ірраціональної/насильницької поведінки) у дорослих при застосуванні вищих доз (>0,3 мг/кг ВВ або ВК)
- Розгляньте можливість застосування глікопіролату при значній сіалореї
- Розгляньте можливість емпіричного застосування протиблювотних засобів, напр., ондансетрону (можливе блювання при виході зі стану седації)
- Щоб уникнути швидкого пригнічення дихання, ВВ або ВК введення повинне бути повільним: вводьте болюси не швидше, ніж за 60 секунд
- При дозі понад 1,5 мг/кг немає додаткового седативного чи знеболювального ефекту – лише довша тривалість дії
- Абсолютних протипоказань для застосування кетаміну немає; кетамін безпечний для застосування при ЧМТ та/або травмах очей.
| - NMDA-антагоніст
- Час до початку дії: ВВ – 30 секунд, ВМ – 1-5 хвилин
- Тривалість дії: ВВ – 10-15 хвилин, ВМ – 20-30 хвилин
- S (+) кетамін має в чотири рази більшу спорідненість до NMDA-рецепторів, ніж R (-) кетамін (S-кетамін поширений в аптеках за межами США)
- На практиці S (+) кетамін (наприклад, Esketamin, Ketanest) вдвічі потужніший; використовуйте половину рекомендованої дози в мг як аналог рацемічного («звичайного») кетаміну
- Середня доза (0,3-0,8 мг/кг ВВ або ВК) призводить до найвищої частоти небажаних реакцій при виході зі стану седації та дисфорії. УНИКАЙТЕ ЗАСТОСУВАННЯ ЦІЄЇ ДОЗИ, ЯКЩО ЦЕ МОЖЛИВО. Для лікування застосовуйте мідазолам або інші бензодіазепіни (або повторний болюс седативної дози кетаміну)
- Метаболізується в печінці до активного метаболіту норкетаміну, втричі слабшого, ніж кетамін
- Виводиться нирками
|
| Гідроморфон (“Dilaudid”)* | Проривний біль у гемодинамічно стабільного пацієнта: ВВ, ВК або ІН: вводьте кожні 5 хв до досягнення цілі чи ЧД <10/хв. - Неінтубовані: 0,25-2 мг
- Інтубовані: 1-4 мг
ВМ: не рекомендовано | - Пригнічення дихання/серцевої діяльності/свідомості
- Нудота/блювання
- Свербіння
- Закреп
| - Початок дії <5 хв
- Тривалість дії 1-4 години
- Метаболізується в печінці
- Нирковий кліренс (~10% у вигляді незміненого препарату)
- Застосування з обережністю при печінковій/нирковій недостатності (знизьте дозу на 25%)
- При ВМ застосуванні доза варіює, ефект відстрочений
|
| Фентаніл (“Actiq”)*** | Фоновий біль:
Перорально: тільки в НЕІНТУБОВАНИХ пацієнтів, які перебувають у свідомості, відповідно до рекомендацій TCCC - ОТФЦ 800 мкг
- Помістіть льодяник між щокою та яснами
- Не розжовуйте льодяник
Проривний біль у гемодинамічно стабільного пацієнта: ВВ, ВК або ІН: вводьте кожні 5 хв до досягнення цілі чи ЧД < 10/хв. - Неінтубовані: 25-50 мкг
- Інтубовані: 50-200 мкг
**Вводьте ВВ не швидше, ніж за 30-60 секунд, слідкуйте за появою ознак утрудненого дихання (наприклад, фентаніл-індувана ригідність м’язів грудної клітки)
ВМ: не рекомендовано | - Пригнічення дихання/серцевої діяльності/свідомості
- Нудота/блювання
- Свербіння
- Закреп
Специфічні проблеми: - Ригідність м’язів грудної клітки при швидкому ВВ введенні (рідко)
- Брадикардія (рідко)
- Подовження інтервалу QT (рідко)
- Висока ліпофільність
| - Швидкий початок дії при ВВ введенні (<2 хв)
- Тривалість дії 30-60 хв
- Метаболізується в печінці
- Нирковий кліренс (~10% у вигляді незміненого препарату)
- Застосування з обережністю при печінковій/нирковій недостатності (знизьте дозу на 25%)
|
| Морфін** | Проривний біль у гемодинамічно стабільного пацієнта: ВВ, ВК або ІН: вводьте кожні 5 хв до досягнення цілі чи ЧД <10/хв. - Без інтубації: 2,5-10 мг
- Інтубовані: 5-10 мг
ВМ: не бажано; за потреби можна ввести 5-10 мг ВМ | - Пригнічення дихання/серцевої діяльності/свідомості
- Нудота/блювання
- Свербіння
- Закреп
- Подібні до антихолінергічних побічні ефекти, зокрема затримка сечовипускання
| - Початок дії <5 хвилин.
- Активні метаболіти.
- Тривалість дії: 1-4 години.
- 85% - нирковий кліренс; 7-10% - виведення з жовчю та калом
- Значно знижений кліренс при нирковій недостатності
- При ВМ застосуванні доза варіює, ефект відстрочений
|
| Перкоцет | Фоновий біль
Містить оксикодон (5 мг) ТА парацетамол (325 мг) ПО/ентерально (можна подрібнити): 1-2 таблетки кожні 4-6 годин. - Загальна доза парацетамолу не повинна перевищувати 4 000 мг на добу.
| - Пригнічення дихання/серцевої діяльності/свідомості
- Нудота/блювання
- Свербіння
- Закреп
- Підвищена чутливість (рідко)
- Токсичний вплив на печінку (парацетамол) при застосуванні високих доз або при вихідному порушенні функції печінки
| - Оксикодон
- Метаболізується в печінці
- Активні метаболіти
- Виведення з сечею
- Тривалість дії: 4-6 годин
- Парацетамол (див. нижче)
|
| Мідазолам (“Versed”) | Седація (у тому числі при тривозі чи збудженні):
ВВ або ВК: вводьте кожні 5 хв до досягнення цілі чи ЧД <10/хв. - Без інтубації: 0,5-2 мг
- Інтубовані: 1-4 мг
ВМ: не рекомендовано | - Пригнічення дихання/серцевої діяльності/свідомості
- Амнезія
- Нудота/блювання
- Гіпотензія
- Закреп
- При застосуванні мідазоламу потрібен персонал і обладнання для проведення стандартних невідкладних заходів з підтримки дихання
| - Початок дії: 1-5 хвилин
- Тривалість дії: 1-4 години
- Метаболізується в печінці (активні метаболіти)
- Виводиться нирками
|
| Глікопіролат (“Robinul”) | Зменшує слиновиділення (тобто, для припинення гіперсалівації внаслідок застосування кетаміну) ПШ, ВМ, ВВ або ВК: - 0,1-0,2 мг кожні 4 години
| - Тахікардія/відчуття серцебиття
- Нудота/блювання
- Припливи жару до обличчя та верхньої половини тіла
- Затримка сечовипускання
- Не перевищувати 4 дози на добу
| - Антихолінергічний препарат
- Швидкий початок дії
- Тривалість дії: 2-6 годин
- Виводиться через нирки (80-85% у незміненому вигляді)
|
| Парацетамол (ацетамінофен, “Tylenol”) | При слабкому та помірному болю:
ВВ або ПО: 500-1000 мг кожні 6 годин | - Підвищена чутливість (рідко)
- Підвищення рівня трансаміназ у сироватці крові
- Нудота/блювання (ВВ)
- Гостра печінкова недостатність: обмежте добову дозу парацетамолу та парацетамоловмісних препаратів (наприклад, перкоцету) до 4 000 мг
| - Початок дії: <1 години при ПО прийомі, 5-10 хвилин при ВВ введенні
- Тривалість дії: 4-6 годин
- Метаболізується в печінці
- Виводиться нирками
|
| Ондансетрон (“Зофран”) | Від нудоти та блювання: - 4 мг ОРТ, ВВ, ВК або ВМ кожні 4-8 годин за потреби
- Можна повторити застосування один раз через 15 хвилин, якщо нудота та блювання не зменшилися
| - Максимальна доза – 8 мг протягом будь-якого 8-годинного інтервалу
- Подовження інтервалу QT(рідко)
- Закреп
- Запаморочення/головний біль
| - Селективний антагоніст серотонінових 5HT3-рецепторів
- Метаболізується в печінці
- Виводиться з сечею та калом
|
| Флумазеніл (“Romazicon”) | Для відміни дії при передозуванні бензодіазепінів (наприклад, мідазоламу) - 0,2 мг ВВ протягом 15 секунд
| - НЕ ВВОДЬТЕ ПРИ ПОСТІЙНОМУ ЗАСТОСУВАННІ БЕНЗОДІАЗЕПІНІВ! (Може викликати судоми)
- Застосовуйте тільки для відміни дії бензодіазепінів, які ВИ ввели пацієнту.
| - Специфічний антагоніст бензодіазепінових рецепторів
- Відновлення седації може настати через 20-60 хвилин після застосування початкової дози, може знадобитися повторне введення
- Метаболізується в печінці
- Виводиться нирками
|
| Налоксон (“Наркан”) | Для відміни дії при передозуванні опіоїдів - 0,4-2 мг ВВ, ВМ, ПШ або ІН; повторюйте кожні 2-3 хвилини за потреби; не перевищуйте 10 мг (0,01 мг/кг)
| - Прискорює розвиток синдрому відміни
- Різка відміна викликаного опіоїдами пригнічення функцій може спричинити нудоту, блювання, пітливість, тахікардію, підвищення артеріального тиску та тремтіння
- Коротка тривалість дії порівняно з опіоїдами тривалої дії (наприклад, морфіном); може знадобитися повторне застосування до припинення дії опіоїдів
| - Конкурентний антагоніст опіоїдів
- Початок дії: 2 хвилини при ВВ застосуванні; 2-5 хвилин – при ВМ або ПШ
- Тривалість дії: 30-60 хвилин, може знадобитися повторне введення
- Метаболізується в печінці
- Виводиться нирками
|
| Димедрол (дифенгідрамін, “Бенадрил”) | При свербінні чи алергічних реакціях (може також викликати сонливість) - 25-50 мг ВВ, ВК або ПО кожні 4-6 годин за потреби (максимальна добова доза 400 мг)
| - Може потенціювати дію інших седативних засобів
- Може знижувати судомний поріг
- Може викликати парадоксальну стимуляцію ЦНС (наприклад, збудження чи тривогу) та/або психоз
- Слабкий антихолінергічний препарат, який може спричинити зниження секреції (сухість у роті, закреп, затримку сечі), нечіткість зору, припливи жару до обличчя та верхньої половини тіла, гарячку, тахікардію
- Може зменшити нудоту
| - Антагоніст гістамінових рецепторів (Н1)
- Метаболізується в печінці
- Виводиться нирками
|
ЦНС – центральна нервова система; ВМ – внутрішньом’язово; ІН – інтраназально; ВК – внутрішньокістково; ВВ – внутрішньовенно; NMDA – N-метил-d-аспартат; ОРТ – оральні розчинні таблетки; ОТФЦ - оральний трансмукознийфентанілу цитрат; ПО – перорально; ЧД – частота дихання; ПШ – підшкірно; ЧМТ – черепно-мозкова травма; TCCC – допомога пораненим в умовах бойових дій.
*Гідроморфон – це препарат вибору серед опіоїдів при тривалій допомозі в польових умовах з наступних причин:
- Тривала дія
- Менша ймовірність накопичення в умовах органної дисфункції (особливо при пошкодженні нирок/нирковій недостатності) і, отже, нижчий ризик пригнічення дихання чи артеріальної гіпотензії
- Менші дози дають більший ефект; отже, менше ліків потрібно носити з собою протягом тривалого періоду лікування
- Менша активація гістаміну, менше свербіння, краще переноситься
**Морфін
- Тривала дія
- Можливе ВМ застосування за потреби, але не бажане
- Більше побічних ефектів у порівнянні з гідроморфоном (наприклад, вища частота пригнічення дихання, гіпотензії та свербіння)
***Фентаніл
- Коротка тривалість дії
- Швидкий початок дії
- Найвищий ризик пригнічення дихання; наполегливо рекомендуємо моніторувати SpO2 (сатурацію киснем)
- Будьте готові до підтримки дихання при необхідності
- Відкладається для застосування при сильному болю чи виконанню процедур
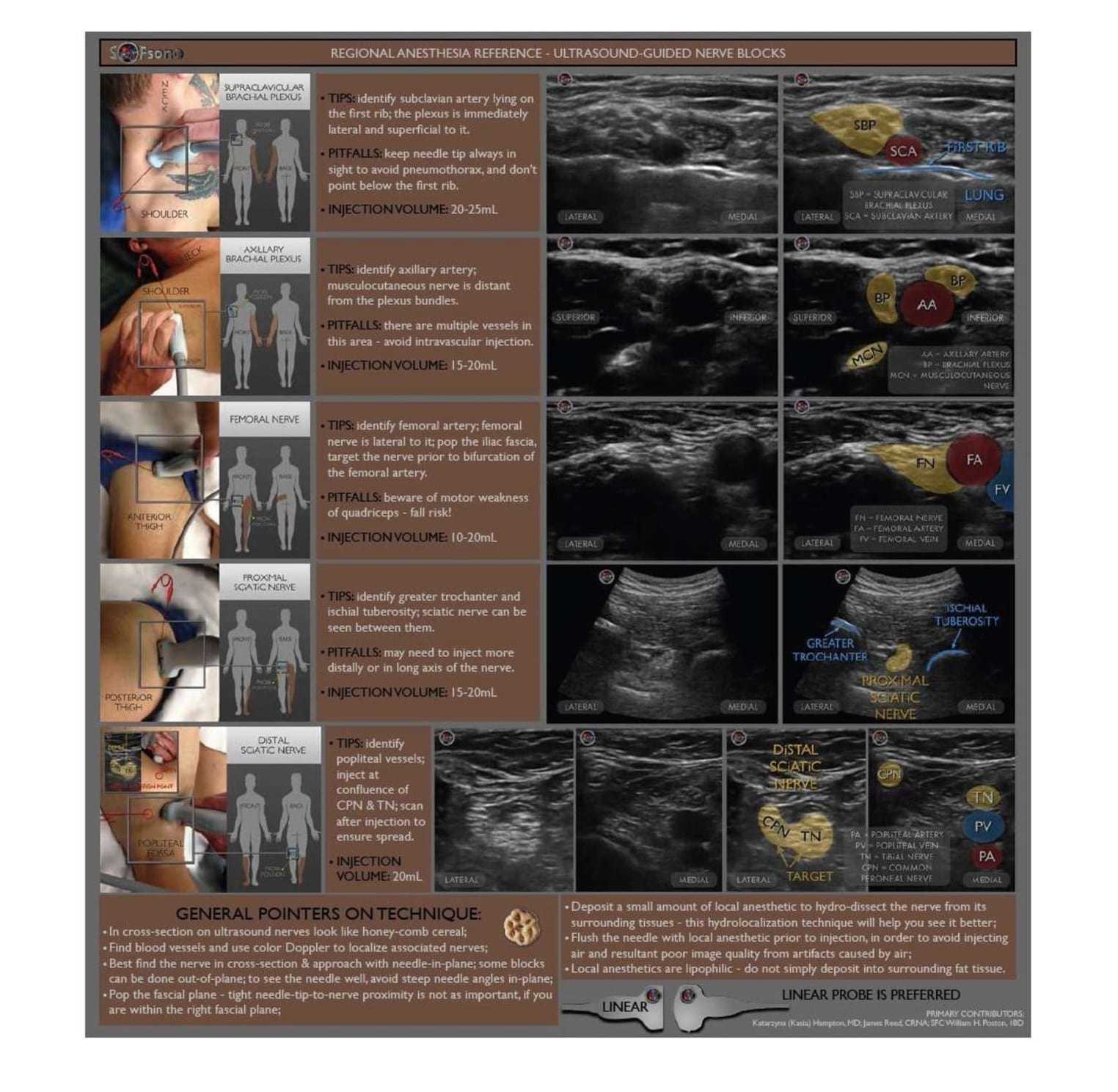
ДОДАТОК E: РЕГІОНАРНА АНЕСТЕЗІЯ – РЕКОМЕНДАЦІЇ
| РЕГІОНАРНА АНЕСТЕЗІЯ – РЕКОМЕНДАЦІЇ |
| РОБОЧЕ ВИЗНАЧЕННЯ | Це ефективна методика, яка полягає в ін’єкції місцевого анестетика у тканини поруч з окремим нервом або нервовим пучком, та здатна помітно зменшити чи усунути біль у кінцівці без негативних системних ефектів, таких як пригнічення дихання, седація та гіпотензія. |
| ПЕРЕД ВИКОНАННЯМ – ПОТРІБНО МАТИ ЗАДОКУМЕНТУВАНУ КОМПЕТЕНТНІСТЬ ЩОДО ВИКОНАННЯ ПОТРІБНОЇ БЛОКАДИ. ТЕХНІКОЮ ВИБОРУ ПРИ ВИКОНАННІ БЛОКАД Є БЛОКАДИ ПІД КОНТРОЛЕМ УЛЬТРАЗВУКУ. |
| ПЕРЕВАГИ | ЯК МІНІМІЗУВАТИ РИЗИК |
- Ефективне усунення болю в пацієнтів із травмами кінцівок.
- Успішна блокада зменшує потребу пацієнта в системному знеболенні. Анальгетиків необхідно менше або не потрібно взагалі.
- Логістично легше надавати допомогу пацієнтові, який не потребує сильної седації чи системного знеболення.
| - Знати препарати, які ви будете використовувати, та переконатись, що ви маєте під рукою довідкові матеріали щодо виконання процедур перед тим, як відправлятися на бойове завдання.
- Визначте базову неврологічну функцію даної кінцівки до виконання блокади.
- Розрахуйте максимальну загальну дозу місцевого анестетика для вашого пацієнта і ніколи не перевищуйте її при виконанні декількох блокад.
- Використовуйте місцеві анестетики з адреналіном для всіх блокад, щоб полегшити негайне розпізнавання внутрішньосудинної ін’єкції.
- Використовуйте голки з тупими кінчиками, щоб мінімізувати можливість пошкодження нервів.
- Спостерігайте за пацієнтом під час ін’єкції та протягом 15-20 хвилин після процедури.
- Використовуйте пульсоксиметрію зі звуковим сигналом як мінімальний засіб моніторингу при виконанні регіонарних нервових блокад.
- Позначайте та записуйте дату на кожній ділянці шкіри, де проведено блокаду, перманентним маркером.
- Подбайте про підкладку під точки тиску.
- Знайте, як лікувати LAST-синдром (див. чек-лист).
|
| РИЗИКИ |
- Системна токсичність місцевих анестетиків (LAST – local anesthetic systemic toxicity) – тяжке токсичне ураження серцево-судинної та центральної нервової систем внаслідок випадкового введення місцевого анестетика в кровоносну судину чи абсорбції його в системний кровообіг – знайте ознаки та симптоми; уникайте потрапляння голки в кровоносні судини під час ін’єкції місцевих анестетиків!
- Випадкове пошкодження нерва голкою чи ін’єкція безпосередньо в нерв – не вводьте препарат, якщо відчуваєте підвищений опір!
- Підвищений ризик виникнення нерозпізнаного компартмент-синдрому чи місцевих ран тиску (пролежнів), оскільки пацієнт не може повідомити про відчуття в кінцівці через відсутність сенсорної (+/- моторної) функції кінцівки, на якій виконана блокада.
- Ризик пошкодження навколишніх структур, наприклад, ушкодження кровоносних судин або пневмоторакс.
|
| СИМПТОМИ ТА ОЗНАКИ СИСТЕМНОЇ ТОКСИЧНОСТІ МІСЦЕВИХ АНЕСТЕТИКІВ (LAST) | РЕКОМЕНДОВАНИЙ МІСЦЕВИЙ АНЕСТЕТИК |
НЕРВОВА СИСТЕМА: - періоральне оніміння, відчуття поколювання, металевий присмак в роті, шум у вухах, м’язові посмикування, порушення зору, сильне занепокоєння, крик, відчуття наближення смерті, СУДОМИ, КОМА
СЕРЦЕВО-СУДИННА СИСТЕМА: - біль у грудях, задишка, пітливість, АРИТМІЯ, ГІПОТЕНЗІЯ, СЕРЦЕВО-СУДИННИЙ КОЛАПС
| РОПІВАКАЇН (0,2% - 2 мг/мл або 0,5% - 5 мг/мл) є препаратом вибору завдяки своїй відмінній ефективності та покращеному профілю безпеки для серцево-судинної системи.
МАКСИМАЛЬНА КУМУЛЯТИВНА ДОЗА: 3 мг/кг (сумарна доза всіх проведених блокад у різних ділянках) - 1,2% розчин: 1,5 мл/кг
- 2,5% розчин: 0,6 мл/кг
ПОЧАТОК І ТРИВАЛІСТЬ ДІЇ: приблизно 20 хвилин від ін’єкції до початку блокади. Ефективна доза забезпечує 4-8 годин анестезії. Знеболювальний ефект триває 5-12 годин. |
| РЕКОМЕНДОВАНІ МЕТОДИ |
- Ультразвуковий контроль для візуалізації в режимі реального часу потрібних нервів, голки та введення анестетика. Рекомендовано при виконанні будь-яких блокад (крім блокад на пальцях).
| - Ідентифікація нервів за парестезією/анатомічна техніка – можливе використання для дистальних нервових блокад, якщо ультразвук недоступний.
|
Регіонарна анестезія – Рекомендації (Продовження)
| РЕГІОНАРНА АНЕСТЕЗІЯ – РОБОЧИЙ БЛАНК |
| ВАГА ПАЦІЄНТА [кг]: | МАКСИМАЛЬНА КУМУЛЯТИВНА ДОЗА: |
| РЕКОМЕНДОВАНІ БЛОКАДИ ВЕРХНІХ КІНЦІВОК | МЕТОДИКА |
| ДИВ. «ДОВІДКА З РЕГІОНАРНОЇ АНЕСТЕЗІЇ – БЛОКАДИ НЕРВІВ ПІД КОНТРОЛЕМ УЛЬТРАЗВУКУ» | - Визначте потрібний нерв способом, якому ви навчені
- Зберіть обладнання та підключіть пацієнта до монітора:
- МІНІМУМ: пульсоксиметрія зі звуковим сигналом
- КРАЩЕ: додатково до попереднього - моніторинг артеріального тиску
- НАЙКРАЩЕ: повний моніторинг з реєстрацією ЕКГ
- Підготуйте та підпишіть шприци з місцевим АНЕСТЕТИКОМ
- Очищення ділянки (бажано стерильне): очистіть місце ін’єкції хлоргексидином (антисептик вибору), бетадином або спиртом; використовуйте рукавички (найкраще стерильні)
- Забезпечте хорошу вербальну та візуальну комунікацію з пацієнтом перед ін’єкцією
- Введіть голку та проведіть аспіраційну пробу для виявлення крові; потім введіть 1 мл анестетика, і, якщо немає опору, знову виконайте аспіраційну пробу та повільно введіть 3-5 мл, зачекайте 60 секунд для моніторингу токсичності. ПРИПИНІТЬ, ЯКЩО з’явилися будь-які ознаки чи симптоми токсичності, а також інші небажані явища
- Продовжуйте ін’єкцію, якщо не відбулося жодних змін
- Завжди виконуйте аспіраційну пробу перед кожним введенням
- Повільно вводьте цільову для даної блокади дозу, по 5 мл, з інтервалом 10-15 секунд; завжди проводьте аспіраційну пробу в проміжку між введенням кожних 5-ти мл
- Робіть відмітку та записуйте дату на кожній ділянці шкіри, де проведено блокаду
|
- НАДКЛЮЧИЧНА БЛОКАДА ПЛЕЧОВОГО СПЛЕТЕННЯ (виконується під контролем ультразвуку; введіть 20-25 мл місцевого анестетика)
- АКСИЛЯРНА БЛОКАДА ПЛЕЧОВОГО СПЛЕТЕННЯ (бажано під контролем ультразвуку; введіть 15-20 мл місцевого анестетика)
- БЛОКАДА НЕРВІВ У ДІЛЯНЦІ ЗАП’ЯСТЯ: променевого, серединного та ліктьового нервів (використання ультразвуку опційне; введіть загалом 10 мл місцевого анестетика для всіх 3 нервів)
- БЛОКАДА НЕРВІВ ПАЛЬЦІВ КИСТІ (введіть <5 мл місцевого анестетика)
|
| РЕКОМЕНДОВАНІ БЛОКАДИ НИЖНІХ КІНЦІВОК |
| ДИВ. «ДОВІДКА З РЕГІОНАРНОЇ АНЕСТЕЗІЇ (3) – БЛОКАДИ НЕРВІВ ПІД КОНТРОЛЕМ УЛЬТРАЗВУКУ» |
- БЛОКАДА СТЕГНОВОГО НЕРВА (виконуйте під контролем ультразвуку; введіть 10-20 мл місцевого анестетика)
- ПРОКСИМАЛЬНА БЛОКАДА СІДНИЧНОГО НЕРВА (підсідничний доступ; проводьте під контролем ультразвуку; введіть 15-20 мл місцевого анестетика)
- ДИСТАЛЬНА БЛОКАДА СІДНИЧНОГО НЕРВА (підколінний доступ; виконуйте під контролем ультразвуку; введіть 20 мл місцевого анестетика)
- БЛОКАДА ПІДШКІРНОГО НЕРВА (використання ультразвуку опційне: проксимальний доступ біля горбистості великогомілкової кістки; введіть 10 мл місцевого анестетика)
- БЛОКАДА НЕРВІВ В ДІЛЯНЦІ ЩИКОЛОТКИ: підшкірного, литкового, заднього великогомілкового, поверхневого і глибокого малогомілкових нервів; використання ультразвуку опційне; введіть загалом 20 мл місцевого анестетика для всіх 5 нервів)
- БЛОКАДА НЕРВІВ ПАЛЬЦІВ СТОПИ (введіть < 5 мл місцевого анестетика)
|
| ПРОТИПОКАЗИ: | Чек-лист при LAST-синдромі (системній токсичності місцевих анестетиків) |
- ВІДСУТНІСТЬ НАВИЧОК У МЕДИКА
- Відмова пацієнта, неможливість контакту з пацієнтом
- Немовлята, діти, постраждалі похилого віку
- Інфекція в місці ін’єкції
- Травма в місці ін’єкції, наявна на даний момент або в анамнезі
- Прийом системних антикоагулянтів/коагулопатія
- Неврологічні захворювання
| - ПРИПИНІТЬ ІН’ЄКЦІЮ при перших ознаках або симптомах!
- Забезпечення прохідності дихальних шляхів: використовуйте 100% кисень
- Лікування судом: перевага надається бензодіазепінам; можливе застосування пропофолу (25-50 мг), якщо пацієнт гемодинамічно стабільний
- Використовуйте протоколи ACLS (Розширена серцева підтримка життя) при серцево-судинному колапсі
- Антидот – 20% ліпідна емульсія:
- 1 мл/кг кожні 3-5 хвилин ВВ, до 3 мл/кг ВВ під час ACLS
- Далі – безперервна інфузія 0,25 мл/кг/хв
- Подвойте швидкість інфузії до 0,5 мл/кг/хв, якщо артеріальний тиск залишається низьким
- Продовжуйте інфузію щонайменше 10 хвилин після стабілізації гемодинаміки
- Верхня межа: близько 10 мл/кг ВВ протягом 30 хвилин
|
Регіонарна анестезія – рекомендації (продовження)
ДОДАТОК F: ШКАЛА ЗБУДЖЕННЯ-СЕДАЦІЇ РІЧМОНДА (RASS)12
| +4 | Вкрай агресивний | Пацієнт агресивний, войовничий, становить безпосередню небезпеку для медичного персоналу |
| +3 | Вкрай збуджений | Намагається видалити трубки чи катетери; агресивний |
| +2 | Збуджений | Часті нецілеспрямовані рухи; десинхронізація з апаратом ШВЛ |
| +1 | Неспокійний | Тривожний, занепокоєний, рухи неагресивні |
| 0 | Доступний для контакту, спокійний | Пацієнт спонтанно звертає увагу на медика |
| -1 | Сонливий | Втрачає увагу, але зберігається тривале пробудження при вербальному контакті (відкривання очей і контакт >10 секунд) |
| -2 | Легка седація | Короткочасне пробудження при вербальній стимуляції (відкриті очі та контакт <10 секунд) |
| -3 | Помірна седація | Рухи або розплющування очей у відповідь на голос (немає зорового контакту) |
| -4 | Глибока седація | Не реагує на голос, але рухається чи розплющує очі при фізичній стимуляції |
| -5 | Неможливість розбудити пацієнта | Не реагує на голос або фізичну стимуляцію |
| Процедура оцінки за шкалою RASS | Оцінка |
1. Поспостерігайте за пацієнтом. - Пацієнт доступний для контакту, неспокійний або збуджений.
| Від 0 до +4 |
2. При відсутності контакту з пацієнтом назвіть його ім’я і попросіть розплющити очі та подивитися на Вас. - Пацієнт прокидається, очі залишаються відкритими, тривалий зоровий контакт.
- Пацієнт прокидається, розплющує очі, нестійкий зоровий контакт.
- Пацієнт рухається у відповідь на голос, але немає зорового контакту.
| -1
-2
-3 |
3. При відсутності реакції на голос виконайте фізичну стимуляцію, потрусивши за плече та/або потерши груднину. - Пацієнт рухається у відповідь на фізичну стимуляцію.
- Пацієнт не реагує на жодну стимуляцію.
| -4
-5 |
ДОДАТОК G: РЕКОМЕНДАЦІЇ ЩОДО ПЛАНУВАННЯ
| Найкраще: | Краще: | Мінімум: |
- Розчини: розчин для розведення лікарських засобів/краплинного введення (0,9% розчин NaCl: пакети 100 мл/250 мл та попередньо наповнені шприци 5 мл/10 мл)
- Обладнання: портативний монітор з капнографією; інструментарій для лабораторного визначення електролітів сироватки крові, газів артеріальної крові та лактату; катетер Фолея та сечоприймач із градуйованою шкалою, портативний апарат ШВЛ, портативний аспіратор, портативний УЗД-апарат, набір для забезпечення прохідності дихальних шляхів, до якого входить аспіраційна система для ендотрахеальних трубок
- Макро-/мікрокрапельна система для ВВ інфузій;
- Інфузомат
- Знеболювальні препарати: кетамін, гідроморфон, фентаніл, морфін (для ВВ застосування), оральний трансмукознийфентанілу цитрат (ОТФЦ), перкоцет у таблетках для перорального застосування
- Легкий біль: мелоксикам, парацетамол
- Седація/тривога: мідазолам для ВВ застосування (діазепам у таблетках для перорального прийому)
- Помірний біль: мелоксикам, парацетамол
- Зменшення слиновиділення: глікопіролат
- Протиблювотний препарат: ондансетрон
- Антигістамінні засоби та препарати для відміни дії лікарських засобів: димедрол, флумазеніл, налоксон
- Місцева/регіонарна анестезія: 2% лідокаїн/ропівакаїн
- Моніторинг: портативний монітор із функцією безперервного відображення життєвих показників; капнографія у випадку інтубації; документування динаміки життєвих показників, балансу рідини, ШКГ та рівня болю кожні 5 хвилин до досягнення бажаного ефекту, кожні 15 хвилин після цього; лист оцінки болю
- Комунікація: телемедичнівідеоконсультації в режимі реального часу
- Медична сумка з запасами: попередньо упаковані запаси додаткових розчинів, розрахованих на 24 години, а також препаратів, необхідних при сценаріях, які тривають > 24 годин
| - Розчин для розведення лікарських засобів/краплинного введення (0,9% розчин NaCl: пакети по 250 мл та попередньо наповнені шприци на 10 мл)
- Обладнання: манжета для вимірювання артеріального тиску, стетоскоп, пульсоксиметр, капнометр, портативний апарат ШВЛ, стимулятор периферичних нервів (Stimuplex), набір для забезпечення прохідності дихальних шляхів, до якого входить аспіраційна система для ендотрахеальних трубок, макро-/мікрокрапельна система для ВВ інфузій з регулятором швидкості потоку барабанного типу (з цифровою шкалою)
- Градуйована ємність для моніторингу сечовиділення
- Знеболювальні засоби: кетамін, гідроморфон для ВВ застосування
- Таблетки перкоцету для перорального застосування
- Легкий біль: мелоксикам, парацетамол
- Седація/тривога: мідазолам
- Протиблювотний препарат: ондансетрон
- Антигістамінні засоби та препарати для реверсії дії лікарських засобів: димедрол, флумазеніл, налоксон
- Нестероїдні протизапальні препарати (НПЗП): парацетамол
- Місцева/регіонарна анестезія: 2% лідокаїн/ропівакаїн
- Моніторинг: часта перевірка життєвих показників, огляд, баланс рідини
- Комунікація: телефон, надсилання електронною поштою цифрових фотографій
| - Розчини: 0,9% розчин NaCl – пакети по 250 мл
- Обладнання: манжета для вимірювання артеріального тиску, стетоскоп, пульсоксиметр, мішок типу Амбу з маскою та клапаном ПТКВ, набір для забезпечення прохідності дихальних шляхів
- Макрокрапельна система для інфузій і підрахунок крапель за секунду, щоб визначити швидкість інфузії
- Знеболювальні препарати: кетамін, гідроморфон для ВВ застосування, таблетки перкоцету для ПО застосування
- Легкий біль: мелоксикам, парацетамол
- Седація/тривога: мідазолам
- Протиблювотний препарат: ондансетрон
- Антигістамінні засоби та препарати для відміни дії лікарських засобів: димедрол, флумазеніл, налоксон
- Місцева/регіонарна анестезія: 2% лідокаїн/ропівакаїн
- Моніторинг: часта оцінка життєвих показників, огляд, фіксація введеної рідини у попередньо роздрукованому або саморобному бланку
- Комунікація: телефон
|
ДОДАТОК H: ДОДАТКОВА ІНФОРМАЦІЯ ЩОДО НЕ ПЕРЕДБАЧЕНОГО ІНСТРУКЦІЄЮ ЗАСТОСУВАННЯ ЛІКАРСЬКИХ ЗАСОБІВ У НАСТАНОВАХ З КЛІНІЧНОЇ ПРАКТИКИ
МЕТА
Мета цього Додатка — надати роз’яснення політики та практики Міністерства оборони США щодо включення в Настанови з клінічної практики «незатверджених» показів для продуктів, які були схвалені Управлінням з контролю якості продуктів харчування і лікарських засобів США (FDA). Це стосується використання препаратів не за призначенням для пацієнтів, які належать до Збройних сил США.
ВИХІДНА ІНФОРМАЦІЯ
Незатверджене (тобто «не за призначенням» - “off-label”) використання продуктів, схвалених FDA, надзвичайно поширене в медицині США і зазвичай не регулюється окремими нормативними актами. Проте, згідно з Федеральним законодавством, за деяких обставин застосування схвалених лікарських засобів за незатвердженими показами регулюється положеннями FDA про «досліджувані нові ліки». До цих обставин належить використання в рамках клінічних досліджень, а також, у військовому контексті, використання за незатвердженими показами згідно з вимогами командування. Деякі види використання за незатвердженими показами також можуть підлягати окремим нормативним актам.
ДОДАТКОВА ІНФОРМАЦІЯ ЩОДО ЗАСТОСУВАННЯ ЗА НЕЗАТВЕРДЖЕНИМИ ПОКАЗАМИ У НАСТАНОВАХ З КЛІНІЧНОЇ ПРАКТИКИ
Включення до Настанов з клінічної практики використання медикаментів за незатвердженими показами не належить до клінічних випробувань і не є вимогою командування. Більше того, таке включення не передбачає, що Військова система охорони здоров’я вимагає від медичних працівників, які працюють в структурах Міноборони США, застосовувати відповідні продукти за незатвердженими показами або вважає це «стандартом медичної допомоги». Швидше, включення до CPGs використання засобів «не за призначенням» має поглиблювати клінічне судження відповідального медичного працівника шляхом надання інформації щодо потенційних ризиків та переваг альтернативного лікування. Рішення приймається на основі клінічного судження відповідальним медичним працівником у контексті відносин між лікарем і пацієнтом.
ДОДАТКОВІ ПРОЦЕДУРИ
Виважений розгляд
Відповідно до цієї мети, в обговореннях використання медикаментів «не за призначенням» в CPG конкретно зазначено, що це використання, яке не схвалено FDA. Крім того, такі обговорення є збалансованими у представленні даних клінічних досліджень, включаючи будь-які дані, які свідчать про обережність у використанні продукту, і, зокрема, включаючи усі попередження, видані FDA.
Моніторинг забезпечення якості
Що стосується використання «не за призначенням», діяльність Міністерства оборони США полягає у підтримці регулярної системи моніторингу забезпечення якості результатів і відомих потенційних побічних ефектів. З цієї причини підкреслюється важливість ведення точних клінічних записів.
Інформація для пацієнтів
Належна клінічна практика передбачає надання відповідної інформації пацієнтам. У кожних Настановах з клінічної практики, де йдеться про використання засобу «не за призначенням», розглядається питання інформування пацієнтів. За умови практичної доцільності, слід розглянути можливість включення додатка з інформаційним листком для пацієнтів, що видаватиметься до або після застосування продукту. Інформаційний листок має в доступній для пацієнтів формі повідомляти наступне: a) що дане застосування не схвалене FDA; b) причини, чому медичний працівник Міністерства оборони США може прийняти рішення використати продукт з цією метою; c) потенційні ризики, пов’язані з таким застосуванням.





















