Цілі
Настанови CPG «Травма шийного і тораколюмбального відділу хребта: оцінка, транспортування і хірургічне втручання» містять оновлені точні рекомендації для фронтових медиків із надання оптимального догляду пацієнтам із травмами хребта або спинного мозку. Це вимагає постійного перегляду наукових публікацій, як військових, так і цивільних, на додаток до вивчення уроків, засвоєних з минулих і поточних збройних конфліктів. Ознайомлення з цими джерелами сприяє впровадженню емпірично обумовлених змін у лікування та алгоритми медичного сортування, водночас оновлюючи класифікацію травм і поточних механізмів травми.
Для кожного розділу автори надають ключові рекомендації.1 Слід зазначити, що, хоча в цивільній літературі можуть бути переконливі докази щодо лікування певних аспектів травми, не всі ці рекомендації можна застосувати в умовах бойової травми, з урахуванням середовища з обмеженими ресурсами у фронтових умовах.
Вихідна інформація
Травми хребта або спинного мозку спостерігаються приблизно у 5,5% евакуйованих поранених і належать до найтяжчих травм, з якими стикаються поранені військовослужбовці.2,3 Травми хребта в театрі бойових дій виникають через різноманітні механізми, пов’язані або не пов’язані з бойовими діями.2,4,5 В об’єднаному реєстрі бойових травм (тепер — Department of Defense Trauma Registry, DoDTR) за 2001-2009 рр. Блер підсумував характеристики 598 американських військовослужбовців, які отримали травми хребта під час операції Iraqi Freedom та операції Enduring Freedom.2 У цій популяції 502 (84%) пацієнти отримали 1834 бойових поранення хребта. Решта 96 (16%) військовослужбовців отримали 267 поранень, не пов’язаних з бойовими діями.2 З точки зору механізмів травми, більшість бойових поранень виникають внаслідок вибухів (66,7%) або вогнепальних поранень (17%), тоді як поранення, не пов’язані з бойовими діями, найчастіше є результатом аварії транспортного засобу (54%) або падіння (30,2%).2 Крім того, пацієнти з травмами хребта, пов’язаними з бойовими діями, мають значно вищі показники тяжкості травми (ISS), у них частіше спостерігаються переломи хребта в несуміжних анатомічних ділянках, а також вони частіше потребують оперативного втручання.2,5 Незважаючи на ці відмінності, частота та тяжкість основної травми спинного мозку є схожою між цими групами. У своїй публікації Блер повідомив про 18,1% випадків пошкодження спинного мозку у пацієнтів з пораненнями, пов’язаними з бойовими діями, порівняно з 13,5% в групі, не пов’язаній з бойовими діями. Серед пацієнтів із неврологічними порушеннями приблизно по 45% у кожній групі мали повне порушення.2 В окремому огляді тих самих 598 випадків Блер повідомив, що 66% пошкоджень виникли внаслідок тупих травм, тоді як 28% були результатом проникаючих поранень, а у 5% спостерігався комбінований тупий та проникаючий механізм.4 Пацієнти, які отримали проникаюче поранення, частіше отримували травму спинного мозку, ніж пацієнти з тупим механізмом травми (38% проти 10%, p<0,0001).4
Час і місце виконання хірургічного втручання також є суперечливим питанням як у цивільних, так і у військових умовах. 6-10 Дефіцит даних, що визначають оптимальні умови для хірургічного втручання при пораненні в зоні бойових дій, додає подальші виклики. Мету декомпресії та стабілізації травми хребта/спинного мозку слід розглядати з урахуванням операційних та матеріально-технічних міркувань на додаток до кваліфікації хірурга, який виконує операції на хребті.
Загалом пацієнтів із травмою хребта можна віднести до однієї з 3 клінічних категорій:
- Пацієнти з повним ураженням спинного мозку.
- Пацієнти з неповним ураженням спинного мозку.
- Пацієнти з переломом хребта, але нормальною неврологічною функцією.
Що стосується термінів хірургічного втручання, неповне ураження внаслідок непроникаючого механізму травми часто є найскладнішим у процесі прийняття рішень, оскільки раннє хірургічне втручання у цієї категорії пацієнтів з найбільшою імовірністю принесе їм користь з точки зору неврологічного відновлення.5,9
Клінічне і рентгенологічне обстеження
Ключові рекомендації
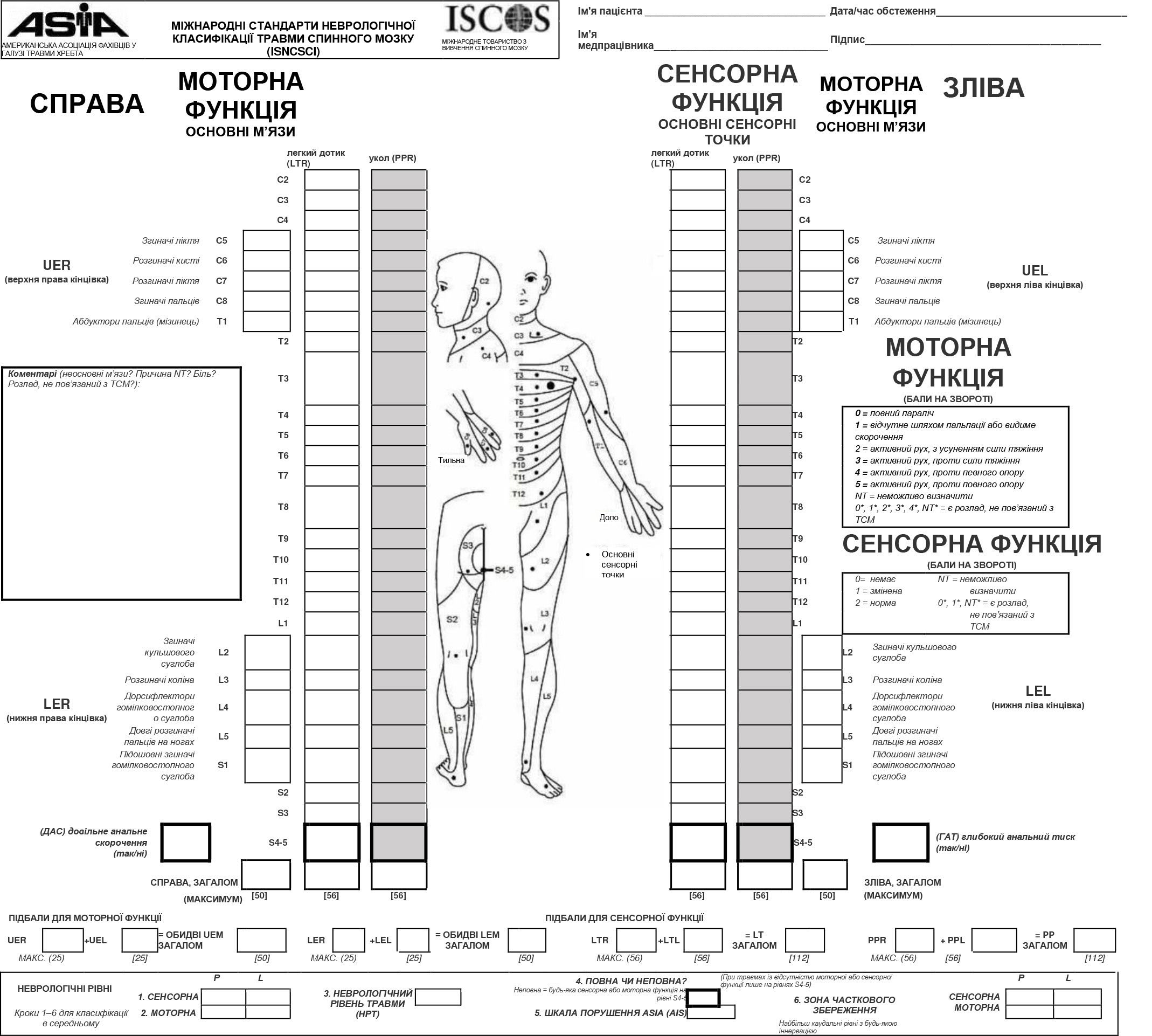
- Задокументуйте неврологічний статус пацієнта на основі обстеження Американської асоціації фахівців у галузі травми хребта (ASIA). Як альтернативу можна використати Неврологічне обстеження військовослужбовця. (Рівень III)
- Рекомендованим методом радіологічної оцінки кісткових ушкоджень хребта є комп’ютерна томографія (КТ). (Рівень I)
- Якщо КТ недоступна, можна використовувати звичайний плівковий рентгенапарат, проте слід дотримуватися заходів безпеки, знімаючи стабілізацію шийного відділу хребта без КТ контролю. (Рівень III)
- КТ ангіографію (КТА) рекомендується виконувати у всіх пацієнтів із підозрою на краніоцервікальну судинну травму. (Рівень II)
- Враховуючи обмежену доступність магнітно-резонансної томографії (МРТ) у закладах, нижчих за IV рівень, КТ мієлографія може допомогти в оцінці та обстеженні пацієнтів із травмами спинного мозку в зоні бойових дій, якщо доступні необхідні ресурси. (Рівень III)
- Шийні коміри слід надягати всім пацієнтам із симптомами, що відповідають травмі шийного відділу хребта, або відповідно до канадського правила щодо шийного відділу хребта. (Рівень III)
- Обстеження шийного відділу хребта можна виконати шляхом клінічного огляду, рентгенографічних досліджень або поєднання обох методів, залежно від неврологічного статусу пацієнта. Задокументуйте обстеження шийного відділу хребта. (Рівень II)
Неврологічне обстеження
Необхідно докласти всіх зусиль, щоб задокументувати точне й ретельне неврологічне обстеження, особливо якщо планується хірургічне втручання або аеромедична евакуація. На якість обстеження може вплинути психічний стан пацієнта, його готовність до співпраці та її ступінь, дія лікарських засобів, у тому числі седативних, наявність допоміжних засобів для забезпечення прохідності дихальних шляхів чи ендотрахеальної трубки або наявність інших ушкоджень. Нездатність виконати й задокументувати неврологічне обстеження було найпоширенішим джерелом розбіжностей між результатами послідовних неврологічних обстежень, особливо тих, що виконувалися в закладах різних рівнів.
Ретельне неврологічне обстеження має включати такі компоненти:
- Обстеження рухової діяльності на основі 10 ключових груп рухових функцій за шкалою ASIA (Додаток A. Робочий бланк ASIA).
- Оцінка сенсорної функції (укол шпилькою та легкий дотик) з використанням дерматомних стандартів ASIA.
- Пальцевий ректальний огляд, що оцінює силу довільного скорочення анального сфінктера, відчуття уколу, тонус спокою та бульбокавернозний рефлекс.
- Оцінка нормальних і патологічних рефлексів, таких як біцепс-рефлекс, трицепс-рефлекс, брахіорадіальний, колінний і гомілковостопний рефлекс, а також наявність/відсутність рефлексу Бабінського та рефлексу Гофмана, або ознаки пошкодження спинного мозку, включаючи центральний (пірамідний) параліч, синдром Брауна — Секара тощо.
У пацієнтів з підозрою на ураження хребта з неврологічними порушеннями або без них при поступленні обов’язковим є часте виконання неврологічного обстеження (основна увага — на рухових і сенсорних функціях). Рекомендується використовувати Додаток A. Робочий бланк ASIA і додавати його до карти пацієнта.
Як альтернативу Робочому бланку ASIA можна використовувати «Неврологічне обстеження військовослужбовця», яке простіше документувати й заповнювати медпрацівникам, які не є фахівцями із травми хребта. (Див. Додаток B. Неврологічне обстеження військовослужбовця) Ця примітка стосується мінімальних компонентів повного неврологічного обстеження пацієнта зі значним ураженням хребта. Заповніть цей робочий бланк і додайте його до карти пацієнта.
Рентгенологічне обстеження
При обстеженні пацієнта з можливим ураженням хребта замість звичайної рентгенографії перевага надається аксіальній КТ із сагітальною та корональною реконструкцією, якщо КТ доступна.11 Якщо КТ недоступна, а евакуація до закладу вищого рівня не відбудеться своєчасно, клінічне рішення приймається на основі звичайних рентгенограм.
Пацієнтам із політравмою часто виконують обстеження на основі стандартного протоколу, що включає КТ-ангіографію шиї з контрольним оглядом грудної клітки, черевної порожнини і таза; це дозволяє адекватно оцінити всю вісь хребта на предмет ураження кісткових тканин і краніоцервікальних судин. У пацієнтів з менш тяжкими ураженнями, для яких таке обстеження не вимагається, рішення щодо візуалізаційних досліджень слід приймати на основі клінічної підозри. КТА слід виконувати при найменшій підозрі, особливо у пацієнтів із документально підтвердженим переломом шийного відділу хребта або виконаними критеріями обстеження щодо тупої цереброваскулярної травми (BCVI). (Див. Додаток C. Критерії розширеного обстеження щодо тупої цереброваскулярної травми).12
У випадках травми хребта з неповними порушеннями спинного мозку, мозкового конуса або кінського хвоста, особливо коли ці порушення є прогресуючими, слід розглянути можливість виконання Кт-мієлографії (див. Додаток D. Адаптація інструкції з медичного застосування препарату OmnipaqueTM (йогексол)). Це дозволить якнайшвидше поставити діагноз та надасть потенційну можливість декомпресії в разі неповного або прогресуючого порушення.
Коли використовувати жорсткий шийний комір
У пацієнтів, які отримали травми через наведені нижче механізми, слід використовувати жорсткий шийний комір, якщо він є, або будь-який інший спосіб стабілізації шиї, і встановлювати його на догоспітальному етапі, якщо це дозволяє тактична ситуація.
- Травма, що призвела до втрати свідомості або навіть підозри на втрату свідомості через будь-яку форму травми голови.
- Травма, що призвела до тимчасової амнезії/втрати свідомості.
- Серйозна вибухова травма.
- Механізм, що призводить до сильного удару по голові, шиї, тулубу або тазу.
- Механізм, який створює сили раптового прискорення/уповільнення або бокового згинання шиї чи тулуба.
- Падіння з висоти (порівняно з падінням з положення стоячи).
- Викидання або падіння з будь-якого моторизованого транспортного засобу.
- Перекидання транспортного засобу.
Канадське правило щодо шийного відділу хребта було розроблено для зменшення зайвих візуалізаційних досліджень шийного відділу хребта у пацієнтів із низьким ризиком.13 Згодом це правило було перевірено та застосовано на догоспітальному етапі.14
Правило складається із відповіді на три основні запитання:
- Чи є фактор високого ризику, який обґрунтовує потребу рентгенографічного дослідження (наприклад вік ≥65 років, небезпечний механізм травми або парестезія кінцівок)?
- Чи є фактор низького ризику, який дозволяє безпечно оцінити діапазон рухів (наприклад звичайне зіткнення транспортного засобу ззаду, сидяче положення у відділенні невідкладної допомоги, може пересуватися в будь-який час після травми, відстрочений початок болю в шиї або відсутність чутливості по серединній лінії шийного відділу хребта)?
- Чи може пацієнт активно повертати шию на 45° вліво і вправо?
В цілому, канадське правило шийного відділу хребта має 100% чутливість для виключення клінічно важливих ушкоджень шийного відділу хребта.13 Хоча механізми бойових поранень зазвичай підпадають під визначення «небезпечного механізму», як зазначено вище, було виявлено, що вибухові травми в пішому строю внаслідок вибуху саморобного вибухового пристрою (СВП) без пов’язаної травми голови мають низьку частоту переломів шийного відділу хребта.14 Таким чином, варто враховувати, що травмовані пацієнти без неврологічних симптомів, які можуть самостійно пересуватися та мають повний безболісний діапазон рухів шийного відділу хребта, можуть не потребувати догоспітального розміщення шийного коміра.14
Усім пацієнтам, який скаржаться на біль у шиї або у яких спостерігається неврологічне порушення після травми, слід провести стабілізацію шийного відділу хребта та підтримувати її, доки шийний відділ хребта не буде оглянутий кваліфікованим лікарем.15,16 Зняття коміра можна безпечно виконати без подальшої рентгенографії, якщо на перше запитання за канадським правилом шийного відділу хребта отримано відповідь «Ні», а на запитання 2 і 3 отримано відповідь «Так».
Загалом, пацієнтам із проникаючим пораненням шийного відділу хребта внаслідок вибухового механізму слід встановлювати шийний комір, якщо це можливо. Проте пацієнтам із ізольованим проникаючим пораненням шийного відділу хребта, які перебувають у свідомості та не мають неврологічних симптомів, на догоспітальному етапі шийний комір встановлювати не слід. При поєднанні тупого механізму з проникаючим пораненням шийний комір є важливим засобом захисту до моменту, коли не буде виключена нестабільна травма хребта. Усі медичні працівники повинні пам’ятати, що комір може приховувати інші травми та нові патологічні стани, такі як розширення гематоми. Пацієнти з ізольованою проникаючою травмою головного мозку не потребують стабілізації шийного відділу, якщо траєкторія не передбачає ураження шийного відділу хребта.17 На полі бою збереження життя пораненого та медика має першочергове значення. За цих обставин евакуація в більш безпечну зону має пріоритет над знерухомленням хребта.
Якщо у пацієнта є показання для встановлення шийного коміра, і його не було встановлено на догоспітальному етапі з будь-якої причини, комір слід встановити якнайшвидше. Якщо огляд шийного відділу хребта не було чітко задокументовано або безпосередньо повідомлено медичній бригаді, що приймає пацієнта, жорсткий шийний комір слід встановлювати при кожному переведенні пацієнта в заклади вищого рівня та не знімати до моменту виконання огляду лікарями, які приймають пацієнта. Це підкреслює потребу в чіткій і послідовній комунікації на всіх ешелонах надання допомоги.
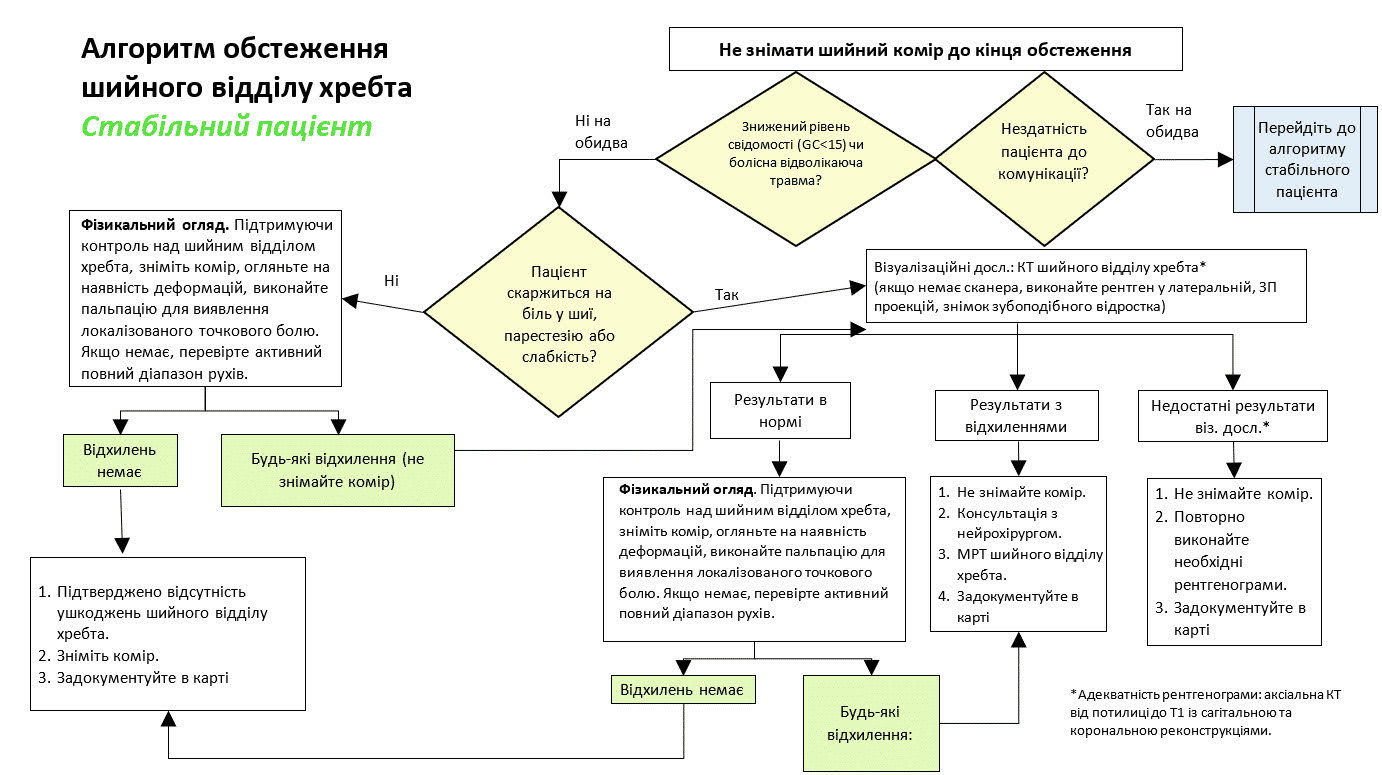
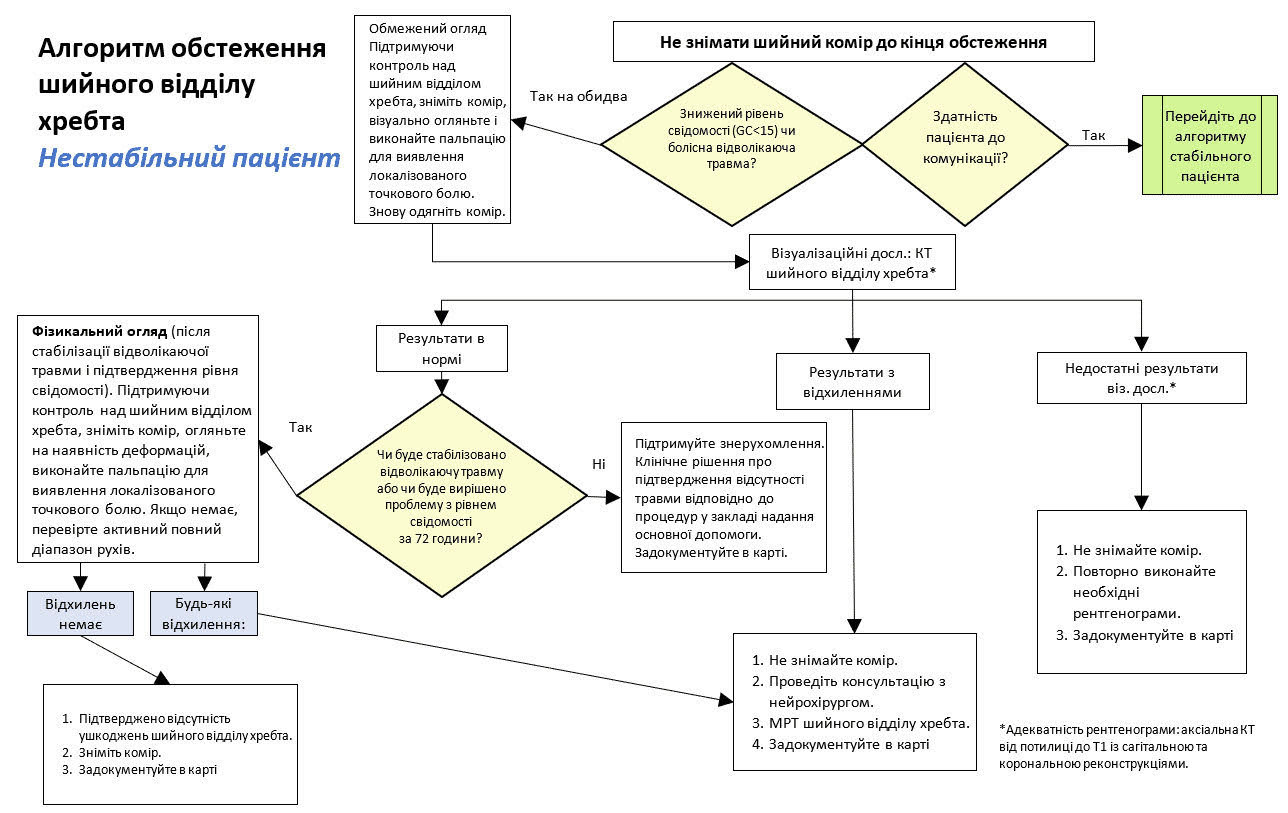
Алгоритми обстеження шийного відділу хребта
Усім пацієнтам із підозрою на травму шийного відділу хребта та неврологічними порушеннями слід встановити шийний комір і негайно направити на консультацію до нейрохірурга чи ортопеда, а також виконати візуалізаційні дослідження. У всіх інших пацієнтів, у яких є показання до встановлення шийного коміра на догоспітальному етапі, як описано вище на основі канадського правила шийного відділу хребта, слід виконати обстеження (в оригіналі «clearance», тобто «підтвердження відсутності травми» — прим. перекладача) шийного відділу хребта за відповідним алгоритмом. Підготовлено окремі алгоритми для стабільних (Додаток E. Алгоритм обстеження шийного відділу хребта у стабільного пацієнта) і нестабільних (Додаток F. Алгоритм обстеження шийного відділу хребта у нестабільного пацієнта). До числа нестабільних пацієнтів належать ті, хто не може спілкуватися належним чином, має знижений рівень свідомості (<15 за Шкалою Глазго для оцінки тяжкості коми, GCS) або має значну відволікаючу травму. Водночас надалі точаться суперечки щодо клінічної важливості відволікаючих травм.
Значна відволікаюча травма технічно визначається як будь-яка травма, яка є настільки болючою, що може не дозволити пацієнту помітити біль у шиї. Основний лікар остаточно визначає, чи є певна травма достатньо відволікаючою, щоб віднести пацієнта до категорії нестабільних і вимагати обстеження на основі алгоритму для нестабільного пацієнта. Частота невиявлених травм при наявності відволікаючої травми перевищує 12%, але не було продемонстровано, що вона є значно вищою, ніж у пацієнтів без відволікаючих травм.18,19 Однак, якщо ви не впевнені, слід проявити додаткову обережність і розглядати травму як відволікаючу, з відповідними подальшими діями. Обстеження шийного відділу хребта за цим сценарієм вимагає належної комунікації із закладом наступного рівня (Додаток G. Статус обстеження шийного відділу хребта) або проведення обстеження вже в закладі вищого рівня.
Див. Додаток E. Алгоритм обстеження шийного відділу хребта у стабільного пацієнта і Додаток F. Алгоритм обстеження шийного відділу хребта у нестабільного пацієнта, де наведено схеми протоколу. Якщо можливо, слід обстежити шийний відділ хребта та зняти комір не пізніше 24 годин після його встановлення. Якщо клінічний сценарій вимагає, щоб комір залишався на місці більше 24 годин, жорсткі евакуаційні коміри слід замінити на коміри, призначені для тривалого знерухомлення, які забезпечують м’якшу опору та запобігають пролежням.
Обстеження шийного відділу хребта у пацієнта в стані приголомшення
Обстеження шийного відділу хребта у пацієнта в стані приголомшення є надзвичайно суперечливим і створює додаткові проблеми для лікаря, особливо в бойовому середовищі.15,17,20 Пацієнтам у стані приголомшення із механізмом травми, що може свідчити про ураження шийного відділу хребта, слід виконати КТ хребта з високою роздільною здатністю багатоплощинними реконструйованими зображеннями (3 мм аксіальні, 3 мм корональні та 2 мм сагітальні проекції). Якщо КТ недоступна або її неможливо отримати, слід виконати повну оглядову рентгенограму шийного відділу хребта (належна передньо-задня, латеральна та одонтоїдна проекції).21 Рентгенографію зі згинанням/розгинанням не слід виконувати у пацієнта, якого неможливо одночасно обстежити на наявність неврологічних ознак або симптомів. Зрештою, обстеження шийного відділу хребта у пацієнта в стані приголомшення слід виконувати в закладі вищого рівня, де надаватиметься тривале лікуванням пацієнта.
У пацієнтів у стані приголомшення з негативними результатами візуалізаційних досліджень частота значної нестабільності шийного відділу хребта є низькою. Загально прийнято, що приховане пошкодження зв’язок можна виключити лише після ретельного клінічного обстеження екстубованого пацієнта, який реагує на вказівки персоналу, або на основі МРТ. Проте нещодавно опубліковані результати досліджень свідчать про те, що високоякісної негативної КТ може бути достатньо для прийняття рішення про зняття шийного коміра.22 Цей протокол став новим стандартом для кількох цивільних центрів гострої травми високого рівня та підтримує рекомендації відмовитися від обов’язкової МРТ при обстеженні пацієнта в стані приглушення, відповідно до настанов Східної асоціації хірургів-травматологів:22
«У дорослих пацієнтів у стані приголомшення із тупою травмою шийні коміри слід знімати лише після негативного результату високоякісної КТ шийного відділу хребта. Ця рекомендація ґрунтується на висновках, що в найгіршому випадку, на основі сукупного аналізу опублікованих джерел, частота стабільної травми становить 9%, тоді як прогностичне значення відсутності травми після поєднання негативного результату високоякісної КТ шийного відділу хребта з результатами МРТ 1,5 Тл, серіями рентгенівських знімків у вертикальному положенні, КТ на згинання-розгинання та (або) клінічними спостереженнями становить 91%. Схожим чином, в найкращому випадку, на основі сукупного аналізу опублікованих джерел, частота нестабільної травми шийного відділу хребта після негативного початкового результату візуалізаційних досліджень із виконанням високоякісної КТ шийного відділу хребта становить 0%».
Як такий, цей метод обстеження з виконанням високоякісної КТ, що підтверджує відсутність переломів, може бути використаний у пацієнтів, які прибули в заклад надання основної допомоги.
Під час аеромедичної евакуації існує ризик значних рухів шиї у пацієнтів у стані приглушення, тому рекомендується не знімати засоби знерухомлення шийного відділу хребта до прибуття в заклад надання основної допомоги. Частота пошкодження шкіри потилиці зменшилася завдяки використанню комірів із більшою підкладкою (наприклад, Miami-J зі спинкою Occian) і підвищенню обізнаності травматологічних бригад про це потенційне ускладнення.
Клінічне рішення про остаточне підтвердження відсутності травми шийного відділу хребта без виключення пошкодження зв’язок за допомогою надійного клінічного обстеження або МРТ має бути прийняте в закладі надання основної допомоги. Історично, з урахуванням властивих викликів і необхідності передавати пацієнта між закладами різних рівнів, регіональний медичний центр у Ландштулі (заклад IV рівня) дотримується правила «2 із 3» для підтвердження відсутності травми шийного відділу хребта у пацієнта в стані приглушення. Це правило вимагає отримання негативних результатів за 2 із 3 методів (КТ, МРТ, клінічне обстеження) перед зняттям жорстких шийних комірів у пацієнтів у стані приглушення. Враховуючи низьку, але не нульову частоту значних травм шийного відділу хребта, пропущених під час стандартної 3-площинної КТ, рекомендується, застосовуючи правило 2 із 3, перевести пацієнта в стані приглушення з традиційних жорстких комірів на посилений жорсткий комір з ефектом пам’яті, якщо він доступний (тобто Miami-J зі спинкою Occian), доки не буде виконано ретельне клінічне обстеження або МРТ.22-25 Цей метод допомагає зменшити ризик виникнення пролежня на потилиці у тих пацієнтів із низькою ймовірністю травми шийного відділу хребта, які все ще перебувають на етапі евакуації та не прибули в заклад надання основної допомоги.
Рішення про візуалізаційне дослідження всього хребта (від потилиці до крижів) порівняно з вибірковими візуалізаційними дослідженнями, залежить від механізму травми, результатів фізикального/неврологічного огляду, а також психічного стану пацієнта. Пацієнтам з одним переломом хребта, який можливо виявити, слід виконати візуалізаційне обстеження всього хребта. Певні механізми травми, такі як вибухові, також вимагають виконання візуалізаційних досліджень усього хребта.
Документування обстеження шийного відділу хребта
Для документування оцінки та статусу обстеження шийного відділу хребта рекомендується використовувати робочий бланк Статусу обстеження шийного відділу хребта (Додаток G. Статус обстеження шийного відділу хребта) або Форму реанімаційних заходів при травмі (DD Form 3019). Цей вичерпний робочий бланк містить вказівки щодо підтвердження відсутності травми, обстеження, візуалізаційних досліджень і остаточного статусу за результатами обстеження. Він призначений для того, щоб об’єднати всю інформацію про шийний відділ хребта на одному бланку та був розроблений для покращення як повноти, так і простоти документування.
Пацієнти, яких неможливо перевезти із зони бойових дій
У середовищі з обмеженим забезпеченням надання оптимального лікування пораненим з-поміж місцевого населення та іншим пацієнтам, яких неможливо евакуювати, є проблематичним. Неможливість виконати КТ або перевести пацієнта до закладу з КТ може ускладнити оцінку та підтвердження відсутності травми хребта, оскільки в такому разі необхідно покладатись на звичайні рентгенограми та фізикальне обстеження. У прийнятті рішень допомагають обґрунтоване клінічне судження, дистанційна консультація з хірургом, який спеціалізується на травмах хребта (якщо є така можливість), а також дотримання рекомендацій, прийнятих у зоні бойових дій.
Транспортування пацієнтів із травмами хребта
Ключові рекомендації
- Виконуйте знерухомлення шийного відділу хребта для транспортування пацієнтів з травмами шийного відділу хребта, які не були попередньо обстежені для підтвердження відсутності травми. (Рівень II)
- Розгляньте можливість використання вакуумної дошки для хребта, якщо вона доступна для транспортування пацієнтів з нестабільними переломами тораколюмбального відділу хребта. (Рівень III)
Наведені нижче рекомендації призначені для аеромедичної евакуації літаками, тоді як всіх транспортних засобів стосується цей виняток: Більшість пацієнтів із травмою шийного відділу хребта слід транспортувати з використанням напівжорстких ортезів, таких як Aspen або Miami-J collar (якщо вони доступні).
У деяких клінічних сценаріях може бути доречним використання шийно-грудного фіксувального корсету. Шийно-грудний корсет — це найбільш жорстка й стабільна форма зовнішньої фіксації шийного відділу хребта.26 Перш ніж давати дозвіл на транспортування пацієнта, керівник бригади повинен переконатися, що до корсету прикріплено інструменти для його усунення на випадок, якщо виникне нагальна потреба зняти корсет для доступу до дихальних шляхів або виконання серцево-легеневої реанімації. Крім того, бригада, яка готує пацієнта до транспортування, повинна навчити транспортну бригаду, як правильно знімати корсет у разі потреби. Не рекомендується транспортувати пацієнтів повітряним або наземним транспортом із витяжкою шийного відділу хребта, оскільки ризик надмірного перенесення грузила для витяжки внаслідок рухів транспортного засобу, перевантаження під час зльоту й посадки, а також турбулентність можуть спричинити подальше травмування.
Пацієнтів з нестабільним переломом тораколюмбального відділу хребта має транспортувати бригада з аеромедичної евакуації (CCATT) з використанням або вакуумної дошки для хребта (VSB), або стандартних нош НАТО, бажано з прокладкою з піни з функцією пам’яті, щоб зменшити ризик виникнення пролежнів при транспортуванні із закладу II рівня до закладу III рівня чи вище, якщо це передбачено. Залежно від травми будь-який із цих варіантів може забезпечити достатню стабільність у пацієнтів із переломами тораколюмбального відділу хребта.27-29 Одне невелике дослідження показало, що розвиток пролежнів можна зменшити за допомогою вакуумної дошки для знерухомлення хребта (VSB) порівняно з традиційною довгою дошкою.30
Під час транспортування не рекомендується застосовувати торакально-люмбо-сакральний ортез. Він є зайвим та підвищує ризик виникнення пролежнів. Перед транспортуванням хірург, який спеціалізується на травмах хребта, і транспортна бригада повинні узгодити придатність застосування вакуумної дошки (VSB) порівняно зі стандартними ношами НАТО. Протокол застосування VSB вимагає періодично здувати й надувати дошку, щоб зменшити ризик пролежнів під час транспортування. Застосування техніки лоґролінгу (обертання зафіксованого пацієнта) не зменшує істотним чином тиску на шкіру. Крім того, слід задокументувати цілісність шкіри перед транспортуванням, а також приділяти увагу підкладці та маніпуляціям зі зменшення тиску на потилиці та п’ятах. Після досягнення літаком крейсерської швидкості і рівномірного польоту доцільним буде вивільнити вакуум до моменту зниження або турбулентності. Тиск у дошці VSB слід перевіряти щонайменше кожні пів години; спускати тиск і повторно наповнювати дошку потрібно щогодини; кожні дві години бригада повинна послабляти ремені та обертати пацієнта технікою лоґролінгу (забезпечуючи належне положення пацієнта відносно площин) та надавати достатній час для досягнення полегшення у точках тиску в рамках стандартного графіка зміни положення тіла. Якщо пацієнта стосуються «застереження щодо спини» через нестабільний перелом шийного або тораколюмбального відділу хребта, ліжко слід розмістити під кутом 30 градусів до зворотного положення Тренделенбурга, якщо це можливо. Якщо «застережень щодо спини», узголів’я ліжка слід підняти на 30°. Під час транспортування у всіх пацієнтів слід використовувати пристрої для секвенційної компресії, які дозволені для польоту.
Лікування травм спинного мозку
Ключові рекомендації
- При всіх травмах спинного мозку уникайте гіпоксемії (SaO2 <92%) і гіпотензії (САТ <90). (Рівень III)
- Підтримуйте середній артеріальний тиск на рівні > 85 при всіх травмах спинного мозку, особливу увагу приділяючи уникненню гіпотензії. (Рівень III)
- При лікуванні бойових поранень спинного мозку використання стероїдів не показане. (Рівень I)
- Для лікування нейропатичного болю у пацієнтів з ушкодженнями спинного мозку застосування габапентинів слід розглядати на ранній стадії. (Рівень II)
- У пацієнтів із травмами хребта та спинного мозку слід вжити ранніх механічних та хіміопрофілактичних заходів проти тромбозу глибоких вен (ТГВ). (Рівень II)
Пацієнтам з неврологічним порушенням слід встановити інвазивний артеріальний доступ для безперервного моніторингу середнього артеріального тиску з цільовим показником 85‒90 мм рт.ст. тривалістю до семи днів після травми.15,31 Свідчення на користь такого цільового показника є в кращому випадку неоднозначними, однак автори вважають, що в загальному підсумку дотримання такого показника принесе користь. Незважаючи на вказане вище, слід уникати САТ < 90 мм рт.ст. і гіпоксемії (SaO2 <92%). Невідкладне лікування легеневої дисфункції після травматичного ушкодження спинного мозку покращує раннє виживання, оскільки ускладнення у вигляді ушкодження легенів є основною причиною смертності при травмі спинного мозку, зокрема, в шийному відділі хребта.32 Для досягнення цих цілей рекомендується вазопресорна терапія (у пацієнтів з еуволемією) та (або) додаткове введення кисню.15 Перед початком застосування вазопресорів слід забезпечити контроль гіповолемії шляхом адекватної ресусцитації, а також виконувати обстеження щодо можливої кровотечі та зупиняти її в разі виникнення. Застосування вазопресорів у пацієнтів з гіповолемією може сприяти додатковим втратам в інших пошкоджених тканинах внаслідок ішемії.
Препарати із вмістом габапентину і без нього
Протисудомні препарати без вмісту габапентину (карбамазепін, фенітоїн, клоназепам, фенобарбітал, вальпроєва кислота) не покращують і не погіршують довгострокові неврологічні наслідки гострої травми спинного мозку.33 Доведено, що раннє застосування протисудомних засобів із вмістом габапентину та прегабаліну дає певне покращення щодо відновлення моторної функції, інтенсивності болю та частоти автономної дисрефлексії.34-36 Прегабалін і габапентин ефективні для лікування невропатичного болю, депресії та порушення сну.36 Слід розглянути можливість раннього (протягом 24 годин) введення ентерального габапентину пацієнтам із травмою спинного мозку в бойових умовах.
Інші досліджувані види лікування
Застосування інших фармакологічних засобів, таких як рилузол, дантролен, баклофен, налоксон, тамоксифен, і таких втручань, як гіпербарична оксигенація і закис азоту, не підкріплене достатніми доказами, щоб рекомендувати їх застосування при травмах спинного мозку, пов’язаних з бойовими діями.
Маніпуляції
Хоча багато переломів хребта вимагають, щоб узголів’я ліжка було рівним перед хірургічною корекцією або зовнішньою фіксацією, ліжко зазвичай можна розташувати під кутом 30 градусів при зворотному положенні Тренделенбурга. У більшості випадків кожні 2 години можна безпечно виконувати техніку лоґролінгу і розвантаження крижового відділу, щоб запобігти пошкодженню шкіри та виконати вторинне і третинне обстеження. Основний лікар відповідає за управління позиціонуванням пацієнта на основі конкретного клінічного сценарію.
Кортикостероїди
Хоча 24-годинна інфузія метилпреднізолону натрію сукцинату (MSS) залишається можливим варіантом лікування гострої травми спинного мозку протягом 8 годин після поступлення, її застосування в умовах бойових дій при тупих або проникаючих травмах спинного мозку НЕ рекомендується через брак користі та збільшення ускладнень.15,37 Основні причини полягають у відмінностях у механізмі поранення (великокаліберні високошвидкісні уражальні елементи), географічних відмінностях та (або) обмеженому забезпеченні, а також супутніх бойових пораненнях. Пов’язані відкриті або забруднені рани постраждалих в бойових діях із травмами хребта чи спинного мозку ще більше ускладнюються введенням стероїдів. Введення метилпреднізолону НЕ рекомендується при будь-яких бойових травмах спинного мозку.
Схема профілактики тромбозу глибоких вен
Агресивний режим профілактики ТГВ має бути впроваджений на ранній стадії та підтримуватися за межами процесу евакуації. Пневматичні компресійні пристрої в поєднанні з медикаментозною профілактикою є загальноприйнятими стандартами лікування. Профілактичне введення підшкірного низькомолекулярного гепарину (НМГ) (наприклад, еноксапарину) або ФІКСОВАНОЇ низької дози нефракціонованого гепарину (НФГ) слід розпочинати якнайшвидше, але обов’язково не пізніше 72 годин після травми або реконструкції, щоб зменшити ризик тромбоемболічних явищ в гострий період після ТСМ. Враховуючи потенційну можливість посилення явищ кровотечі при застосуванні НФГ у ВІДКОРИГОВАНІЙ дозі, не рекомендується застосовувати його в цілях профілактики.38 Рання активна або пасивна мобілізація пацієнта допомагає зменшити утворення ТГВ і часто згадується в наукових джерелах на підтримку ранньої хірургічної фіксації, у відповідних випадках. Пацієнти, у яких спостерігаються клінічні ознаки або симптоми ТГВ, повинні пройти додаткове обстеження для підтвердження діагнозу. Якщо ТГВ підтверджено, лікування слід починати з терапевтичних антикоагулянтів, якщо це схвалено хірургом, який спеціалізується на травмах хребта. Якщо повна антикоагуляція протипоказана, слід розглянути можливість встановлення фільтра в нижню порожнисту вену (НПВ).
Оперативне й неоперативне лікування
Ключові рекомендації
У випадках неповного ушкодження спинного мозку слід провести декомпресію хребта, як тільки це стане безпечним і можливим, у тому числі в закладах III рівня, якщо в зоні бойових дій є відповідна підтримка та ресурси. (Рівень III)
Враховуючи тривалість евакуації, планові поетапні операції в закладах III та IV рівня є прийнятним варіантом у випадках, коли пацієнти мають неповне ушкодження або погіршення неврологічного дефіциту. (Рівень III)
Неоперативне лікування
Для того, щоб на випередження керувати лікуванням і логістичними рішеннями, вкрай важливо, щоб хірург був добре знайомий з оперативними та неоперативними варіантами, доступними в його зоні бойових дій. Фактичні матеріали, доступні для неоперативного лікування в зоні дислокації, можуть відрізнятися, але зазвичай включають коміри для шийного відділу хребта, інші ортопедичні ортези та, іноді, шийно-грудні корсети.
Для переломів та вивихів шийного відділу хребта, особливо пов’язаних із неповним ушкодженням, рекомендується закрита репозиція вниз. У пацієнтів із вивихом шийного відділу хребта і травмою спинного мозку КТ-мієлограма може становити альтернативний розширений метод візуалізації перед виконанням закритої репозиції. У наукових публікаціях з цивільної медицини дані МРТ, отримані до репозиції, не впливають на результат закритої репозиції за умови, що пацієнт не спить, не має неврологічних порушень, і що є можливість виконати ретельне обстеження.39 Таким чином, закрита репозиція переломів і вивихів шийного відділу хребта, навіть за відсутності МРТ, може становити ще одне можливе втручання під час перебування в зоні бойових дій.
Оперативне лікування
Рішення про оперативне лікування переломів хребта у військовослужбовців США та коаліції в зоні бойових дій остаточно має приймати дислокована хірургічна бригада, в тому числі хірург, який спеціалізується на травмах хребта (якщо він є) і завідувач травматологічного відділення. У бойовому середовищі пріоритетом при догляді за пацієнтами із травмами хребта і спинного мозку є належне клінічне судження. Хірургічне втручання, яке можна безпечно відкласти до прибуття пацієнта до військового лікувального закладу IV рівня, слід відкладати. Водночас при деяких обставинах поранений може отримати користь від негайного хірургічного втручання в зоні бойових дій, в тому числі, серед іншого, при таких ушкодженнях:
- неповні травми спинного мозку;
- відкриті протікання спинномозкової рідини (СМР);
- очікувана тривала затримка евакуації;
- коли невідкладна репозиція може покращити ступінь «збереження нервових корінців» при травмі шийного відділу спинного мозку
Неповні травми
Лікування неповних травм спинного мозку в театрі бойових дій залишається суперечливим через імовірність досягти вищих показників неврологічного покращення при ранньому оперативному втручанні на тлі очевидних проблем, властивих для середовища з обмеженим забезпеченням. Початкова травма спинного мозку або подальше прогресування може виникнути через зміщення перелому, компресію кісткового фрагмента, розширення гематоми, набряк або інфаркт спинного мозку. У цивільних публікаціях, присвячених дослідженням на тваринах, було продемонстровано, що негайна декомпресія нейронних елементів пов’язана зі зменшенням неврологічних наслідків.40-44 Кілька великих досліджень продемонстрували значне покращення неврологічних результатів при ранньому хірургічному втручанні при неповних травмах спинного мозку.6,10, 45,46 Ця інформація спонукала багато великих травматологічних центрів США поставити за мету ранню хірургічну декомпресію у випадках неповної травми спинного мозку. Деякі дані свідчать про те, що ключовим фактором є не лише час операції, а й ступінь декомпресії.47 Однак ці дані слід обережно застосовувати до фронтових умов, оскільки бойова медицина стикається з унікальними проблемами, невідомими у сучасних великих травматологічних центрах. В одному дослідженні, що вивчало результати 50 випадків травми спинного мозку, які лікували хірургічним шляхом у зоні бойових дій, порівняно з випадками відстроченої допомоги в регіональному медичному центрі у Ландштулі, Шенфельд, було продемонстровано відсутність відмінностей у неврологічному відновленні між цими групами.9 Пацієнти, яких лікували хірургічним шляхом у зоні бойових дій, мали значно вищі показники післяопераційних ускладнень (40% проти 20%) і вищі показники додаткових хірургічних процедур. Незважаючи на те, що це дослідження обмежене відносно невеликою кількістю випадків і ретроспективним характером, воно може поставити під сумнів екстраполяцію опублікованих результатів цивільних досліджень на надання допомоги у фронтових умовах. Враховуючи цю суперечність у цивільних і військових джерелах, спинномозкові хірурги, які працюють у зоні бойових дій, повинні ретельно зважити потенціал неврологічного відновлення з наявними на передовій ресурсами у випадках неповної травми спинного мозку. Випадки неповного неврологічного дефіциту з компресійною патологією, яка легко вирішується, неврологічним прогресуванням, затримкою евакуації або травмами у партнерів по коаліції, які не підлягають евакуації, представляють випадки, коли оперативне втручання в зоні бойових дій може принести явну користь пацієнту. У цих випадках імплантати, що використовуються в зоні бойових дій, мають бути сумісними із системами на вищих рівнях надання допомоги, якщо потрібна ревізійна операція.
Інструментарій для хребта
Рішення про виконання стабілізації хребта у фронтових умовах частково залежить від наявності та стерильності відповідних імплантатів, рівня впевненості хірургічної бригади та наявності достатніх методів діагностичної візуалізації. Прихильники раннього використання інструментарію стверджують, що стабілізація цих травм мінімізує потребу в знерухомленні хребта, покращує промивання легень, знижує ризик венозної тромбоемболії та може покращити знеболення. Водночас ці переваги можуть не повністю стосуватися популяції у зоні бойових дій, оскільки більше половини поранених мають супутні переломи кінцівок або таза та (або) значний гемодинамічний дистрес.48 Хірурги в зоні дислокації також можуть розглянути можливість безінструментальних декомпресійних процедур у випадках неповного або прогресуючого неврологічного дефіциту та наявного пошкодження спинномозкового каналу. Ці простіші випадки часто створюють менше навантаження на хірургічну бригаду в зоні дислокації та медичну логістичну систему, вимагаючи менше часу на операцію та відкритий доступ. Таке рішення щодо ранньої декомпресивної операції із відстроченою стабілізацією вимагає ретельної безпосередньої координації між спінальними хірургами в закладах III і IV рівня. У ретроспективному огляді Шенфельда пацієнтів, які отримали операційні травми хребта в зоні бойових дій, цей підхід забезпечив неврологічне покращення у 2 із 3 випадків.9
Проникаючі поранення хребта
Ключові рекомендації
- Розгляньте раннє хірургічне втручання при проникаючому пораненні спинного мозку у разі прогресуючого або неповного неврологічного дефіциту в умовах тривалого об’ємного впливу на спинний мозок, якщо це дозволяють можливості медичного лікувального закладу, і є хірург з відповідною кваліфікацією.
- Пацієнти із супутніми ушкодженнями порожнистих органів і проникаючими пораненнями спинного мозку повинні отримувати антимікробну терапію широкого спектру дії протягом від 48 годин до 10 днів, залежно від рівня забруднення рани та контролю пов’язаного протікання спинномозкової рідини.
Хірургічне втручання
Поранення спинного мозку через проникаючі механізми з більшою ймовірністю призведуть до повного неврологічного дефіциту, ніж ушкодження, викликані тупим ударом.4,49 При проникаючих механізмах ушкодження спинного мозку може виникнути через пряме пошкодження на траєкторії уражального елемента або через кавітаційну травму, внаслідок якої ударні хвилі поширюються на тканини, що оточують траєкторію уражального елемента, і швидкі зміни тиску пошкоджують тканини.50 Дві останні сили можуть призвести до серйозних невідновних пошкоджень спинного мозку навіть у випадках, коли уражальний елемент не проникає в спинномозковий канал. При цих травмах може знадобитися поетапне висічення рани з огляду на кавітаційну травму м’яких тканин. Хірургічні показання можуть включати прогресуюче неврологічне погіршення, неповний дефіцит (особливо якщо уражальний елемент або уламок все ще містяться в каналі) або протікання СМР. Якщо виконується хірургічне втручання, належне закриття твердої оболонки має вирішальне значення при спробі «водонепроникної» реконструкції. Передній і кутовий входи в поперековий і нижній грудний відділи хребта пов’язані з підвищеним ризиком інфекційних ускладнень через проходження порожнистих органів.51 У цих випадках інфекційний ризик для пацієнта і його неврологічний статус є ключовими факторами у визначенні необхідності та часу хірургічного втручання. Немає жодних свідчень із досвіду сучасних збройних конфліктів, які б підтверджували, що повна ТСМ через проникаючий механізм має значні шанси на клінічне покращення після хірургічного втручання.
Лікування
У 2010 році Klimo et al. виконали тристоронній огляд статей про проникаюче поранення хребта, отримане під час бою, і надали рекомендації щодо лікування.52 На основі цього огляду військової та цивільної літератури вони дійшли висновку, що роль декомпресії у сприянні неврологічному відновленню залишається неоднозначною.52 Для неповної травми з наявним ураженням каналу декомпресія, якщо спробувати її виконати, в ідеалі має відбутися протягом 24–48 годин. Крім того, шкірні та плевральні фістули із постійним і сильним підтіканням СМР, слід лікувати хірургічним шляхом. Автори рекомендували розглянути можливість стабілізації хребта під час початкової операції у випадках, пов’язаних з нестабільністю.52 Оскільки унікальний характер цих випадків може зробити типові системи класифікації тупих ушкоджень менш застосовними, лікування цих травм значною мірою залежить від прийняття клінічних рішень хірургом.5,53 У цих ситуаціях хірурги повинні враховувати: наявні ресурси, досвід операційної бригади, інфекційні ризики та неврологічний статус пацієнта при визначенні необхідності та часу оперативного втручання в зоні бойових дій.
КТ залишається основним методом візуалізаційного обстеження для проникаючих травм хребта, оскільки МРТ зазвичай не є настільки корисним або доступним у фронтових умовах. Крім того, вони можуть бути протипоказані через феромагнітну активність уламка та матеріал, з якого виготовлено уражальний елемент.54 Виконання КТ-мієлограми можна розглянути у пацієнтів із прихованим або постійним підтіканням СМР, який нелегко локалізувати на основі обстеження або звичайної КТ.
Відповідна антибіотикотерапія та тривалість її застосування часто можуть бути суперечливими. У 2011 році Товариство інфекціоністів і Товариство із вивчення хірургічних інфекцій опублікували спільні рекомендації щодо запобігання інфекціям, пов’язаним із бойовими пораненнями.55 У цій спільній заяві рекомендовано цефазолін 2 г внутрішньовенно кожні 8 годин протягом 24–72 годин при проникаючих ушкодженнях хребта без ознак інфікування. Якщо траєкторія уламків проходить через забруднені порожнисті структури, такі як стравохід або товста кишка, вимагається внутрішньовенна антибіотикотерапія поширеного спектру дії щодо кишкових організмів протягом більш тривалого періоду. Потенційні схеми лікування антибіотиками включають Ancef (цефазолін) 2 г в/в кожні 6–8 годин і метронідазол 500 мг в/в кожні 8–12 годин; цефтріаксон 2 г в/в кожні 24 години та метронідазол 500 мг в/в кожні 8–12 годин. У пацієнтів з алергією на пеніцилін або цефалоспорини можна застосовувати ванкоміцин 1 г в/в кожні 12 годин + ципрофлоксацин 400 мг в/в кожні 8–12 годин. Мінімальна тривалість застосування антибіотиків, рекомендована цією робочою групою, становить 5 днів або доти, доки не буде закрито будь-яке підтікання СМР. У пацієнтів з проникаючими травмами спинного мозку стероїди не слід розглядати як можливий вид терапії.56
Моніторинг покращення показників (ПП)
Цільова популяція
Усі пацієнти з ризиком або поставленим діагнозом травми шийного або грудного відділу хребта, які визначаються за такими категоріями:
- механізм травми, вибух, падіння або аварія транспортного засобу;
- травма голови або шиї зі ступенем тяжкості за AIS для голови або шиї > 1;
- діагноз перелому хребта із травмою спинного мозку (806) або травма спинного мозку без доказів ушкодження кісток хребта (952);
- менше 1 дня між часом отримання поранення і надходженням до первинного медичного закладу
Мета (очікувані результати)
- Для пацієнтів у цільовій популяції задокументовано застосування шийного коміра або будь-якого іншого методу стабілізації шийного відділу хребта на догоспітальному етапі або після прибуття в медичний заклад.
- Пацієнтам з діагнозом перелому хребта із травмою спинного мозку (806) або травмою спинного мозку без доказів ушкодження кісток хребта (952) виконано документально підтверджене неврологічне обстеження, яке включає GCS та заповнення робочого бланку ASIA або Combat Neuro Exam.
- У пацієнтів із цільової популяції задокументовано статус обстеження шийного відділу хребта в робочому бланку Статусу обстеження шийного відділу хребта JTS або у Формі реанімаційних заходів при травмі (форма DD 3019).
- У пацієнтів із травмою спинного мозку та відхиленнями в результатах неврологічних обстежень артеріальний доступ встановлено протягом 24 годин після отримання травми або записано в документації, що такий доступ не показаний.
- У пацієнтів із цільової популяції з ненадійними результатами обстежень через знижений рівень свідомості (GCS < 14) підтвердження відсутності травми шийного відділу хребта не виконують до прибуття в заклад надання основної допомоги.
Кількісні показники результативності / Дотримання рекомендацій
- Кількість і відсоток пацієнтів із цільової популяції, для яких задокументовано застосування шийного коміра або будь-якого іншого методу стабілізації шийного відділу хребта на догоспітальному етапі або після прибуття в медичний заклад.
- Кількість і відсоток пацієнтів з діагнозом перелому хребта із травмою спинного мозку (806) або травмою спинного мозку без доказів ушкодження кісток хребта (952), яким виконано документально підтверджене неврологічне обстеження, яке включає GCS заповнення робочого бланку ASIA або Combat Neuro Exam.
- Кількість і відсоток пацієнтів із цільової популяції, у яких задокументовано статус обстеження шийного відділу хребта в робочому бланку Статусу обстеження шийного відділу хребта або у Формі реанімаційних заходів при травмі (форма DD 3019).
- Кількість і відсоток пацієнтів із травмою спинного мозку та відхиленнями в результатах неврологічних обстежень, яким встановлено артеріальний доступ протягом 24 годин після отримання травми або записано в документації, що артеріальний доступ не показаний.
- Кількість і відсоток пацієнтів із цільової популяції з показником GCS < 14 на момент виписування із закладу II або III рівня, у яких встановлено шийний комір після прибуття в заклад III рівня (для місцевого населення) або заклад IV рівня (для пацієнтів із країн коаліції).
Джерело даних
- Карта пацієнта і Робочий бланк ASIA або Combat Neuro Exam
- DoDTR
Системна звітність і частота звітування
Згідно з цими Настановами, вказане вище становить мінімальні критерії моніторингу ПП. Системна звітність виконуватиметься щороку; додатковий моніторинг ПП та заходи із системної звітності можна виконувати залежно від потреб.
Системний перегляд та аналіз даних виконуватиме керівник JTS, менеджер програм JTS та Відділ ПП.
-
- Hadley MN, Walters BC, Grabb PA, et al. Methodology of guideline development. Neurosurgery 2002;50:S2-6.
- Blair JA, Patzkowski JC, Schoenfeld AJ, et al. Are spine injuries sustained in battle truly different? Spine J 2012;12:824-9.
- Cross JD, Ficke JR, Hsu JR, Masini BD, Wenke JC. Battlefield orthopaedic injuries cause the majority of long-term disabilities. J Am Acad Orthop Surg 2011;19 Suppl 1:S1-7.
- Blair JA, Possley DR, Petfield JL, et al. Military penetrating spine injuries compared with blunt. Spine J 2012;12:762-8.
- Szuflita NS, Neal CJ, Rosner MK, et al. Spine Injuries Sustained by U.S. Military Personnel in Combat are Different From Non-Combat Spine Injuries. Mil Med 2016;181:1314-23.
- Fehlings MG, Vaccaro A, Wilson JR, et al. Early versus delayed decompression for traumatic cervical spinal cord injury: results of the Surgical Timing in Acute Spinal Cord Injury Study (STASCIS). PLoS One 2012;7:e32037.
- Krompinger WJ, Fredrickson BE, Mino DE, Yuan HA. Conservative treatment of fractures of the thoracic and lumbar spine. Orthop Clin North Am 1986;17:161-70.
- Tator CH, Duncan EG, Edmonds VE, et al. Comparison of surgical and conservative management in 208 patients with acute spinal cord injury. Can J Neurol Sci 1987;14:60-9.
- Schoenfeld AJ, Mok JM, Cameron B, et al. Evaluation of immediate postoperative complications and outcomes among military personnel treated for spinal trauma in Afghanistan: a cohort-control study of 50 cases. J Spinal Disord Tech 2014;27:376-81.
- Jug M, Kejzar N, Vesel M, et al. Neurological recovery after traumatic cervical spinal cord injury is superior if surgical decompression and instrumented fusion are performed within 8 hours versus 8 to 24 hours after injury: a single center experience. J Neurotrauma 2015;32:1385-92.
- Ryken TC, Hadley MN, Walters BC, et al. Radiographic assessment. Neurosurgery 2013;72 Suppl 2:54-72.
- Geddes AE, Burlew CC, Wagenaar AE, et al. Expanded screening criteria for blunt cerebrovascular injury: a bigger impact than anticipated. Am J Surg 2016;212:1167-74.
- Stiell IG, Wells GA, Vandemheen KL, et al. The Canadian C-spine rule for radiography in alert and stable trauma patients. JAMA 2001;286:1841-8.
- Taddeo J, Devine M, McAlister VC. Cervical spine injury in dismounted improvised explosive device trauma. Can J Surg 2015;58:S104-7.
- Walters BC, Hadley MN, Hurlbert RJ, et al. Guidelines for the management of acute cervical spine and spinal cord injuries: 2013 update. Neurosurgery 2013;60:82-91.
- Hoffman JR, Mower WR, Wolfson AB, Todd KH, Zucker MI. Validity of a set of clinical criteria to rule out injury to the cervical spine in patients with blunt trauma. National Emergency X-Radiography Utilization Study Group. N Engl J Med 2000;343:94-9.
- Arishita GI, Vayer JS, Bellamy RF. Cervical spine immobilization of penetrating neck wounds in a hostile environment. J Trauma 1989;29:332-7.
- Khan AD, Liebscher SC, Reiser HC, et al. Clearing the cervical spine in patients with distracting injuries: An AAST multi-institutional trial. J Trauma Acute Care Surg 2019;86:28-35.
- Konstantinidis A, Plurad D, Barmparas G, et al. The presence of nonthoracic distracting injuries does not affect the initial clinical examination of the cervical spine in evaluable blunt trauma patients: a prospective observational study. J Trauma 2011;71:528-32.
- Mahoney PF, Steinbruner D, Mazur R, et al. Cervical spine protection in a combat zone. Injury 2007;38:1220-2.
- Yelamarthy PKK, Chhabra HS, Vaksha V, et al. Radiological protocol in spinal trauma: literature review and Spinal Cord Society position statement. Eur Spine J 2019.
- Patel MB, Humble SS, Cullinane DC, et al. Cervical spine collar clearance in the obtunded adult blunt trauma patient: a systematic review and practice management guideline from the Eastern Association for the Surgery of Trauma. J Trauma Acute Care Surg 2015;78:430-41.
- Schoenfeld AJ, Bono CM, McGuire KJ, Warholic N, Harris MB. Computed tomography alone versus computed tomography and magnetic resonance imaging in the identification of occult injuries to the cervical spine: a meta-analysis. J Trauma 2010;68:109-13; discussion 13-4.
- Simon JB, Schoenfeld AJ, Katz JN, et al. Are “normal” multidetector computed tomographic scans sufficient to allow collar removal in the trauma patient? J Trauma 2010;68:103-8.
- Anderson PA, Gugala Z, Lindsey RW, et al. Clearing the cervical spine in the blunt trauma patient. J Am Acad Orthop Surg 2010;18:149-59.
- Holla M, Huisman JM, Verdonschot N, et al. The ability of external immobilizers to restrict movement of the cervical spine: a systematic review. Eur Spine J 2016;25:2023-36.
- Rahmatalla S, DeShaw J, Stilley J, et al. Comparing the Efficacy of Methods for Immobilizing the Thoracic-Lumbar Spine. Air Med J 2018;37:178-85.
- Rahmatalla S, DeShaw J, Stilley J, et al. Comparing the Efficacy of Methods for Immobilizing the Cervical Spine. Spine (Phila Pa 1976) 2019;44:32-40.
- Swartz EE, Tucker WS, Nowak M, et al. Prehospital cervical spine motion: Immobilization Versus Spine Motion Restriction. Prehosp Emerg Care 2018;22:630-6.
- Pernik MN, Seidel HH, Blalock RE, et al. Comparison of tissue-interface pressure in healthy subjects lying on two trauma splinting devices: The vacuum mattress splint and long spine board. Injury 2016;47:1801-5.
- Saadeh YS, Smith BW, Joseph JR, et al. The impact of blood pressure management after spinal cord injury: a systematic review of the literature. Neurosurg Focus 2017;43:E20.
- Schilero GJ, Bauman WA, Radulovic M. Traumatic spinal cord injury: pulmonary physiologic principles and management. Clin Chest Med 2018;39:411-25.
- Warner FM, Jutzeler CR, Cragg JJ, et al. The effect of non-gabapentinoid anticonvulsants on sensorimotor recovery after human spinal cord injury. CNS Drugs 2019;33:503-11.
- Warner FM, Cragg JJ, Jutzeler CR, et al. Early administration of gabapentinoids improves motor recovery after human spinal cord injury. Cell Rep 2017;18:1614-8.
- Cragg JJ, Haefeli J, Jutzeler CR, et al. Effects of pain and pain management on motor recovery of spinal cord-injured patients: a longitudinal study. Neurorehabil neural repair 2016;30:753-61.
- Davari M, Amani B, Amani B, et al. Pregabalin and gabapentin in neuropathic pain management after spinal cord injury: a systematic review and meta-analysis. Korean J Pain 2020;33:3-12.
- Fehlings MG, Wilson JR, Tetreault LA, et al. A clinical practice guideline for the management of patients with acute spinal cord injury: recommendations on the use of methylprednisolone sodium succinate. Global Spine J 2017;7:203S-11S.
- Fehlings MG, Tetreault LA, Aarabi B, et al. A clinical practice guideline for the management of patients with acute spinal cord injury: Recommendations on the type and timing of anticoagulant thromboprophylaxis. Global Spine J 2017;7:212S-20S.
- Kwon BK, Vaccaro AR, Grauer JN, Fisher CG, Dvorak MF. Subaxial cervical spine trauma. J Am Acad Orthop Surg 2006;14:78-89.
- Dolan EJ, Tator CH, Endrenyi L. The value of decompression for acute experimental spinal cord compression injury. J Neurosurg 1980;53:749-55.
- Carlson GD, Minato Y, Okada A, et al. Early time-dependent decompression for spinal cord injury: vascular mechanisms of recovery. J Neurotrauma 1997;14:951-62.
- Delamarter RB, Sherman J, Carr JB. Pathophysiology of spinal cord injury. Recovery after immediate and delayed decompression. J Bone Joint Surg Am 1995;77:1042-9.
- Nystrom B, Berglund JE. Spinal cord restitution following compression injuries in rats. Acta Neurol Scand 1988;78:467-72.
- Rivlin AS, Tator CH. Effect of duration of acute spinal cord compression in a new acute cord injury model in the rat. Surg Neurol 1978;10:38-43.
- Burke JF, Yue JK, Ngwenya LB, et al. In reply: ultra-early (<12 hours) surgery correlates with higher rate of american spinal injury association impairment scale conversion after cervical spinal cord injury. neurosurgery 2019;85:E401-E2.
- Dvorak MF, Noonan VK, Fallah N, et al. The influence of time from injury to surgery on motor recovery and length of hospital stay in acute traumatic spinal cord injury: an observational Canadian cohort study. J Neurotrauma 2015;32:645-54.
- Aarabi B, Olexa J, Chryssikos T, et al. Extent of spinal cord decompression in motor complete (American Spinal Injury Association Impairment Scale grades a and b) traumatic spinal cord injury patients: post-operative magnetic resonance imaging analysis of standard operative approaches. J Neurotrauma 2019;36:862-76.
- Freedman BA, Serrano JA, Belmont PJ, Jr., et al. The combat burst fracture study–results of a cohort analysis of the most prevalent combat specific mechanism of major thoracolumbar spinal injury. Arch Orthop Trauma Surg 2014;134:1353-9.
- Roach MJ, Chen Y, Kelly ML. Comparing blunt and penetrating trauma in spinal cord injury: analysis of long-term functional and neurological outcomes. Top Spinal Cord Inj Rehabil 2018;24:121-32.
- de Barros Filho TE, Cristante AF, Marcon RM, Ono A, Bilhar R. Gunshot injuries in the spine. Spinal Cord 2014;52:504-10.
- Duz B, Cansever T, Secer HI, et al. Evaluation of spinal missile injuries with respect to bullet trajectory, surgical indications and timing of surgical intervention: a new guideline. Spine (Phila Pa 1976) 2008;33:E746-53.
- Klimo P, Jr., Ragel BT, Rosner M, et al. Can surgery improve neurological function in penetrating spinal injury? A review of the military and civilian literature and treatment recommendations for military neurosurgeons. Neurosurg Focus 2010;28:E4.
- Staggers JR, Niemeier TE, Neway WE, 3rd, Theiss SM. Stability of the subaxial spine after penetrating trauma: do classification systems apply? Adv Orthop 2018;2018:6085962.
- Patil R, Jaiswal G, Gupta TK. Gunshot wound causing complete spinal cord injury without mechanical violation of spinal axis: Case report with review of literature. J Craniovertebr Junction Spine 2015;6:149-57.
- Hospenthal DR, Murray CK, Andersen RC, et al. Guidelines for the prevention of infections associated with combat-related injuries: 2011 update: endorsed by the Infectious Diseases Society of America and the Surgical Infection Society. J Trauma 2011;71:S210-34.
- Mackowsky M, Hadjiloucas N, Campbell S, et al. Penetrating spinal cord injury: A case report and literature review. Surg Neurol Int 2019;10:146.
- Naghdi K, Azadmanjir Z, Saadat S, et al. Feasibility and data quality of the National Spinal Cord Injury Registry of Iran (NSCIR-IR): A Pilot Study. Arch Iran Med 2017;20:494-502.
Додаток А. Робочий бланк американської асоціації фахівців у галузі травми хребта (ASIA)
Бланк можна завантажити за адресою:
https://jts.health.mil/index.cfm/documents/forms_after_action
Додаток B. Робочий бланк неврологічного обстеження військовослужбовця


Додаток C. Обстеження щодо тупої цереброваскулярної травми
Критерії розширеного обстеження щодо тупої цереброваскулярної травми (BCVI)12
Ознаки та симптоми BCVI
- Артеріальна кровотеча із шиї, носа або рота.
- Шум у шийному відділі хребта у пацієнта віком до 50 років.
- Гематома у шийному відділі хребта.
- Фокальний неврологічний дефіцит, що не узгоджується з результатами КТ голови.
- Ішемічні зміни на КТ голови.
Фактори ризику BCVI
- Механізм травми з високою енергією.
- Перелом кісток обличчя II чи III класу за Лефортом або перелом нижньої щелепи.
- Перелом черепа або основи черепа.
- Тяжка черепно-мозкова травма (ЧМТ), що визначається на основі GCS < 6.
- Перелом шийного відділу хребта, підвивих або пошкодження зв’язок.
- Механізм травми типу «мотузка», «ремінь безпеки» або «підвішування».
- ЧМТ з поєднаними травмами грудної клітки.
- Травми судин грудної клітини або переломи верхніх ребер.
- Скальпована травма голови.
- Тупі травми серця.
Додаток D. Стислий огляд виконання мієлографії
(Адаптація інструкції з медичного застосування препарату OmnipaqueTM)
Вихідна інформація:
Йогексол — це неіонна, водорозчинна контрастна речовина із вмістом йоду 46,36%. Виводиться нирками.
Доступні концентрації включають: 140, 180, 240, 300 і 350 міліграмів йоду на мілілітр.
Omnipaque 180, 240 і 300 показаний для інтратекального застосування у дорослих.
Не вводьте omnipaque 140 або 350 інтратекально.
Протипоказання: підтверджена гіперчутливість до йогексолу; активна місцева/системна інфекція; одночасне введення інтратекальних кортикостероїдів; передозування; значний внутрішньочерепний доступ; застосування у хворих на епілепсію; СМР зі значним вмістом крові; одночасне застосування з фенотіазинами, інгібіторами МАО, ТЦА, стимуляторами ЦНС, антипсихотичними засобами.
Побічні явища: головний біль, менінгізм, нудота, судоми, анафілаксія.
При ненавмисному введенні препарату Omnipaque, що не показаний для інтратекального застосування, можливі такі наслідки: смерть, судоми, крововилив у мозок, арахноїдит, ниркова недостатність, рабдоміоліз, гіпертермія, набряк мозку.
Методика:
Для одного обстеження одного дорослого пацієнта не слід перевищувати сукупної дози 3060 міліграмів йоду.
Для тотальної колоноподібної мієлографії введіть 6–12,5 мл препарату Omnipaque 240 або 6–10 мл препарат Omnipaque 300 шляхом стандартної люмбальної пункції протягом 1–2 хвилин. Щоб забезпечити час для досягнення повного контрастності субарахноїдального простору, виконайте КТ приблизно через 15–30 хвилин, але не більше ніж через 1 годину після введення контрастної речовини.
Пацієнту слід забезпечити гідратацію та спостерігати за ним протягом щонайменше 12 годин після мієлограми. Уникайте надмірного надходження контрастної речовини в череп та підтримуйте узголів’я припіднятим після завершення обстеження.
Повну інформацію можна переглянути у вкладиші до упаковки OmnipaqueTM (йогексол), який безкоштовно доступний за адресою:
https://www.accessdata.fda.gov/drugsatfda_docs/label/2017/018956s099lbl.pdf
Додаток E. Алгоритм обстеження шийного відділу хребта у стабільного пацієнта
Пацієнт без неврологічного дефіциту.
Додаток F. Алгоритм обстеження шийного відділу хребта у нестабільного пацієнта
Додаток G. Статус обстеження шийного відділу хребта

Додаток H. Додаткова інформація щодо застосування за незатвердженими показаннями згідно з CPG
Мета
Мета цього Додатка — надати роз’яснення політики та практики Міноборони щодо включення в Настанови CPG «незатверджених» показань для продуктів, які були схвалені Управлінням з контролю якості продуктів харчування і лікарських засобів США (FDA). Це стосується незатверджених показань при застосуванні у пацієнтів, які належать до збройних сил.
Вихідна інформація
Використання продуктів, схвалених FDA, за незатвердженими показаннями, надзвичайно поширене в медицині США і зазвичай не регулюється окремими нормативними актами. Проте, згідно з федеральним законодавством, у деяких обставинах застосування схвалених лікарських засобів за незатвердженими показаннями підлягає нормативним актам FDA, що регулюють використання «досліджуваних лікарських засобів». До цих обставин належить використання в рамках клінічних досліджень, а також, у військовому контексті, використання за незатвердженими показаннями згідно з вимогами командування. Деякі види використання за незатвердженими показаннями також можуть підлягати окремим нормативним актам.
Додаткова інформація щодо застосування за незатвердженими показаннями згідно з CPG
Включення в Настанови CPG застосувань за незатвердженими показаннями не належить до клінічних випробувань і не є вимогою командування. Більше того, таке включення не передбачає, що армійська система охорони здоров’я вимагає, щоб лікарі, які працюють в структурах Міноборони, застосовували відповідні продукти за незатвердженими показаннями або розглядали їх як «стандарт лікування». Натомість, включення в Настанови CPG застосувань за незатвердженими показаннями допомагає відповідальним медичним робітникам виконувати клінічну оцінку завдяки інформації про потенційні ризики та переваги альтернативних видів лікування. Рішення щодо клінічної оцінки належить відповідальному медичному працівнику в рамках відносин «лікар — пацієнт».
Додаткові процедури
Виважений розгляд
Відповідно до вказаної мети, при розгляді застосувань за незатвердженими показаннями в Настановах CPG окремо вказується, що такі показання не схвалені FDA. Крім того, розгляд підкріплений даними клінічних досліджень, в тому числі інформацією про обережне використання продукту та всі попередження, видані FDA.
Моніторинг забезпечення якості
Процедура Міноборони щодо застосувань за незатвердженими показаннями передбачає регулярний моніторинг забезпечення якості з реєстрацією результатів лікування та підтверджених потенційних побічних явищ. З огляду на це ще раз підкреслюється важливість ведення точних медичних записів.
Інформація для пацієнтів
Належна клінічна практика передбачає надання відповідної інформації пацієнтам. У кожних Настановах CPG, що передбачають застосування за незатвердженими показаннями, розглядається питання інформації для пацієнтів. За умови практичної доцільності, слід розглянути можливість включення додатка з інформаційним листком для пацієнтів, що видаватиметься до або після застосування продукту. Інформаційний листок має в доступній для пацієнтів формі містити такі відомості: a) це застосування не схвалене FDA; b) причини, чому медичний працівник зі структури Міноборони може прийняти рішення використати продукт з цією метою; c) потенційні ризики, пов’язані з таким застосуванням.



























