Мета
У Настановах з клінічної практики розглядається утоплення та пов’язані з ним стани, спираючись на найкращі доступні медичні дані. Настанови слід використовувати як стандартизоване керівництво для рятувальників, працівників служби екстреної медичної допомоги та персоналу стаціонарних відділень при оцінці, діагностиці та лікуванні типових патологій, пов’язаних з перебуванням під водою.
Епідеміологія утоплення
- Внаслідок утоплення кожного року гинуть професійні плавці та військовослужбовці, треновані пристосовуватися до водних умов, такі як водолази ВМС США, техніки зі знешкодження вибухонебезпечних предметів (Explosive Ordnance Disposal technician) та “Морські котики”.
- Аварії на човнах і стихійні лиха (повені, цунамі тощо) спричиняють > 500 000 смертей серед цивільних осіб на рік у всьому світі (скоріше за все, дані дуже недооцінені).
- Основна причина смерті хлопчиків у віці 5-14 років у всьому світі (2-га за поширеністю причина смерті в дітей, 3-тя за поширеністю серед молодих осіб).
- Алкоголь є причиною більшості випадків утоплення.
- Основна причина смерті або сприяючий фактор серед аквалангістів (100-150/рік). У багатьох випадках важко визначити, чи є утоплення основною чи другорядною причиною надзвичайної ситуації у воді, такої як (1) втрата контролю над плавучістю (втрата можливості пливти); (2) заплутування; (3) вичерпування запасів кисню; або (4) медичні стани (інфаркт міокарда/гіпоглікемія/судоми).1-3
Патофізіологія утоплення
Потрапляння у воду, паніка, перенапруження/виснаження, нездатність впоратися з бурхливою водою або вплив гіпо/гіпертермії призводять до наступного:1-5
- Дихальні шляхи знаходяться під поверхнею води → неможливість надалі затримувати дихання (неможливість протистояти бажанню вдихнути) → гіповентиляція → гіперкапнія, респіраторний ацидоз та гіпоксемія → втрата свідомості → пасивне заповнення водою дихальних шляхів → зупинка серця
- Потрапляння в холодну воду – вода має у 25 разів вищу теплопровідність, ніж повітря, що призводить до швидкого зниження внутрішньої температури тіла.
- Шок від контакту з холодною водою викликає різкий вдих, тахіпное, вазоконстрикцію, тахікардію.
- Стан може прогресувати до аритмії, зміни психічного стану, виснаження сил та порушення координації.
Попереджувальні заходи
Слід враховувати силу руху води та виснажливий вплив холодної температури на організм.1,6,7 Вода, що рухається швидко, має силу скелі висотою 300 м.
- Одягніть рятувальний жилет (РЖ), кількість РЖ має бути рівна кількості осіб на борту.1,6,8
- Згрупуйтеся – якщо є декілька осіб, усі збираються в коло обличчям до середини, обійнявшись та схрестивши між собою руки (позиція Huddle).
- Намагайтеся утримувати якомога більшу частину тіла над водою (залізьте на занурений човен), вітер знижує температуру тіла повільніше, ніж вода.1,6,9
- Навчіться плавати, тримати голову над водою або дрейфувати (на спині) (не замінює РЖ) і завжди плавайте разом з іншими, не відокремлюйтесь від гурту.
- Майте добре розроблений план безпеки та порятунку; регулярно тренуйтеся згідно свого плану.1,6
- У середньому транспортний засіб тоне від 30 секунд до 2 хвилин.
- Навіть після часткового занурення вікна та двері неможливо відкрити або вибити (на відміну від того, що зазвичай можна побачити в фільмах). Не чекайте, дійте негайно, щоб покинути транспортний засіб.
- Процедура евакуації з транспортного засобу:
- Відстебніть ремені безпеки дорослих.
- Відкрийте вікна.
- Відстебніть ремені безпеки дітей.
- Діти евакуюються від молодших до старших (якщо дітей декілька, нехай старші покидають авто першими і, тримаючись за нього, приймають менших дітей, яких подають дорослі, які все ще знаходяться в автомобілі).1,6,7,10
Етапи надання допомоги1,6
- Порятунок і реанімація у воді
- Початкова реанімація на суші
- Розширена догоспітальна допомога
- Лікування в відділенні екстреної допомоги/відділенні інтенсивної терапії
Самодопомога при потраплянні в холодну воду
Раптове потрапляння в холодну воду (< 91,4°F/33°C) викликає паніку, рефлекторний різкий вдих з наступним швидким диханням.1,2,5-7,9,11,12
- Збільшується ймовірність вдихання/аспірації води.
- Зниження внутрішньої температури тіла викликає аритмії, сплутаність свідомості, фізичне виснаження та порушення координації, збільшуючи ймовірність утоплення.
- Вода охолоджує тіло в 25 разів швидше, ніж повітря, що призводить до імерсійної гіпотермії – зазвичай, цьому передує порушення осмислених рухів.1,6,11
- Правило “1 хв/10 хв/1 год/2 год” 1,3 – кроки до виживання:
- Контролюйте своє дихання і постарайтеся залишитися живими протягом першої хвилини.
- Ви зможете 10 хвилин помірно і обережно рухатися, перш ніж знесилитесь через холод.
- У вас є 1 година, перш ніж ви знепритомнієте внаслідок переохолодження.
- У вас є 2 години, перш ніж ваше серце перестане битися.
- Якщо у вас є рятувальний жилет, під час очікування порятунку займіть позицію HELP (heat escape lessening posture - поза, що зменшує втрату тепла): підтягніть коліна до грудей і обніміть їх руками або займіть позицію HUDDLE: згрупуйтеся разом з іншими особами, як описано вище.1,6,7,9,17
Зображення 1. Тренування порятунку на льоду

Зображення створені LT Parenteau з відео USCG, доступного за посиланням https://www.youtube.com/watch?v=UzHC8hNLp34
Таблиця 1. Очікуваний час виживання в холодній воді
| Температура води | Час до виснаження сил або втрати свідомості | Очікуваний час виживання |
| > 80° F (27° C) | Необмежений | Необмежений |
| 70–80° F (21–27° C) | 3-12 годин | 3 години - необмежений |
| 60–70° F (16–21° C) | 2-7 годин | 2-40 годин |
| 50–60° F (10–16° C) | 1-2 годин | 1-6 годин |
| 40–50° F (4–10° C) | 30-60 хвилин | 1-3 години |
| 32.5–40° F (0–4° C) | 15-30 хвилин | 30-90 хвилин |
| <32° F (<0° C) | До 15 хвилин | До 15-45 хвилин |
На основі таблиці, доступної тут: http://www.ussartf.org
Зображення 2. Час виживання в холодній воді
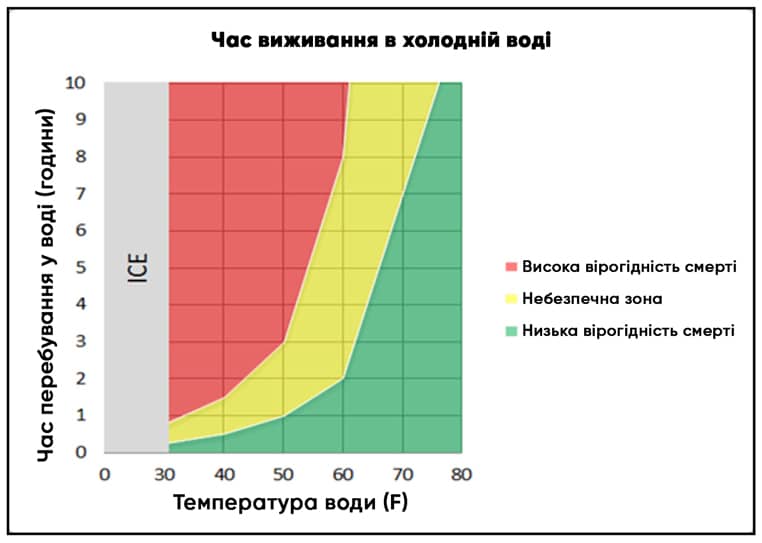
Графік, створений LT Parenteau на основі даних табл. 9
Порятунок та реанімація у воді
- Ідентифікуйте та знайдіть постраждалого (запитайте, чи їх більше одного).1,6
- Часто постраждалий нерухомий, знаходиться близько біля поверхні води.
- Постраждалий пірнув та більше не виринав.
- Цілі: на першому етапі тип води НЕ МАЄ значення (солона, прісна, чиста, брудна).1,6
- Якнайшвидше повідомте службу розширеної підтримки життя.
- Точно задокументуйте умови навколишнього середовища, включаючи час перебування під водою, тип і температуру води, температуру повітря. Якщо це аквалангіст - глибину, час перебування на глибині, тип водолазної установки.
- Безпека рятувальників є пріоритетом (попередження нових жертв). Рятувальники повинні подбати про особисту безпеку та витягти з води потонулих осіб найшвидшим із доступних способів, використовуючи наступні методи: дістати, кинути, веслувати, буксирувати, рушити (reach, throw, row, tow, go):1,6,14
- Дістаньте до постраждалого предметом з безпечного місця: берега або борта судна.
- Киньте мотузку або рятувальний жилет (це може допомогти потерпілому утриматися на воді або пошуково-рятувальній групі локалізувати його)
- Веслуйте на невеликому човні або пливіть на катамарані до постраждалого, якщо він занадто далеко від берега, щоб дістати до нього предметом або кинути рятувальний жилет. В ідеалі рятувальник не повинен іти в воду.
- Відбуксируйте жертву до берега або подалі від небезпеки у воді (тобто швидкий порятунок на воді).
- Ідіть у воду (в крайньому випадку), щоб врятувати постраждалого (найбільший ризик для рятувальника).
- Додаткові ризики для рятувальника включають відкриту воду, стрімку воду або кригу.
- Рятувальні вдихи у воді слід робити лише тоді, коли швидке витягання НЕможливе. У воді компресії грудної клітки НЕ ефективні.1,3,15,16
- Частота травм шийного відділу хребта у потопельників низька (0,009%). Непотрібна іммобілізація шийного відділу хребта забирає час та відтерміновує надання рятувальних вдихів і адекватне відкриття дихальних шляхів. Рутинна стабілізація шийного відділу хребта за відсутності обставин, що вказують на наявність травми хребта (пірнання, аварії на човні, падіння з висоти) не рекомендована. Якщо є підстави підозрювати таку травму, захистіть шийний відділ хребта (використовуйте маневр виведення нижньої щелепи для забезпечення прохідності дихальних шляхів).1,4,6,7,12
- Поводьтеся з пацієнтами, врятованими з холодної води, якомога делікатніше, оскільки різкі поштовхи та необережні рухи тіла можуть спричинити смертельну аритмію в гіпотермічного пацієнта. Пріоритетом залишаються оксигенація, вентиляція та відновлення кровообігу.
Зображення 3. Позиція HELP

Зображення змінені LT Parenteau 8,17
Початкова реанімація на суші 1,3,6,7,12
- Покличте на допомогу та заохочуйте пацієнта рухатись подалі від небезпеки. 15,16
- Покладіть пацієнта паралельно береговій лінії так, щоб голова і стопи були на одному рівні.
- СЛP: дихальні шляхи, дихання, кровообіг (не CAB: кровообіг, дихальні шляхи, дихання - через вплив утоплення на дихальну систему)
- Якщо постраждалий непритомний і не дихає, розпочніть з 5 рятувальних вдихів (ABC, а не CAB), потім продовжуйте СЛP 30:2 (компресії: рятувальні вдихи). Спочатку робиться 5 вдихів, тому що вода у дихальних шляхах може перешкоджати ефективному розправленню альвеол. Потопельник, у якого відсутнє тільки дихання, зазвичай реагує після кількох рятувальних вдихів.
- Зупинка кровообігу внаслідок утоплення спричинена насамперед браком кисню.
- Підтримуйте вентиляцію доступними вам засобами (кисень, мішок Амбу тощо)
- Підготуйтеся до того, що пацієнт буде блювати: у 65% постраждалих, яким зробили рятувальні вдихи та у 88% тих, кому виконали компресії грудної клітки, виникає блювання.
Хто потребує обстеження 1,3,6
- Усі, хто потребував реанімації: Всіх постраждалих від утоплення, які потребували будь-якої форми СЛP (включно з лише рятувальними вдихами) слід транспортувати до лікарні для обстеження та спостереження, навіть якщо вони притомні, реагують і не мають порушень роботи серцево-судинної та дихальної систем на місці події.
- Усі, кого знайшли непритомним у воді
- Усі, хто має порушення дихання (задишка, постійний кашель, тривога, тахіпное, синкопе, піна у роті чи носі, зміна життєво важливих функцій, патологічні дихальні шуми або гіпотензія).
Розширена догоспітальна допомога
Захист дихальних шляхів → покращення оксигенації → стабілізація кровообігу → декомпресія шлунка → термоізоляція 1,6
Підтримуйте прохідність дихальних шляхів, за необхідності розпочніть СЛP.
- Розпочинайте реанімацію, за винятком явних ознак смерті (розчленування, трупне заклякання, розкладання, декапітація тощо) або інших оперативних вимог.4
- Є повідомлення про рідкісні випадки виживання після тривалого занурення у воду (особливо у крижану).
- Пульс може бути важко визначити через гіпотермію або гіпотензію. Не використовуйте відсутність пульсу як єдиний індикатор смерті.
- Не розташовуйте постраждалого головою вниз та не виконуйте поштовхів в ділянці живота, оскільки вони затримують початок вентиляції та посилюють блювання, що підвищує ризик аспірації та смерті. Маневр Геймліха БІЛЬШЕ НЕ РЕКОМЕНДОВАНИЙ при утопленні.7,14,18
- Якщо пацієнт непритомний, але дихає, захистіть дихальні шляхи, поклавши пацієнта в стабільне бокове положення, оскільки блювання є поширеним явищем і може призвести до аспірації.1,3
- Якщо постраждалий непритомний і не дихає, розпочніть з 5 рятувальних вдихів (ABC, а не CAB), потім продовжуйте СЛP 30:2 (компресії: рятувальні вдихи). Спочатку робиться 5 вдихів, тому що вода у дихальних шляхах може перешкоджати ефективному розправленню альвеол. Потопельник, у якого відсутнє тільки дихання, зазвичай реагує після кількох рятувальних вдихів.3,18,19
- Якщо реакції немає, діагностуйте зупинку кровообігу.
- Очистіть дихальні шляхи пальцями за наявності стороннього тіла (пісок, водорості тощо).
Надайте 100% кисень зі швидкістю 15 л/хв якнайшвидше, до відміни лікарем.1,3
- У постраждалого може бути компенсаторно підвищена частота дихання.
- Розгляньте можливість ранньої інтубації/ШВЛ/застосування позитивного тиску в кінці видиху (ПТКВ) або дворівневого позитивного тиску в дихальних шляхах (BiPAP). Врахуйте, що пацієнт може блювати, тому спостерігайте за ним; за можливості розгляньте варіант швидкої послідовної інтубації, щоб мінімізувати ризик аспірації.
- Цільове насичення артеріальної крові киснем - 92-96%. Розташуйте пульсоксиметр на мочці вуха або на лобі для отримання більш точних показників через вазоконстрикцію.20,21
Втручання при порушенні роботи серця
- Найбільш поширеними порушеннями ритму є асистолія та наявність безпульсової електричної активності (БЕА).1,3,4
- Багато втручань ACLS неефективні при низькій температурі тіла, включаючи кардіостимуляцію, введення атропіну, лідокаїну і дефібриляцію. Антиаритмічні засоби не слід вводити, якщо температура тіла <30 °C (86 °F). Потрібно зосередитись на компресії та вентиляції для підтримки перфузії.18
- Лікуйте аритмію за протоколами ACLS.
- Якщо є непритомний постраждалий і немає свідків втрати свідомості, подумайте про травму шийного відділу хребта, інтоксикацію, кесонну хворобу (КХ) – якщо анамнез та обставини свідчать про це (наприклад, аквалангіст сплив на поверхню непритомним або має скарги неврологічного характеру). Якщо є підозра на КХ, сповістіть команду з проведення гіпербаричної оксигенації.
- Розгляньте можливість декомпресії шлунка, оскільки багато пацієнтів, які тонуть, заковтують воду перед тим, як вона потрапить у дихальні шляхи. 60-80% потерпілих будуть блювати в якийсь момент під час або після надання допомоги.
- Тримайте потерпілого в теплі (вимірюйте внутрішню температуру, не використовуйте інфрачервоні термометри).
ПРИМІТКА: Може знадобитися термометр для холодильника з діапазоном для вимірювання низьких температур. Стабілізуйте температуру тіла - висушіть та термоізолюйте пацієнта, щоб запобігти втраті тепла. 1,20,21
- Легка гіпотермія: >34°C (>93,2°F): пасивне зігрівання (теплі ковдри, тепле середовище).
- Помірна гіпотермія: 30-34°C (86-93,2°F): потрібне джерело активного зовнішнього зігрівання, тобто самонагрівні ковдри, радіатори, тепловентилятори, ВВ інфузії підігрітих до 43°C (109°F), розчинів, теплі водяні грілки).
- Тяжка гіпотермія: < 30°C (86°F): потрібне активне внутрішнє зігрівання, якщо це можливо (перитонеальний лаваж, зігрівання через стравохідний зонд, апарат штучного кровообігу, екстракорпоральна циркуляція) розгляньте можливість проведення екстракорпоральної мембранної оксигенації.
- Не вводьте препарати для ACLS при температурі <30°C (86°F).14
- Глікемія – підтримуйте 4,4-7,8 ммоль/л у пацієнтів на апараті ШВЛ.
- ВВ розчини: Забезпечте венозний доступ, за необхідності виконайте катетеризацію сечового міхура, щоб слідкувати за діурезом.1,3
- Якщо після покращення оксигенації утримується гіпотензія, почніть інфузійну терапію кристалоїдами.
- Продовжуйте моніторинг життєво важливих показників, оскільки пацієнти, що тонули, часто мають легку внутрішньосудинну дегітратацію. У поєднанні з ШВЛ та використанням ПТКВ це може збільшити внутрішньогрудний тиск і знизити центральне венозне повернення.
- Забезпечте достатню рідинну ресусцитацію для стабілізації життєво важливих ознак, оскільки це також дозволить, збільшивши силу серцевих скорочень та якість ШВЛ, покращити перфузію тканин.
- Поміркована інфузійна терапія є дуже важливою, оскільки жертви утоплення мають високий ризик розвитку набряку легенів.
- У пацієнтів із гіпотермією продовжуйте контролювати температуру та використовувати підігріті до 43°C (109°F) ВВ розчини.12
- Зберіть анамнез пацієнта, проведіть фізикальний огляд та оцініть життєво важливі функції, визначте стан за Шкалою ком Глазго.
- Симптоми ушкодження легень можуть виявлятись із затримкою до 6 годин, і не бути присутніми спочатку.
- Спостерігайте за диханням пацієнта з метою виявлення вологих хрипів, продуктивного кашлю, частого поверхневого дихання, печії за грудиною, нерегулярного/повільного серцебиття, порушення свідомості.
- Транспорт: Проводьте евакуацію, якщо постраждалий потребував реанімації, перебував непритомний у воді, у нього задишка чи інші порушення дихання.
- Інколи після тривалого занурення в крижану або теплу воду можливе повне неврологічне відновлення.
- Продовжуйте ресусцитацію і транспортуйте до вищого рівня допомоги, якщо немає очевидних ознак смерті.
- Вплив ресусцитації на головний мозок: Наступні заходи не показали ефективності: маніт, діуретики, гіпертонічний розчин (за винятком гіпонатріємії), механічна гіпервентиляція, барбітуратна кома, моніторинг внутрішньочерепного тиску.
- Припиніть реанімаційні заходи на місці.1,7
- Якщо постраждалий перебував у воді довше 1 години, рятувальники повинні перейти до огляду тіла разом з судово-медичним експертом на предмет насильницької смерті (найдовший час перебування під водою з успішним порятунком - 66 хв).
- Реанімацію можна припинити після 30 хвилин СЛP без відновлення спонтанного кровообігу, якщо у пацієнта немає гіпотермії.
- Якщо є будь-які сумніви, продовжуйте реанімацію, доки пацієнт не зігріється до 30-34 °C/86-93 °F, потім продовжуйте СЛP, доки асистолія не триватиме більше 20 хвилин.
- Найнижча внутрішня температура, при якій пацієнт вижив та мав повне неврологічне відновлення - 13,7°C. Однак, лише 17% пацієнтів, які потребують ресусцитації у відділенні екстреної допомоги, матимуть функціональне відновлення з мінімальними неврологічними порушеннями та здатністю самостійно виконувати повсякденні дії. Якщо після зігрівання серцева діяльність відсутня, припиніть реанімацію.
- Чим довший час перебування під водою, тим більший ризик смерті або серйозних неврологічних розладів.
- 0-5 хв – 10%
- 6-10 хв – 56%
- 11-25 хв – 88%
- >25 хв – майже 100%
Таблиця 2. Тривалість серцево-легеневої реанімації (СЛP) у випадку утоплення
| Тривалість серцево-легеневої реанімації (СЛP) у випадках утоплення |
| СЛP | Рекомендація |
| Коли розпочинати | - Пацієнт із дихальною недостатністю або зупинкою дихання
- Занурений під воду менше 60 хвилин без очевидних фізичних ознак смерті (розчленування, трупне заклякання, розкладання, обезголовлення)
|
| Продовжувати до | - Появи ознак життя; виснаження рятувальників; прибуття команди з забезпечення розширеної підтримки життя (advanced-life-support); виникнення небезпеки для рятувальника
|
| Коли припинити | - Після 30 хвилин якісної СЛP без появи ознак життя - у пацієнта, який перебував у теплій воді (тобто без гіпотермії)
- Після того, як пацієнта відігріли до 30-33°C (у разі гіпотермії), і асистолія зберігалася понад 20 хвилин - у пацієнта, який перебував у холодній воді
|
Допомога у відділенні екстреної допомоги/Відділенні інтенсивної терапії
- Якщо це не зроблено на місці події або під час транспортування: забезпечте прохідність дихальних шляхів → покращіть оксигенацію → стабілізуйте кровообіг → декомпресія шлунка → термоізоляція
- Оцініть стан свідомості за шкалою ком Глазго:
- ШКГ > 13 → Виключіть травму шийного відділу хребта. Контролюйте сатурацію киснем, спостерігайте протягом 4-6 годин.
- Якщо нормальна сатурація О2 та легені (після обстеження) в нормі → виписка додому
- Сатурація < 95% або патологічні знахідки при обстеженні легень – лікуйте як при ШКГ ≤ 13
- ШКГ ≤ 13 або сатурація < 95% → Виключіть травму шийного відділу хребта, ведіть моніторинг SO2
Розпочніть оксигенотерапію, щоб підтримувати сатурацію ≥ 95% (нереверсивна маска зі шв. 15 л/хв) → CPAP (обережно, якщо є ризик блювання) → інтубуйте та вентилюйте з низьким ДО (6 мл/кг), низьким ПТКВ: 5-10 см вод. ст. (високий ПТКВ може погіршити венозне повернення, що призведе до гіпотензії), і хвилинним обʼємом (10 л/хв).
- В іншому випадку керуйтеся Настановами з клінічної практики “Гостра дихальна недостатність” (JTS CPG for Acute Respiratory Failure).
- Може знадобитися екстракорпоральна мембранна оксигенація.
- Відкладіть відлучення від апарата ШВЛ на 24 години (навіть якщо газообмін виглядає достатнім - PaO2/FiO2 ≥ 250).
- Змитий з поверхні альвеол сурфактант потребує 2-4 дні CPAP і ПТКВ для регенерації (ситуація унікальна для утоплення; важливо пам’ятати при відлученні від апарата ШВЛ).
- Інгаляційний альбутерол (сальбутамол) та іпратропіум через небулайзер - при бронхоспазмі
- Глікемія – підтримуйте 4,4-7,8 ммоль/л у пацієнтів на ШВЛ.
- Дослідження, якщо є покази в залежності від ситуації:
- Рентгенографія грудної клітки – незалежно від клінічної картини, як базове обстеження (вихідний знімок для порівняння з наступними).
- ЕКГ: У пацієнта з нормальною температурою тіла асистолія або зупинка серця - поганий прогноз (дотримуйтесь стандартних протоколів). У пацієнта з гіпотермією асистолія та зупинка серця потребують тривалої агресивної реанімації, допоки пацієнт не буде мати нормальну температуру тіла або до прийняття рішення про припинення реанімації.
- Лабораторні показники: загальний аналіз крові, біохімічний аналіз крові, глюкоза, тропонін I, ПЧ/АЧТЧ, аналіз сечі, КФК, міоглобін сечі, аналіз сечі на наркотики, вміст алкоголю в крові.
- Моніторуйте:
- Кислотно-лужний стан та гази артеріальної крові, щоб при потребі визначити:
- Альвеолярну вентиляцію – прийнятні рівні PaCO2 і pH
- Газообмін – PaO2 > 60 мм рт.ст. при додатковій подачі кисню
- Перфузію – відсутність метаболічного ацидозу
- Внутрішню температуру (зазвичай, ректально)
- Об’єм (АТ, діурез, ЦВТ тощо). Початкова ресусцитація кристалоїдами. УЗД серця рекомендовано перед застосуванням інотропних препаратів або вазопресорів.
- Переведіть пацієнта в стаціонар або відділення інтенсивної терапії.
- Слідкуйте за ознаками інфекції (легеневої або центральної нервової системи), яка може бути спричинена бактеріями, грибком або амебою залежно від джерела води. Профілактичне застосування антибіотиків для запобігання пневмонії (захворюваність становить лише 12% випадків утоплення) або стероїдів для зменшення легеневих або неврологічних ушкоджень є недоцільним; якщо немає клінічних показань, рутинно бактеріальні посіви не проводяться.
- Пневмонія - лихоманка, фарбування за Грамом і посів аспірату з трахеї, зміни респіраторного статусу, рентгенограма грудної клітки. Підвищений ризик під час вентиляції.
- Менінгіт - ригідність шиї, головний біль, зміна психічного стану.
- Розгляньте потребу в консультації спеціалістів з інтенсивної терапії, травматології, нейрохірургії або гіпербаричної медицини.23,24
- Врахуйте фактори, що провокують утоплення: травма, пошкодження спинного мозку, судомний напад, інфаркт міокарда, аритмія, токсини, синкопе або гіпоглікемія та надайте, за потреби, відповідну допомогу.
- Спостерігайте щодо ознак сепсису, дисемінованого внутрішньосудинного згортання (ДВЗ) і ниркової недостатності.
- КТ голови та шиї: набряк або втрата диференціації сіро-білої речовини вказує на поганий прогноз, проте нормальна КТ має невелику прогностичну цінність.
- ЛІКУВАННЯ ПІСЛЯ СЛP: розгляньте терапевтичну гіпотермію протягом 12-24 годин у пацієнтів із відновленням спонтанного кровообігу (ROSC), щоб покращити неврологічні наслідки, подібно як при зупинці серця.
- Жертв утоплення з ROSC, які залишаються в коматозному стані, НЕ слід активно зігрівати вище 32-34°C.
- Жертв утоплення з ROSC, чия внутрішня температура ≥ 34°C, слід якомога швидше охолодити до 32-34°C.
- Споживання O2 головним мозком зменшується на 5% зі зниженням температури на 1 градус у діапазоні 37-20°C.
Особливості ураження дихальної системи
- Гіпоксемія – зниження рівня кисню в крові. Це основна і найважливіша фізіологічна ознака порушення вентиляції та газообміну.1-6,25
- Потрапляючи в легені, вода змиває сурфактант, викликаючи ателектази (спадання альвеол), погіршення газообміну, вентиляційно-перфузійні порушення та гіпоксію.
- Некардіогенний набряк легень може спричинити гострий респіраторний дистрес-синдром (ГРДС) одразу ж або через деякий час (навіть при нормальній рентгенографії легень). Тому пацієнт потребує спостереження протягом 4-6 годин.
- Вентиляційно-перфузійне співвідношення (V/Q) погіршується спочатку через потрапляння води ззовні, потім - внаслідок мікросудинних пошкоджень, які активують запальний каскад, призводячи до екстравазації рідини в порожнину альвеол.
- Шунтування – звуження легеневих судин через гіпоксію - посилює легеневу гіпертензію, сприяючи переходу рідини до альвеол.
- Гіперкапнія – підвищення рівня вуглекислого газу в крові, що призводить до ацидозу, найчастіше через затримку дихання або апное.
- Забруднена вода (нафта, стічні води, органічні речовини, бруд, пісок тощо) – може посилити пошкодження легень; постраждалий потребуватиме бронхоальвеолярного лаважу з метою очищення. 1,6,11
Особливості ураження нервової системи
- Центральна нервова система (ЦНС) є найбільш чутливою до коротких періодів гіпоксемії та основною причиною захворюваності/смертності.
- Повне неврологічне відновлення рідко відбувається після 10-хвилинного перебування під водою звичайної температури або 40-хвилинного утоплення в холодній воді.
- Повноцінна робота мозку (залежно від часу) → втрата свідомості → смерть мозку
- Найбільш вразливими є ділянки мозку з високою інтенсивністю метаболізму – ділянки мікроциркуляторного русла, сіра речовина, таламус, гіпокамп.
Особливості ураження серцево-судинної системи
Найбільший вплив мають гіпоксемія та ацидоз (два з 5 «Г і T» алгоритму ACLS), що спричиняють:
- Аритмії (найчастіше): Тахікардія → Брадикардія → БЕА → Асистолія
- Фібриляція шлуночків зустрічається досить часто.
- Багато заходів ACLS неефективні при низькій температурі тіла, включаючи кардіостимуляцію, введення атропіну, лідокаїну, а також дефібриляцію. При центральній температурі < 30 °C (86 °F) антиаритмічні засоби не вводяться, при цьому увага зосереджується на компресії та вентиляції для підтримки адекватної перфузії.18
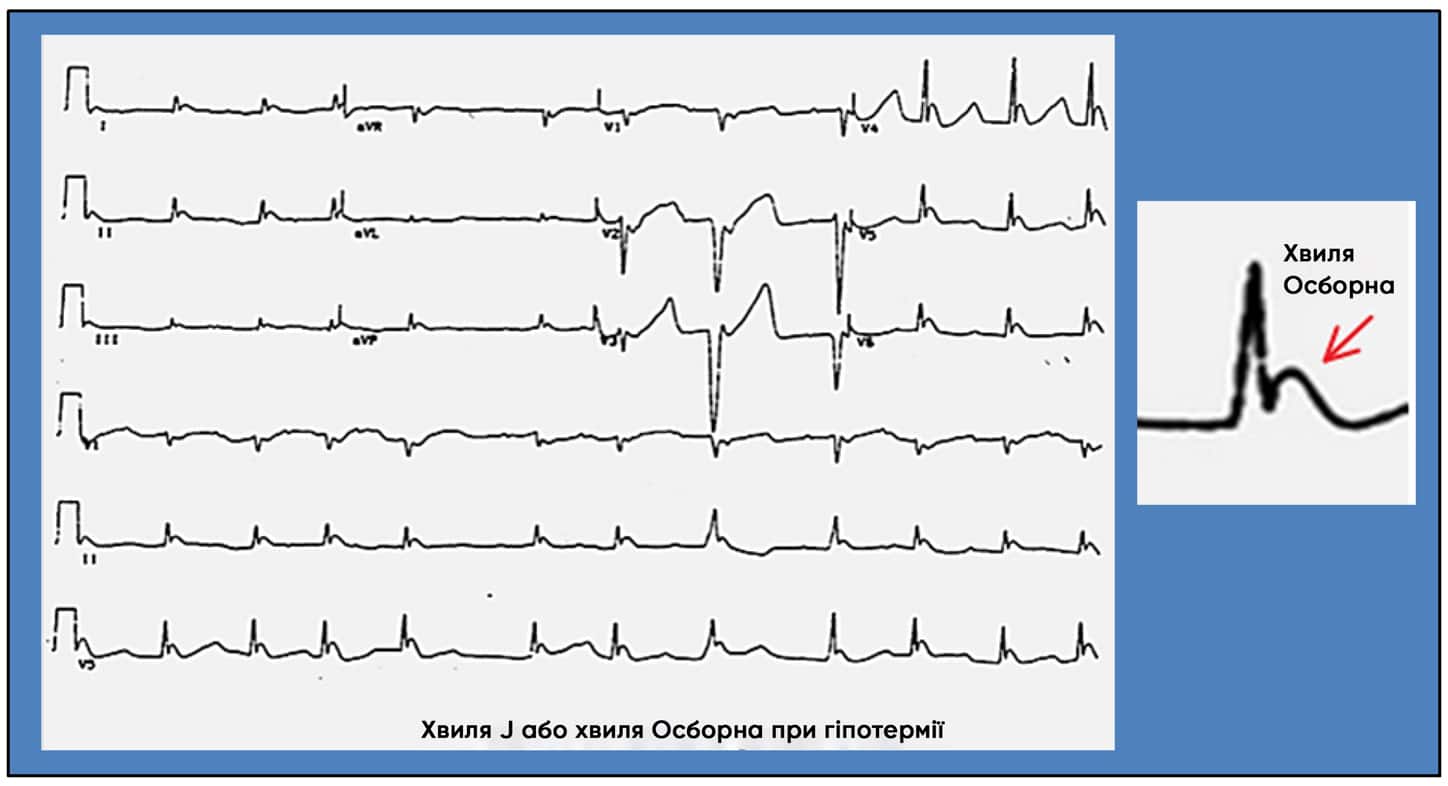
У разі гіпотермії шукайте хвилі Осборна (додаткове відхилення в кінці комплексу QRS). Дивіться Зображення 4.
Зображення 4. На ЕКГ можна побачити хвилі Осборна (невелике зазубрення на низхідній частині зубця R, пов’язане з гіпотермією)
Особливості ураження системи крові та сечовидільної системи (електроліти і метаболізм)
- Метаболічний ацидоз: ацидоз може прогресувати від респіраторного до метаболічного та бути тяжким.1,4,5,3
- Електролітні порушення: відсутність виражених проявів у людей (докази розладів були отримані з попередніх досліджень на тваринах).
- Гемоліз – відсутність виражених проявів у людей (докази ДВЗ-синдрому та гіперкаліємії були отримані з попередніх досліджень на тваринах).
- Пірнальний рефлекс – потужна стимуляція блукаючого нерва від потрапляння в холодну воду спрямовує кров від шкіри/кінцівок/судинних депо до мозку та серцевої тканини і поєднується з брадикардією та зниженим метаболічним попитом, який підтримує середній артеріальний тиск (СерАТ) зі зниженим серцевим викидом.1,2,4,11
Імерсійний набряк легень (Набряк легень, викликаний плаванням; Swimming Induced Pulmonary Edema - SIPE)
Найчастіше спостерігається в осіб, які займаються тривалим інтенсивним плаванням у холодній воді (ССО ВМС, водолази морської піхоти, морські піхотинці підвищеної кваліфікації MARSOC CSO, плавці морської піхоти, спецпризначенці, аквалангісти та триатлоністи). Імерсійний набряк легень спостерігається у 1,4% триатлоністів, і рецидив не є рідкістю. Тяжкість симптомів може коливатися від повного одужання протягом 24 годин до смерті.
Фактори ризику: гіпертензія, жіноча стать, плавання ≥ 19 км, SIPE в анамнезі
Діагностичні критерії (під час або відразу після фізично інтенсивного пірнання/плавання):
- Задишка або кашель
- Гіпоксемія
- +/- Кровохаркання
- Рентгенографія грудної клітки: набряк легень або інфільтрати, які зникають протягом 48 годин.
- Відсутність респіраторної інфекції або аспірації води
Патофізіологія: невідома; вважалося, що через:
- Підвищення тиску в легеневій артерії – «розрив» легеневих капілярів через судинний стрес, спричинений підвищеним переднавантаженням, післянавантаженням і опором судин внаслідок центрального скупчення крові після периферичної вазоконстрикції.
- Діастолічну дисфункцію.
Лікування: Стан покращується, зазвичай, після відпочинку протягом 24-48 годин. Госпіталізація, діуретики та оксигенотерапія у важких випадках.
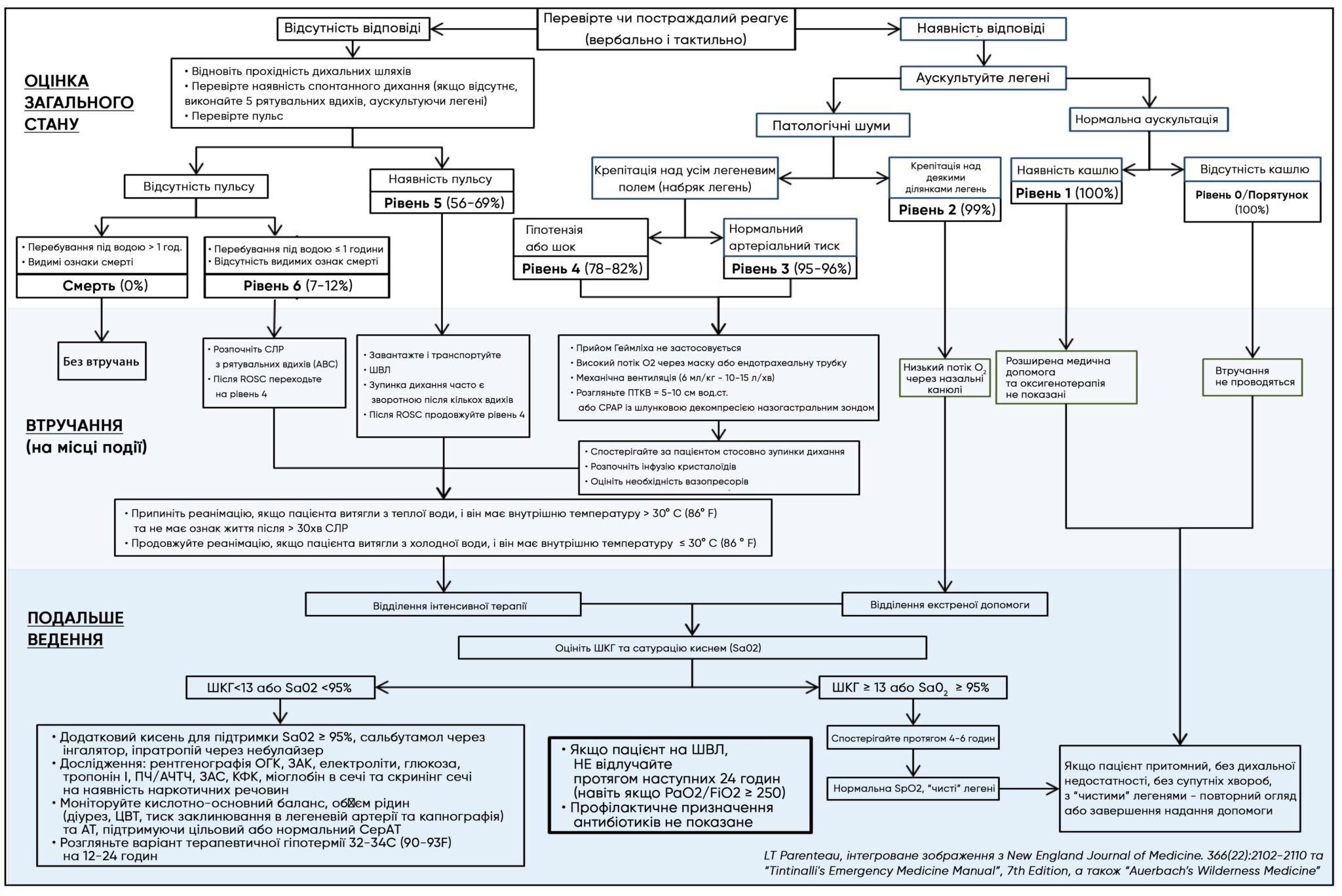
Блок-схема дій при утопленні
Моніторинг покращення ефективності (ПЕ)
Досліджувана група
Постраждалі від утоплення
Мета (Очікувані результати)
Постраждалим від утоплення із зупинкою кровообігу/СЛP, у яких відновився спонтанний кровообіг, проводиться терапевтична гіпотермія.
Показники результативності/Дотримання рекомендацій
Кількість і відсоток потонулих із зупинкою серця/СЛP, у яких відновився спонтанний кровообіг та яким була проведена терапевтична гіпотермія.
Джерела даних
- Медична картка пацієнта (паперова або електронна)
- Реєстр травм Міністерства оборони США (DoDTR)
Системна звітність та її частота
- Згідно з даними настановами, вказане вище становить мінімальні критерії моніторингу ПЕ. Системна звітність проводитиметься щороку; додатковий моніторинг ПЕ та системну звітність можна проводити залежно від потреб.
- Системний огляд та аналіз даних виконуватиме керівник JTS та відділ ПЕ JTS.
- Для цього буде використано уніфіковану форму звітності Utstein на випадок утоплення.
Обов'язки
Очікується, що персонал медичного департаменту, зокрема морських служб (ВМС США, Корпус морської піхоти США, Берегова охорона США та Торговельний флот США), ознайомиться з цими настановами з клінічної практики та включить їх як у оперативне планування, так і в плани екстреного медичного реагування.
-
- Auerbach’s Wilderness Medicine, 7th Edition, Paul S. Auerbach, Drowning and Submersion Injuries (Chapter 69) (2016).
- US Navy Diving Manual, Rev 7, Commander Naval Sea Systems Command (2016) Drowning/Neardrowning (Chapter 3-5.4)
- Szpilman, D. Drowning. New England Journal of Medicine. 2012. 366(22):2102-2110 available at http://www.nejm.org/doi/full/10.1056/NEJMra1013317
- Prevention and Treatment of Drowning, Mott & Latimer, available at http://www.aafp.org/afp/2016/0401/p576.html
- Global report on drowning: preventing a leading killer, World Health Organization (2002) available at http://www.who.int/violence_injury_prevention/global_report_drowning/en/
- NOLS Wilderness Medicine, 6th Edition, Tod Schimelpfenig, Drowning and Cold-Water Immersion (Chapter 14) (2007).
- Wilderness Medical Society Practice Guidelines for the Prevention and treatment of Drowning, 236-251 (2016) available at http://www.wemjournal.org/article/S1080-6032(16)00003-X/pdf
- PFD Selection, Use, Wear & Care, available at https://www.dco.uscg.mil/CG-ENG-4/PFDSel/
- U.S. Search and Rescue Task Force, Cold Water Survival (available at http://ussartf.org)
- How to Escape a Sinking Car: 4 Simple Steps (Video available at http://www.safehealthychildren.org/how-to-escape-a-sinking-car-4-simple-steps/
- GMO Manual A Medical Reference for the Operational Medical Officer 4th Edition, LT Denis Ashley, Submersion injuries available at http://www.operationalmedicine.org/ed2/GMOManual/GMOManual.htm
- American Heart Association Guidelines for Cardiopulmonary Resuscitation and Emergency Cardiovascular: Hypothermia, Circulation 2010;122:S768–S786 available at https://www.ahajournals.org/doi/full/10.1161/CIRCULATIONAHA.110.971002
- 2014 Videos of the Year: Ice Rescue Training available at https://www.youtube.com/watch?v=UzHC8hNLp34
- American Heart Association, Special Circumstances of Resuscitation available at https://eccguidelines.heart.org/index.php/circulation/cpr-ecc-guidelines-2/part-10-specialcircumstances-of-resuscitation/
- American Red Cross Life Guarding Manual 2012. Available at https://www.redcross.org/take-aclass/lifeguarding/lifeguard-preparation/lifeguard-manual
- American Red Cross Life Guard Management. Available at https://www.redcross.org/take-a-class/ classes/lifeguard-management---online-course/a6R0V0000015FVD.html
- HELP position, available at https://safe.menlosecurity.com/doc/docview/viewer/ docNDC5B7A0820FE6595aa81b4bc18439ba9915614ce66ba5af6e483324691cf31b9e3f6e829d830
- Unknown author (2005), Part 10.3: Drowning. Circulation 112:IV-11-IV-135. Available at https://www.ahajournals.org/doi/10.1161/CIRCULATIONAHA.105.166565
- United States Lifesaving Association 2010 CPR Changes Not for Drowning.
- Macleod DB, et al: The desaturation response time of finger pulse oximeters during mild hypothermia. Anaesthesia 2005; 60: pp. 65
- Kober A, Scheck T, Lieba F, et al: The influence of active warming on signal quality of pulse oximetry in prehospital trauma care. Anesth Analg 2002; 95: pp. 961
- Joint Trauma System, Acute Respiratory Failure CPG, 23 Jan 2017. https://jts.health.mil/index.cfm/PI_CPGs/cpgs
- Diving Medicine, 4th Edition, Alfred A. Bove and Jefferson Davis (2003), Near Drowning (Chap 14)
- Bennett and Elliotts' Physiology and Medicine of Diving, 5th Edition(2003), Drowning and Nearly Drowning (Chapter 6)
- Tintinalli's Emergency Medicine Manual, 7th Edition, David M. Cline et al., Near Drowning (Chapter 124) (2012).
Додаток А: Медична термінологія та визначення
Визначення ВООЗ1,2
- Потрапляння у воду - “частина тіла занурена у воду” (тобто, голова є над водою)
- Занурення - “під час перебування під водою все тіло, включаючи дихальні шляхи, знаходиться нижче поверхні води” (тобто, голова також є під водою)
- Ушкодження внаслідок занурення - “ушкодження, пов’язані з впливом водного середовища, які не включають дихальні шляхи та респіраторну систему”
- Утоплення - «процес порушення дихання внаслідок потрапляння в рідину або занурення в неї”. Процес утоплення починається з порушення дихання, коли дихальні шляхи людини опускаються нижче поверхні рідини (занурення) або бризки води потрапляють на обличчя, у той час як людина знаходиться у воді (потрапляння в воду).1-3 Поділяється на 3 категорії:
- Фатальне утоплення: «людина, яка померла внаслідок занурення/потрапляння у воду з порушенням дихання».
- Нефатальне утоплення із захворюваністю: «людина, яка вижила, але травмувалась внаслідок занурення/потрапляння у воду з порушенням дихання».
- Нефатальне утоплення без захворюваності: «людина, яка вижила та залишилась неушкодженою після занурення/потрапляння у воду з порушенням дихання».
- Порятунок з води: «випадок із зануренням або потраплянням у воду без ознак порушення дихання».1-4
- Непритомність, асоційована з пірнанням на мілководді (Shallow water blackout): «гіпервентиляція для зменшення потягу до дихання, стимульованого гіперкапнією, та гіпоксемія внаслідок тривалого перебування під водою призводять до втрати свідомості». Нестримне бажання дихати, спричинене гіперкапнією (ацидозом) є фізіологічно сильнішим, ніж гіпоксемія (за винятком випадків, коли стимул дихати викликаний гіпервентиляцією, тобто зниженням CO2).5
- Асфіксія: «зупинка дихання з одночасним виникненням гіпоксії і гіперкапнії внаслідок: (1) відсутності газів для дихання; (2) повної обструкції дихальних шляхів; (3) паралічу дихальних м’язів; або (4) відсутності імпульсів від дихального центру». Вичерпування запасів стисненого повітря є поширеною причиною асфіксії під час підводного плавання з аквалангом.1,5,6
- Утоплення під час пірнання на мілководді: При пірнанні на мілководді характерними є струс мозку, травми голови та травми шийного відділу хребта, тому рятувальник повинен пам’ятати про запобіжні заходи щодо шийного відділу хребта під час порятунку з води (зазвичай, при порятунку з води запобіжні заходи щодо шийного відділу хребта є недоцільними, оскільки ризик становить < 0,5%). Також пам’ятайте про можливість наркотичного/алкогольного отруєння.1,6
- Утоплення в теплій воді: Несподіване занурення → паніка та відчайдушні спроби вибратись з води → різкі вдихи/заковтування повітря та води → затримка дихання, допоки гіпоксія не призведе до втрати свідомості → послаблення блювотного рефлексу, що призводить до пасивного надходження води → утоплення, якщо рятувальний жилет не утримує тіло так, щоб вода не надходила в дихальні шляхи.1
- Утоплення в холодній воді: Впливає на всі системи органів, подібно до політравми. Раптове потрапляння в холодну воду (< 91,4 °F/33 °C) викликає паніку, рефлекторне хапання ротом повітря і прискорене дихання: 1-5, 8-10
- У таких випадках більш характерними є вдихання/аспірація води.
- Зниження внутрішньої температури викликає аритмії, сплутаність свідомості, зниження сили та координації, збільшуючи ймовірність утоплення.
- Вода охолоджує тіло в 25 разів швидше, ніж повітря, що призводить до імерсійної гіпотермії – зазвичай, цьому передує порушення осмислених рухів.1,6,8
Терміни, які не слід використовувати
Терміни які НЕ слід використовувати, оскільки вони не мають діагностичних чи терапевтичних відмінностей (хоча все ще широко використовуються медичними працівниками та особами без медичної освіти, тому важливо знати про них).1,4,5,7,8,11
- “Мокре” утоплення: «Рідина аспірується в легені». Аспірація води відбувається лише в 80-90% випадків і не змінює надання допомоги.
- “Сухе” утоплення: «Аспірації рідини не відбувається; смерть настає внаслідок ларингоспазму та закриття голосової щілини». Асфіксія виникає і внаслідок ларингоспазму, що трапляється в 10-20% випадків, але це не змінює принципи надання допомоги. Відмінності виявляються лише при розтині.
- Вторинне утоплення/відстрочений початок дихальних порушень: Існує багато різних визначень, які описують смерть через 1-72 години після первинної реанімації внаслідок гострого респіраторного дистрес-синдрому (ГРДС). П'ятнадцять відсотків постраждалих, які опритомніли після первинної реанімації, згодом помирають від ГРДС.
- “Майже утоплення”: «Нестача повітря через занурення в рідину з принаймні тимчасовим виживанням. Смерть від “майже утоплення” настає після 24 годин». Поняття викликає плутанину, оскільки існує 20 різних опублікованих визначень, які загалом описують порятунок людини що тоне, тобто припинення процесу утоплення.
- Синдром потрапляння у воду: «Раптова смерть відразу після занурення в дуже холодну воду». Вважається, що вона спричинена стимуляцією блукаючого нерва, в результаті чого виникає важка брадикардія.
- Активне утоплення: утоплення зі свідками
- Пасивне утоплення: утоплення без свідків
- Утоплення в прісній воді / в солоній воді: типова аспірація під час утоплення становить 4 мл/кг. Для зміни об’єму крові потрібно 8 мл/кг, а для зміни електролітного складу – 22 мл/кг. Таким чином, чи вода солона, чи прісна - не має клінічного значення. Натомість, варто зосередитися на корекції гіпоксемії, ацидозу та пошкодження легень, а не на балансі електролітів чи об’ємі циркулюючої крові.
- Прісна вода: гіперволемія (тільки на тваринних моделях, а не на людях, тому не має клінічного значення)
- Солона вода: гіповолемія з гіпернатріємією (тільки на моделях тварин, а не на людях, тому немає клінічного значення)
Література
- Auerbach’s Wilderness Medicine, 7th Edition, Paul S. Auerbach, Drowning and Submersion Injuries (Chapter 69) (2016).
- Global report on drowning: preventing a leading killer, World Health Organization (2002). Available at http://www.who.int/violence_injury_prevention/global_report_drowning/en/
- Wilderness Medical Society Practice Guidelines for the Prevention and treatment of Drowning 27, 236-251 (2016) available at http://www.wemjournal.org/article/S1080-6032(16)00003-X/pdf.
- Szpilman, D. et al. 2012. Drowning. New England Journal of Medicine. 366(22):2102-2110. Available at http://www.nejm.org/doi/full/10.1056/NEJMra1013317
- US Navy Diving Manual, Rev 7, Commander Naval Sea Systems Command (2016) Drowning/Neardrowning (Chapter 3-5.4)
- NOLS Wilderness Medicine, 6th Edition, Tod Schimelpfenig, Drowning and Cold-Water Immersion (Chapter 14) (2007).
- Global report on drowning: preventing a leading killer, World Health Organization (2002). Available at http://www.who.int/violence_injury_prevention/global_report_drowning/en/
- GMO Manual A Medical Reference for the Operational Medical Officer 4th Edition, LT Denis Ashley, Submersion injuries available at http://www.operationalmedicine.org/ed2/GMOManual/GMOManual.htm
- U.S. Search and Rescue Task Force, Cold Water Survival. Available at http://ussartf.org/
- American Heart Association Guidelines for Cardiopulmonary Resuscitation and Emergency Cardiovascular. Circulation 2010;122:S768–S786 available at https://www.ahajournals.org/doi/full/10.1161/CIRCULATIONAHA.110.971002
- Prevention and Treatment of Drowning, Mott & Latimer. Available at http://www.aafp.org/afp/2016/0401/p576.html
Додаток B: Додаткова інформація щодо не передбаченого інструкцією застосування лікарських засобів у Настановах з клінічної практики
Мета
Мета цього Додатка — надати роз’яснення політики та практики Міністерства оборони США щодо включення в Настанови з клінічної практики «незатверджених» показів для продуктів, які були схвалені Управлінням з контролю якості продуктів харчування і лікарських засобів США (FDA). Це стосується використання препаратів не за призначенням для пацієнтів, які належать до Збройних сил США.
Вихідна інформація
Незатверджене (тобто «не за призначенням» - “off-label”) використання продуктів, схвалених FDA, надзвичайно поширене в медицині США і зазвичай не регулюється окремими нормативними актами. Проте, згідно з Федеральним законодавством, за деяких обставин застосування схвалених лікарських засобів за незатвердженими показами регулюється положеннями FDA про «досліджувані нові ліки». До цих обставин належить використання в рамках клінічних досліджень, а також, у військовому контексті, використання за незатвердженими показами згідно з вимогами командування. Деякі види використання за незатвердженими показами також можуть підлягати окремим нормативним актам.
Додаткова інформація щодо застосування за незатвердженими показами у Настановах з клінічної практики
Включення до Настанов з клінічної практики використання медикаментів за незатвердженими показами не належить до клінічних випробувань і не є вимогою командування. Більше того, таке включення не передбачає, що Військова система охорони здоров’я вимагає від медичних працівників, які працюють в структурах Міноборони США, застосовувати відповідні продукти за незатвердженими показами або вважає це «стандартом медичної допомоги». Швидше, включення до CPGs використання засобів «не за призначенням» має поглиблювати клінічне судження відповідального медичного працівника шляхом надання інформації щодо потенційних ризиків та переваг альтернативного лікування. Рішення приймається на основі клінічного судження відповідальним медичним працівником у контексті відносин між лікарем і пацієнтом.
Додаткові процедури
Виважений розгляд
Відповідно до цієї мети, в обговореннях використання медикаментів «не за призначенням» в CPG конкретно зазначено, що це використання, яке не схвалено FDA. Крім того, такі обговорення є збалансованими у представленні даних клінічних досліджень, включаючи будь-які дані, які свідчать про обережність у використанні продукту, і, зокрема, включаючи усі попередження, видані FDA.
Моніторинг забезпечення якості
Що стосується використання «не за призначенням», діяльність Міністерства оборони США полягає у підтримці регулярної системи моніторингу забезпечення якості результатів і відомих потенційних побічних ефектів. З цієї причини підкреслюється важливість ведення точних клінічних записів.
Інформація для пацієнтів
Належна клінічна практика передбачає надання відповідної інформації пацієнтам. У кожних Настановах з клінічної практики, де йдеться про використання засобу «не за призначенням», розглядається питання інформування пацієнтів. За умови практичної доцільності, слід розглянути можливість включення додатка з інформаційним листком для пацієнтів, що видаватиметься до або після застосування продукту. Інформаційний листок має в доступній для пацієнтів формі повідомляти наступне: a) що дане застосування не схвалене FDA; b) причини, чому медичний працівник Міністерства оборони США може прийняти рішення використати продукт з цією метою; c) потенційні ризики, пов’язані з таким застосуванням.

























