Мета
Метою цих настанов з клінічної практики є надання рекомендацій щодо лікування гострих хірургічних станів в умовах розгорнутих бойових дій. Настанови призначені не лише для надання медичної допомоги, але й для того, щоб допомогти командирам підрозділів та персоналу з медичного забезпечення враховувати тактичні обмеження та обмеження ресурсів при лікуванні гострих хірургічних станів, щоб оптимізувати допомогу пацієнтам в польових умовах.
Вступ
Непристосовані до хірургічних втручань умови під час розгорнутих бойових дій можуть суттєво відрізнятись від умов, які були у медичного персоналу в гарнізоні. Відсутність методів діагностики та лікування можуть значно обмежити можливості надання допомоги. Хоча хірургічні можливості в непристосованих для цього бойових умовах в першу чергу забезпечуються для надання допомоги при травмах та зупинки кровотечі, хірурги також мають справу з іншими невідкладними хірургічними станами 1,2,3. Метою даних настанов є підтримка хірургів та командування у прийнятті рішень щодо надання допомоги пацієнтам з невідкладною хірургічною патологією в непристосованих умовах.
Обстеження
Залежно від можливостей хірургічної бригади, основу діагностичного процесу будуть становити анамнез пацієнта і фізикальне обстеження. На додаток, більшість хірургічних бригад також мають можливість проводити ультразвукове дослідження та аналіз крові безпосередньо на місці надання медичної допомоги, щоб забезпечити часткову візуалізацію та лабораторну оцінку. Нетравматичні хірургічні діагнози, які найчастіше зустрічаються на полі бою, наведені у таблиці нижче:
Таблиця 1. Перелік поширених хірургічних діагнозів
| Нефролітіаз |
| Апендицит |
| Кила |
| Перекрут яєчка |
| Холецистит |
| Запальні захворювання кишківника |
| Кишкова непрохідність |
| Позаматкова вагітність |
| Невідкладні акушерські стани |
| Розрив кісти яєчника |
| Аноректальна патологія (абсцесс, геморой, тріщини) |
| Дивертикуліт |
| Інфекції м’яких тканин/абсцес |
| Шлунково-кишкова кровотеча |
Всі вищезазначені діагнози знайомі загальним хірургам; збір анамнезу та фізикальне обстеження мають високу діагностичну точність.
У небойових умовах найважливішим в оцінці пацієнта є визначення його клінічної стабільності з подальшим визначенням часу хірургічного втручання, якщо воно необхідне. В умовах обмежених ресурсів, для оптимізації медичної допомоги пацієнту з гострим хірургічним станом, необхідно враховувати багато додаткових факторів. Визначення часу хірургічного втручання - відразу на місці, в непристосованих умовах або з обмеженими ресурсами, чи проведення евакуації до вищого рівня надання медичної допомоги - залежить від багатьох факторів.
Хірург в умовах бойових дій повинен враховувати комплексні тактичні та клінічні дані під час прийняття рішень у клінічно невідкладних ситуаціях. Він повинен визначити, чи пацієнт має невідкладний хірургічний стан, потребуючи негайного втручання (наприклад, незупинена кровотеча, підозра на ішемію тканин, ознаки септичного шоку), або ж пацієнт стабільний, неургентний (локалізовані знахідки, легкі системні симптоми). Клінічне визначення стабільності пацієнта є найскладнішою задачею для хірурга та його бригади. За винятком шлунково-кишкової кровотечі та ішемії тканин (наприклад перекрут яєчка, защемлена кила), більшість пацієнтів із зазначеними вище хірургічними діагнозами можуть перенести затримку хірургічного втручання у декілька годин (за умови антибіотикотерапії), без суттєвого впливу на захворюваність чи смертність. Тому таких пацієнтів можна вважати стабільними (неургентними) 4. Хоча така затримка хірургічного лікування не є ідеальною, вона не виходить за межі стандартів надання допомоги. Деякі неургентні інвазивні хірургічні процедури можуть бути показані в непристосованих умовах, залежно від часу транспортування та складності втручання. Наприклад, дренування абсцесу м’яких тканин може бути показане на місці, якщо транспортування до вищого рівня лікування займе декілька днів.
Схема прийняття рішень
Непристосоване до проведення хірургічних втручань середовище та гострі хірургічні стани можуть бути різними, тому чіткі правила диференційної діагностики можливих станів не є доречними для хірурга та командира. В усіх випадках остаточне клінічне рішення приймається хірургом, який знаходиться на місці та діє в інтересах пацієнта. У реальних ситуаціях різниця між ургентними та неургентними станами може бути клінічно невизначеною, якщо враховувати безліч додаткових факторів.
Графічне відтворення процесу прийняття рішення представлене нижче та обговорюється разом з додатковими факторами після цього.
Малюнок 1. Схема прийняття рішень
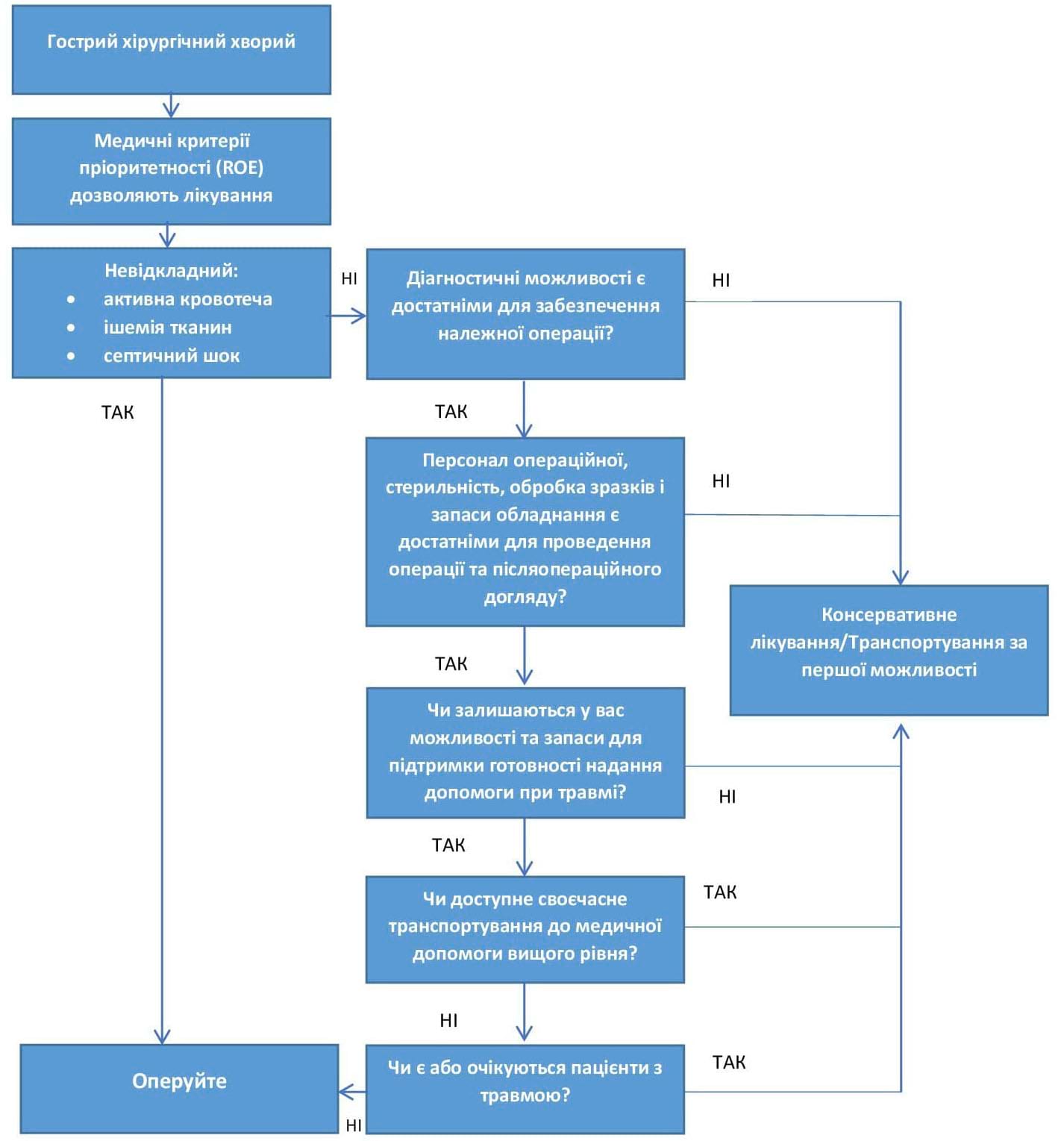
- Пацієнти, що не є громадянами країн коаліції: Сюди відносяться місцеві громадяни, військовослужбовці країни-партнера, контрактні військовослужбовці, іноземні громадяни тощо. Медичні критерії пріоритетності (Medical rules of eligibility або ROE) на полі бою визначатимуть, яка медична допомога може бути надана, які транспортні ресурси будуть доступні для використання, та куди цих пацієнтів слід транспортувати для подальшого лікування. Принципи надання допомоги повинні бути еквівалентними до тих, які надаються бійцям США/коаліції/ворожих сил, хоча оперативні рішення повинні прийматись в контексті тієї системи надання медичної допомоги, в якій цей пацієнт буде лікуватись. Розуміння медичних ROE та знання можливостей відповідних систем медичної допомоги мають першочергове значення.
- Діагностичні можливості: Якщо умови дозволяють, передопераційна, інтраопераційна та післяопераційна медична допомога пацієнтам у місці розгортання бойових дій повинна надаватись згідно з такими ж самими стандартами догляду, що і в Сполучених Штатах. Якщо пацієнт не є ургентним, перед хірургічним втручанням слід, за можливості, виконати всі необхідні діагностичні обстеження, навіть якщо це вимагає транспортування до вищого рівня надання допомоги.
- Операційна бригада та медичні запаси: непристосовані умови не є стерильними і операційна команда може не володіти спеціальними знаннями щодо певних процедур або може не мати відповідних матеріалів чи спеціального обладнання. Якщо умови дозволяють, то процедури, що виконуються, мають входити в сферу компетенції хірурга, що їх виконує, або мають виконуватись в тісній комунікації з відповідним спеціалістом. Крім того, слід належним чином поводитися з зібраними зразками. Випадково трапляються і новоутворення, хоча це досить рідкісні випадки. Резекована тканина повинна бути оцінена патоморфологом та збережена належним чином для подальшого дослідження.
- Можливості проведення післяопераційного догляду: Після закінчення операції пацієнт повинен отримати належний післяопераційний догляд, доки не стане можливим його транспортування чи виписка. Якщо можливості утримання післяопераційного пацієнта обмежені, слід мати попередньо розроблений план щодо переведення або виписки післяопераційних пацієнтів перед прибуттям пацієнтів із травмами.
- Готовність до виконання основного завдання: Неургентні операції не повинні заважати виконанню основного завдання хірургічної команди або впливати на готовність команди прийняти пацієнтів з травмами.
- Можливості транспортування/ приймання хворих: При прийнятті рішення про транспортування пацієнта слід враховувати різні можливості транспортних засобів та їх персоналу, а також медичних закладів, які прийматимуть пацієнта. Знання цих можливостей і часу транспортування мають вирішальне значення для прийняття безпечних рішень. Наскільки це можливо, для безпеки та безперервності надання допомоги пацієнту необхідно підтримувати зв’язок із командою, яка транспортує постраждалого, та лікарем, який його прийматиме.
- Невеликі процедури: Якщо хірургічне втручання/процедуру можна виконати в амбулаторних умовах, її, ймовірно, можна виконати і в непристосованих умовах (наприклад, лікування тромбозу гемороїдальних вен, простий розріз та дренаж). Планові хірургічні втручання не виконуються в умовах бойових дій. Планові невеликі процедури, такі як рутинна біопсія шкіри або м’яких тканин, не повинні виконуватись на 3 етапі медичної допомоги, якщо немає можливостей патологічного дослідження, оскільки зразки можуть загубитись або висохнути під час транспортування для патоморфологічної оцінки.
- Телемедична консультація: За кожної можливості, особливо при розгляді необхідності оперативного втручання при неургентних станах, або коли достеменно невідомо чи стан є ургентним, слід отримати телемедичну консультацію хірурга вищого рівня надання допомоги (якщо очікується, що пацієнт буде потребувати транспортування після оперативного втручання).
Враховуючи описані вище особливості, можна зробити наступний висновок: Якщо клінічний стан пацієнта свідчить про те, що затримка хірургічного лікування може призвести до смерті або розвитку тяжкого захворювання, то такий випадок слід вважати ургентним (екстреним) та провести операцію. Якщо ні, слід ретельно обміркувати питання щодо транспортування пацієнта на вищий рівень медичної допомоги, за винятком випадків, коли після розгляду вищевказаних пунктів, на думку хірурга, користь від негайного втручання на місці перевищує ризик.
Лікування
Усі рішення хірурга повинні бути прийняті в інтересах пацієнта; однак, командири повинні враховувати тактичне середовище та ризики відповідно до загальних цілей поставлених завдань. В умовах обмежених медичних ресурсів визначення клінічної стабільності пацієнта для транспортування (а також наявність транспорту) є надзвичайно важливими факторами, які слід враховувати під час визначення тактики лікування.
Таким чином, визначення ургентного чи неургентного хірургічного статусу має першочергове значення, і на це рішення має впливати наявність транспорту та час транспортування до вищого рівня медичної допомоги. Визначення ступеня невідкладності ґрунтується на судженні хірурга на місці, але ургентними зазвичай вважаються пацієнти з ішемією тканин, незупиненою кровотечею або ознаками септичного шоку.
Ургентна операція базується на принципах контролю критичних пошкоджень, а не на гарнізонних стандартах надання медичної допомоги 5. Як і при травмі, принципи хірургічної допомоги мають надавати пріоритет санації джерела інфекції та зупинці кровотечі, а остаточне лікування (наприклад, утворення анастомозів, виведення стоми) має бути відкладене до 3 або 4 етапу медичної допомоги. Крім того, сильно забруднені рани слід залишити відкритими для подальшого зрошування у більш стерильному середовищі, якщо це можливо.
Пацієнти, класифіковані як стабільні/неургентні, повинні отримувати оптимальне консервативне лікування та очікувати транспортування до наступного рівня допомоги, на якому буде можливо провести остаточне лікування та забезпечити периопераційний догляд (Див. Схему прийняття рішень; скоріш за все, це буде 3 або 4 етап медичної допомоги). Це дозволяє хірургу в непристосованих умовах зберегти запаси медикаментів, обладнання та робочу силу для ургентних пацієнтів. Консервативне лікування може включати антибіотики широкого спектра дії, рідинну ресусцитацію, знеболення та підтримувальну терапію за показаннями. Для деяких поширених гострих хірургічних діагнозів консервативне лікування під ретельним спостереженням хірурга може бути достатнім і повноцінним лікуванням 6-10. Хірург в непристосованих умовах та командир повинні знати про варіанти лікування та те, як вони “вписуються” в багатофакторне прийняття рішень.
Надання допомоги може включати консервативне лікування зі спостереженням хірурга на передовій, транспортування на вищий рівень надання допомоги для встановлення остаточного діагнозу, або переведення на базу з медичним або немедичним супроводом. Командири та пацієнти повинні знати про ці варіанти та пов’язані з ними ризики. Клінічне спостереження завжди пов’язане з ризиком погіршення стану, що вимагатиме хірургічного втручання, тому пацієнту може бути показане транспортування на вищий рівень медичної допомоги, навіть якщо обрано консервативний метод лікування.
Хоча грамотно підібрана антимікробна терапія є дуже хорошим варіантом лікування, цей варіант може не бути можливим через обмежені медичні ресурси непристосованого середовища та діагностичну невизначеність. За замовчуванням, антибіотики повинні бути широкого спектра дії, наприклад, ертапенем, який входить до хірургічних наборів для непристосованих умов, легкий для введення та має широкий спектр протимікробної дії. Враховуючи низьку ймовірність перехресної реакції у пацієнтів з алергією на пеніцилін, наявність даної алергії не є протипоказанням до призначення ертапенему 11. Альтернативою можуть бути антибіотики, специфічні до захворювання, але в першу чергу слід розглядати призначення антибіотиків широкого спектра дії. Даний підхід продиктований відсутністю можливостей проведення мікробіологічних досліджень, визначення культури мікроорганізмів, базових лабораторних можливостей, а також наявністю вірулентних патогенів, характерних для даної місцевості.
Унікальною для військово-хірургічного середовища є необхідність підтримувати готовність надання допомоги пораненим бійцям свого підрозділу, які можуть надійти в будь-який момент. Пам’ятаючи про пріоритет виконання основного завдання, у непристосованих до проведення повноцінних хірургічних втручань умовах слід розглядати варіант консервативного лікування поширених хірургічних захворювань, таких як апендицит та холецистит, очікуючи при цьому високу вірогідність успіху 7, 12. Хірургічне лікування в непристосованих бойових умовах зі швидким поверненням до виконання обов’язків також може бути прийнятним, якщо це дозволяють ресурси та вимоги бойового завдання. Хоча пацієнтам рекомендується обмежити фізичну активність на 6 тижнів, існує мало доказових даних на користь цієї рекомендації 13. У випадках абсцесів м’яких тканин і неускладненого апендициту очікувана післяопераційна захворюваність є низькою, а догляд за пацієнтом можна безпечно та ефективно здійснювати і в непристосованих умовах. Однак, для неургентних пацієнтів із підозрою на апендицит, виявленою на 2 етапі медичної допомоги, дуже рекомендовано розглянути можливість переведення пацієнта на вищий рівень медичної допомоги, щоб підтвердити діагноз за допомогою КТ або визначити можливість проведення лапароскопічної операції.
Стабільні неургентні пацієнти з гострим холециститом не повинні оперуватись на 2 етапі медичної допомоги, якщо немає лапароскопічного обладнання, відповідного хірургічного стола та можливості виконати холангіограму (наявність радіографічної системи з пласким детектором або С-дугою), оскільки це є стандартами надання допомоги. Дуже рідко пацієнту з гострим холециститом потрібна невідкладна відкрита холецистектомія.
Попри те, що в одній опублікованій статті наслідки інфікування післяопераційних ран є подібними до таких, як у цивільних пацієнтів, рівень інфікування післяопераційних ран не є незначним; також можуть виникати інші неінфекційні периопераційні ускладнення 14. Ідеальним варіантом є транспортування пацієнта до місця, де є можливість найбільш ефективно лікувати післяопераційні ускладнення, проте якщо хірургічна команда у непристосованих умовах зможе ефективно та безпечно виконати операцію та лікувати післяопераційні ускладнення, виконання хірургічного втручання у непристосованих може бути розглянуте. Крім того, слід брати до уваги можливість повернення до виконання обов’язків, довгострокову післяопераційну захворюваність, таку як утворення кили, потребу в розширених можливостях знеболення (що є складним в непристосованому/бойовому середовищі) та негайні післяопераційні ускладнення.
Моніторинг покращення ефективності (ПЕ)
Досліджувана група
Усі пацієнти, яким хірургічною бригадою в умовах розгортання бойових дій було здійснене хірургічне втручання з приводу діагнозу, не пов’язаного з травмою.
Мета (очікувані результати)
- При діагностуванні інфекційного процесу (апендицит, холецистит, абсцес, дивертикуліт) пацієнти отримують початкове лікування антибіотиками.
- Екстрене хірургічне втручання виконується на 3-му або 4-му етапі медичної допомоги; якщо виконується на 2 етапі, замість евакуації на вищий рівень, то слід чітко задокументувати показання.
Показники результативності/ дотримання рекомендацій
- Кількість і відсоток пацієнтів у досліджуваній групі з діагнозом інфекційного процесу, які отримали антибіотики на тому ж етапі медичної допомоги, на якому поставлено діагноз.
- Кількість та відсоток пацієнтів у досліджуваній групі, яким було виконане екстрене хірургічне втручання на 3 або 4 етапі медичної допомоги; або втручання було виконане на 2 етапі, і є чітко задокументовані показання до проведення такого втручання замість евакуації на вищий рівень.
Джерела даних
- Медична картка пацієнта
- Реєстр травм Міністерства оборони США (DoDTR)
- Доповіді з Конференції щодо питань захворюваності та смертності.
Системна звітність та її частота
Згідно з даними настановами, вказане вище становить мінімальні критерії моніторингу ПЕ. Системна звітність проводитиметься щороку; додатковий моніторинг ПЕ та системну звітність можна проводити залежно від потреб
Системний огляд та аналіз даних виконуватиме керівник Об’єднаної системи лікування травм (JTS) та відділ ПЕ JTS.
Обов'язки
Керівник команди з надання допомоги при травмах відповідає за ознайомлення з даними Настановами з клінічної практики, належне дотримання вказаних у ній вимог та моніторинг ПЕ на місцевому рівні.
-
- Pannell D, Nathens A, Richard J, et al. Acute nontraumatic general surgical conditions on a combat deployment. Can J Surg. 2015 June; 58(3, s3):S135-S140.
- Chang R, Eastridge B, Holcomb J. Remote Damage Control Resuscitation in Austere Environments.Wilderness & Environmental Medicine. 2017; 28:S124-S134.
- Armed Forces Health Surveillance Center (AFHSC). Medical evacuations from Afghanistan during Operation Enduring Freedom, active and reserve components, U.S. Armed Forces, 7 October 2001-31 December 2012. MSMR. 2013 Jun; 20(6):2-8.
- Daniels L, Unlu C, de Korte N, et al. Randomized clinical trial of observational versus antibiotic treatment for a first episode of CT-proven uncomplicated acute diverticulitis. BJS. 2017; 104:52-61.
- Cap A, Pidcoke H, Spinella P, et al. Damage Control Resuscitation. JTS CPG. 2017. www.usaisr.amedd.army.mil
- Wojciechowicz K, Hofkamp H, van Hulst R. Conservative treatment of acute appendicitis: an overview. Int Marit Health. 2010;61(4):265-272.
- Wang C, Chou H, Liu K, et al. Long-Term Outcome of Patients with Acute Cholecystitis Receiving Antibiotic Treatment: A Restrospective Cohort Study. World J Surg. 2014; 38:347-354.
- Meier C, Latz H, Kraemer J, et al. Acute appendicitis in children: can surgery be postponed? Short-term results in a cohort of 225 children. Langenbecks Arch Surg. 2017. Published Online
- Polo M, Duclos A, Polazzi S, et al. Acute Cholecystitis- Optimal Timing for Early Cholecystectomy: a French Nationwide Study. J Gastrointest Surg. 2015; Published Online
- Hall A, Freeman T, Banks S. Is it Safe? Appendectomies at Night at a Low-Volume Center. Journal of Surgical Education. 2011;68(3):199-201
- Duonomo A, Pascolini L, Rizzi A, et al. Cross-reactivity and Tolerability of Ertapenem in Patients with IgE-Mediated Hypersensitivity to β-Lactams. J Investig Allergol Clin Immunol. 2016; 26(2):100-105
- Sippola S, Gronroos J, Tuominen R, et al. Economic evaluation of antibiotic therapy versus appendicectomy for the treatment of uncomplicated acute appendicitis from the APPAC randomized clinical trial. BJS. 2017; Published Online.
- Guttormson R, Tschirhart J, Boysen D, et al. Are postoperative activity restrictions evidence-based? American Journal of Surgery. 2008; 195:401-404.
- Lucha PA, Wallace D, Pasque C, Brickhouse N, Olsen D, Styk S, Dortch M and Beckman WA. Surgical wound morbidity in an austere surgical environment. Mil Med. 2000 Jan;165(1):13-7.
Додаток A: Додаткова інформація щодо не передбаченого інструкцією застосування лікарських засобів у настановах з клінічної практики
Мета
Мета цього Додатка — надати роз’яснення політики та практики Міністерства оборони США щодо включення в Настанови з клінічної практики «незатверджених» показань для продуктів, які були схвалені Управлінням з контролю якості продуктів харчування і лікарських засобів США (FDA). Це стосується використання препаратів не за призначенням для пацієнтів, які належать до Збройних сил США.
Вихідна інформація
Незатверджене (тобто «не за призначенням» - “off-label”) використання продуктів, схвалених FDA, надзвичайно поширене в медицині США і зазвичай не регулюється окремими нормативними актами. Проте, згідно з Федеральним законодавством, за деяких обставин застосування схвалених лікарських засобів за незатвердженими показаннями регулюється положеннями FDA про «досліджувані нові ліки». До цих обставин належить використання в рамках клінічних досліджень, а також, у військовому контексті, використання за незатвердженими показаннями згідно з вимогами командування. Деякі види використання за незатвердженими показаннями також можуть підлягати окремим нормативним актам.
Додаткова інформація щодо застосування за незатвердженими показами у настановах з клінічної практики
Включення до Настанов з клінічної практики використання медикаментів за незатвердженими показаннями не належить до клінічних випробувань і не є вимогою командування. Більше того, таке включення не передбачає, що Військова система охорони здоров’я вимагає від медичних працівників, які працюють в структурах Міноборони США, застосовувати відповідні продукти за незатвердженими показаннями або вважає це «стандартом медичної допомоги». Швидше, включення до CPGs використання засобів «не за призначенням» має поглиблювати клінічне судження відповідального медичного працівника шляхом надання інформації щодо потенційних ризиків та переваг альтернативного лікування. Рішення приймається на основі клінічного судження відповідальним медичним працівником у контексті відносин між лікарем і пацієнтом.
Додаткові процедури
Виважений розгляд
Відповідно до цієї мети, в обговореннях використання медикаментів «не за призначенням» в CPG конкретно зазначено, що це використання, яке не схвалено FDA. Крім того, такі обговорення є збалансованими у представленні даних клінічних досліджень, включаючи будь-які дані, які свідчать про обережність у використанні продукту, і, зокрема, включаючи усі попередження, видані FDA.
Моніторинг забезпечення якості
Що стосується використання «не за призначенням», діяльність Міністерства оборони США полягає у підтримці регулярної системи моніторингу забезпечення якості результатів і відомих потенційних побічних ефектів. З цієї причини підкреслюється важливість ведення точних клінічних записів.
Інформація для пацієнтів
Належна клінічна практика передбачає надання відповідної інформації пацієнтам. У кожних Настановах з клінічної практики, де йдеться про використання засобу «не за призначенням», розглядається питання інформування пацієнтів. За умови практичної доцільності, слід розглянути можливість включення додатка з інформаційним листком для пацієнтів, що видаватиметься до або після застосування продукту. Інформаційний листок має в доступній для пацієнтів формі повідомляти наступне: a) що дане застосування не схвалене FDA; b) причини, чому медичний працівник Міністерства оборони США може прийняти рішення використати продукт з цією метою; c) потенційні ризики, пов’язані з таким застосуванням.





















