Вихідна інформація
В історичній перспективі холодові травми, гіпотермія і обмороження викликали значні проблеми для військових підрозділів на полі бою.1 У сучасних збройних конфліктах ці типи травм не є поширеними, проте потенційно можуть викликати ураження великої кількості військовослужбовців під час військових дій і навчань.2,3 Холодові травми виникають при взаємодії двох чинників: низької абсолютної температури та тривалості її впливу на організм людини. Загалом, організм людини містить механізми для збереження внутрішньої температури тіла, навіть якщо перфузію кінцівок тимчасово порушено з метою збереження внутрішньої температури. Коли ці механізми починають відмовляти внаслідок перевантаження, це призводить до постійного пошкодження тканин. Остаточний механізм травми включає поєднання безпосереднього ураження клітин внаслідок дії холоду, безпосереднього утворення льоду всередині клітин та у міжклітинному просторі, ішемії внаслідок тромбозу судин та реперфузійне пошкодження.4 Пацієнти з холодовими травмами загалом належать до однієї із двох категорій: постраждалі внаслідок техногенної аварії та постраждалі, які не можуть самостійно залишити середовище. Військовослужбовці переважно належать до категорії постраждалих, які не можуть самостійно залишити середовище. На відміну від інших різновидів травм, усім формам холодової травми потенційно можна запобігти за допомогою знань, оснащення та завбачливості. Певний ступінь захисту надає акліматизація до середовища, тоді як військовослужбовці африканського походження більше наражені на холодові травми.5
Підвищення частоти обмороження спостерігається у високогір’ї на фоні зниження температури середовища та змін мікроциркуляції, що починаються на висотах вище 500 м.6,7
Оцінка
Оцінка травми
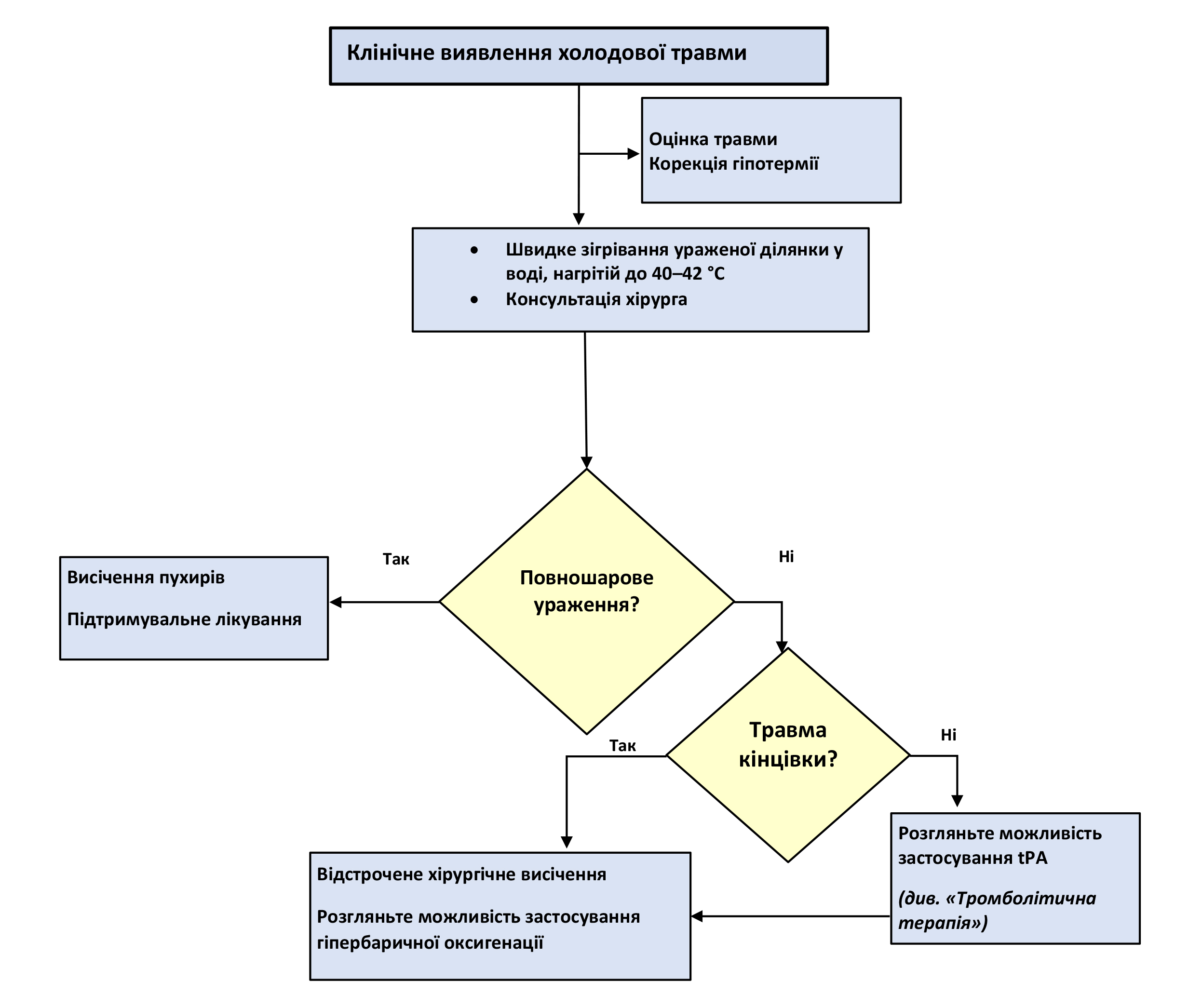
Усіх пацієнтів із виявленими холодовими травмами спочатку слід розглядати як поранених, щоб виявити інші пошкодження, що становлять загрозу для життя. Якщо можливо, постарайтеся з’ясувати обставини, що призвели до тривалого перебування на холоді. Крім того, у таких пацієнтів найімовірніше буде гіпотермія, тому перш ніж зосередитися на холодових травмах кінцівок, слід належним чином зігріти пацієнтів. У польових умовах холодні кінцівки будуть зігріватися у рамках заходів із догляду за пацієнтом із гіпотермією. Надзвичайно важливо запобігти повторному заморожуванню ураженої кінцівки, оскільки це призведе до ще більшого пошкодження тканин.
Холодові травми
Холодова травма не є окремим діагнозом, а радше сукупністю усіх категорій пошкоджень, що можуть спостерігатися на одній кінцівці, причому зазвичай дистальна частина кінцівки зазнає найтяжчих ушкоджень. Перед діагностуванням холодової травми слід забезпечити нормотермію. Чимало людей відчувають заніміння кінцівок після тривалого перебування на холоді із подальшим відновленням нормальної функції без постійних пошкоджень; наявність лише цього симптому не становитиме холодової травми. Холодова травма діагностується, якщо після відігрівання пацієнта спостерігається біль, набряк або явні ознаки ішемії чи пошкодження шкіри. Згідно із класичною класифікацією виділяється чотири ступені травми, що диференціюються за глибиною ураження.
- Перший ступінь. Поверхневе ураження шкіри; біль після зігрівання, заніміння, гіперемія, іноді виникають сині плями, набряк і поверхнева десквамація (десквамація починається приблизно через 5 днів).
- Другий ступінь. Неповношарове ураження шкіри; на додаток до клінічних ознак першого ступеня додається везикуляція шкіри із почервонінням і набряком навколишніх тканин (проявляється приблизно на 2-й день).
- Третій ступінь. Повношарове ураження шкіри із захопленням підшкірних тканин; шкіра нееластична, від синього до чорного кольору, геморагічні пухирі, везикули можуть не спостерігатися, можна очікувати подальшого утворення виразок; навколо ділянки імовірно спостерігатиметься травма 1-го або 2-го ступеня.
- Четвертий ступінь. Схожий на третій ступінь, проте ушкодження поширюється на всі шари із захопленням кісткової тканини. Ділянка може бути холодною на дотик та відчуватися твердою або задерев'янілою.
Ще один спосіб класифікації — це поверхневі (перший і другий ступінь) та повношарові (третій і четвертий ступінь) ураження, аналогічно до опіків. Остаточно ступінь ураження можна буде встановити через деякий час після початку лікування.
Існують також дуже легкі холодові травми, відомі як озноблення і легке обмороження (англ. Chilblains та Frostnip), проте в польових умовах рекомендується лікувати всі гострі випадки як обмороження першого ступеня (поверхневе), оскільки лікування гіпотермії та швидке зігрівання підозрюваних ділянок не призводить до розвитку ускладнень. Озноблення — це хронічний розлад, схожий на дерматит; якщо він не зникає після початкового лікування, слід уникати холоду та забезпечити підтримувальне лікування.
Траншейна стопа
Траншейна стопа, також відома як окопна або імерсійна стопа, — це синдром, що виникає після тривалої дії вологи. Традиційно траншейна стопа пов’язана з дією холодної води, проте може спостерігатися у всіх кліматичних зонах. Синдром зазвичай повільніше розвивається у теплій воді, приблизно за 48 годин, ніж у холодній воді (найраніше приблизно через 12 годин).
До клінічних проявів належить накопичення води у стопах, найбільш виражене на підошвах. При подальшому впливі вологи розвивається гіперемія, плямистість, біль та набряк стопи, що поступово переходять у пухирі, гіпоперфузію, виникнення виразок та гангрени.8,9
Лікування
Холодова травма/обмороження
Швидке зігрівання та відновлення перфузії
Основою лікування холодової травми є зігрівання. Швидке активне зігрівання виконується у воді з температурою 40–42 °C протягом 15–30 хвилин, якщо допомога надається в середовищі, де немає ризику повторного замерзання. Важливо дотримуватися вказаної температури, оскільки при нижчій температурі ефект погіршуватиметься, а вища температура викликатиме опіки. Пасивне зігрівання або сухе тепло (із використанням тепла тіла і ковдр) не вважаються прийнятними, проте можуть бути єдиним доступним варіантом у фронтових умовах; завжди намагайтеся безпечно перемістити потерпілого у тепліше середовище. Не використовуйте фени, обігрівачі приміщень і подібні прилади, оскільки вони викличуть опіки. Мета полягає у повному розморожуванні та досягненні максимальної перфузії, про що свідчитиме гіперемія, набряк і біль.10 Уникайте розтирання уражених ділянок, оскільки це призведе до подальшої травматизації шкіри. Процес зігрівання може бути надзвичайно болісним, тому слід вільно застосовувати наркотичні знеболювальні та нестероїдні протизапальні засоби, в тому числі ібупрофен/ацетилсаліцилову кислоту та (або) кетамін. Існує спокуса виконувати зігрівання повільно, оскільки це краще переноситься потерпілим, проте виживання тканин покращується при швидкому зігріванні. Біль зазвичай вщухає приблизно за 3 дні, проте тривалий ниючий, стріляючий та пульсуючий біль може спостерігатися протягом тижнів.1 Консультація хірурга має відбутися на ранньому етапі. Швидке зігрівання можна виконати в закладі надання першої допомоги, проте за найпершої можливості слід розглянути евакуацію в заклад надання основної допомоги. При швидкому зігріванні також надзвичайно важливо виконати його повністю, оскільки повторне обмороження після часткового зігрівання може призвести до більш тяжкого ушкодження.
Під час лікування пацієнтам забороняється вживати тютюн та вироби із вмістом нікотину, а також будь-які препарати, що викликають звуження судин. Кінцівку слід підняти, щоб зменшити набряк. Після зігрівання можуть спостерігатися відхилення показників електролітів та рабдоміоліз. Показники електролітів на початку слід контролювати кожні 6 годин до їхньої нормалізації. Слід розглянути планове застосування ібупрофену (400 мг перорально кожні 6 годин), тоді як для рефрактерного болю застосовуйте наркотичні знеболювальні. У дослідженнях вивчалося застосування симпатектомії та вазодилататорів, проте свідчення про те, що ці методи покращують результати лікування, є недостатніми, тому не слід використовувати їх у стандартній практиці. За наявності, розгляньте можливість застосування гіпербаричної оксигенації, яку слід розпочинати між 5-м і 10-м днями.4 Свідчень про застосування системних профілактичних антибіотиків немає, тому їх використання не рекомендується. Регулярне місцеве застосування алое вераможе допомогти зменшити загибель тканин.4 Максимального функціонального відновлення кінцівки можна досягти за допомогою гідромасажної терапії в поєднанні із фізичними вправами після зникнення набряку.
За можливості слід виконувати фотофіксацію ушкодження, оскільки це допоможе в наданні допомоги на подальших етапах лікування.
Тромболітична терапія
Перш ніж починати застосування тканинного активатора плазміногену (tPA) (див. нижче), слід переконатися, що пацієнт відповідає вимогам для виконання такої терапії. Після виникнення пошкодження має пройти не більше 24 годин. У пацієнта мають спостерігатися ознаки тяжкого обмороження і порушення кровообігу, такі як слабкий або відсутній пульс, сповільнене наповнення капілярів та (або) ішемічне знебарвлення пальців.11
Кандидати для tPA:
- Після виникнення пошкодження пройшло більше 24 годин.
- Ознаки травми із порушенням кровообігу.
Відносні протипоказання для tPA при обмороженні, серед іншого:
- Супутня травма.
- Нещодавнє хірургічне втручання або кровотеча.
- Геморагічний діатез.
- Холодова травма без обмороження.
- Ішемія спостерігається більше 24 годин.
- Ознаки повторного обмороження після зігрівання.
Пацієнтам, які розглядаються як кандидати для цієї терапії, слід виконати діагностичну артеріографію ураженої кінцівки. При порушенні перфузії, для зменшення місцевого вазоспазму допускається внутрішньоартеріальне введення вазодилататора папаверину зі швидкістю 30 мг/год. tPA слід вводити внутрішньоартеріально через артеріальний катетер таким чином: Болюсне введення 2–4 мг із подальшою безперервною інфузією 0,5–1,0 мг/год у кінцівку. При ураженні декількох кінцівок артеріальні катетери слід встановити у кожній з них. В такій ситуації максимальну дозу tPA слід розділити на уражені кінцівки. Наприклад, якщо уражено дві кінцівки, максимальна швидкість для кожної кінцівки становитиме 0,5 мг/год. Крім того, через артеріальний катетер слід вводити внутрішньоартеріальний гепарин зі швидкістю 500 од./год, щоб запобігти утворенню нових тромбів та розширенню вже наявних. Кожні 6 годин слід виконувати лабораторні аналізи на частковий тромбопластиновий час (ЧТЧ), фібриноген, гемоглобін/гематокрит і тромбоцити. Цільові показники ЧТЧ не передбачені, оскільки доза є низькою для дорослої особи з нормальними фізіологічними показниками. Для оцінки відповіді на лікування слід виконувати ангіографію кожні 8–12 годин. Припинити терапію рекомендується після відновлення перфузії або через 48 годин, якщо раніше не виникне ускладнень внаслідок tPA або рівень фібриногену не впаде нижче 150. Слід ретельно стежити за виникненням геморагічних, неврологічних та серцево-судинних ускладнень внаслідок застосування tPA. Якщо у пацієнта виникнуть серйозні ускладнення у вигляді кровотечі, застосування tPA і гепарину слід припинити. Якщо спостерігається реваскуляризація, а застосування tPA остаточно припинено, гепарин слід надалі вводити протягом щонайменше 72 годин.11,12
Системні внутрішньовенні доступи для введення tPA можна застосовувати лише якщо є можливість виконати сканування технецієм для підтвердження порушення судин і визначення відповіді на лікування. Системним підходом вважається болюсне введення tPA у дозі 0,15 мг/кг внутрішньовенно із подальшою інфузією 0,15 мг/кг/год протягом наступних 6 годин до досягнення максимальної дози 100 мг. Після завершення введення tPA розпочинається застосування гепарину із цільовим показником, що удвічі перевищує норму, та триває до переходу на варфарин (Coumadin). Антикоагулянтну терапію варфарином слід продовжувати 4 тижні.13
Уникайте застосування tPA, якщо немає можливості моніторингу та лікування ускладнень, пов’язаних із кровотечею.
Висічення
Обширне хірургічне висічення не слід виконувати у фронтових умовах, якщо є можливість евакуації поранених. Раннє висічення не є частиною лікування обморожень. Висічення слід відкласти до повної демаркації країв ураження; це може тривати декілька місяців. При незначних ушкодженнях місцевий догляд за раною можна доповнити місцевим антибіотиком і гелем з алое вера або місцевим стерильним пом'якшувальним засобом кожні 6 годин. Догляд за раною слід виконувати двічі на добу і застосовувати стерильні неадгезивні пов’язки. Везикули після обмороження другого ступеня зазвичай стають сухими, чорними і твердими приблизно через 2 тижні та, як правило, злущуються через 3–4 тижні.
Після обмороження третього ступеня утворюється струп, який можна висікти приблизно через 2–8 тижнів, залежно від ступеня тяжкості ураження. Загоєння виразки триватиме довше. Шкіра навколо обмороження другого ступеня більше схильна до травматизації.
Після обмороження четвертого ступеня муміфікація кінцівки або пальця стане очевидною приблизно через 2 тижні. У більшості потерпілих процес муміфікації відбуватиметься без наслідків і з мінімальними больовими відчуттями, проте протягом щонайбільше місяця може спостерігатися пульсуючий і стріляючий біль та потенційно сильний ниючий біль. Очікується виділення вологи і нагноєння, що не має викликати занепокоєння, якщо не буде ознак місцевого або системного сепсису. Рівень висічення/ампутації слід визначати після завершення муміфікації.
У разі повношарового ураження (третього і четвертого ступеня) з інфекцією, висічення і можливу ампутацію слід виконати без затримок.
Загалом, хірургічне висічення слід виконувати у закладі надання основної допомоги за межами театру бойових дій.
Підтримувальне лікування
Після холодової травми можуть спостерігатися постійні симптоми. Часто пацієнти з мінімальними пошкодженнями скаржаться на постійне відчуття холоду, біль та гіпергідроз ураженої кінцівки. Крім того, після обмороження другого ступеня шкіра, імовірно, буде неушкодженою, але більше схильною до травматизації. У багатьох випадках пацієнти стають більш схильними до холодових травм у майбутньому, які часто є тяжчими, ніж початкові травми.
До базового лікування постійних побічних ефектів належить застосування нестероїдних анальгетиків та антиперспірантів. Вони мають бути доступними у прифронтових закладах до того часу, коли виникне можливість надати остаточне дерматологічне та хірургічне лікування.14
Легкі ушкодження можна лікувати за місцем виникнення травми, проте всіх потерпілих із повношаровими ушкодженнями слід евакуювати. Залежно від історії імунізації слід виконати бустерне щеплення від правця.
Траншейна стопа
Аналогічно до обмороження, вимагається зігріти уражену кінцівку. Зігрівання виконується повітрям при кімнатній температурі. Може вимагатися знеболення та висічення. Немає свідчень покращення результатів лікування після профілактичного застосування антибіотиків, проте якщо є підозра на інфекцію, терапія має бути спрямована проти стрептококів, стафілококів та P aeruginosa (синьогнійної інфекції)на основі місцевої антибіотикограми, поки очікуються результати посіву.9 Аналогічно до інших холодових травм, можуть спостерігатися постійні симптоми, що матимуть вплив на спосіб життя потерпілого.
Моніторинг покращення показників (ПП)
Цільова популяція
Усі пацієнти із діагнозом «холодова травма» (обмороження) або «траншейна стопа».
Мета (очікувані результати)
- Пацієнтам із діагностованим обмороженням виконано зігрівання уражених кінцівок у воді з температурою (40–42 °C).
- Пацієнтам із тяжкою холодовою травмою (обмороження із некрозом тканин), які ТАКОЖ пройшли зігрівання не пізніше 24 годин після початку виникнення холодової травми, вводиться TPA, якщо для цього немає задокументованих протипоказань.
- Пацієнтам з траншейною стопою виконано зігрівання сухим теплом.
Кількісні показники результативності / дотримання рекомендацій
- Кількість і відсоток пацієнтів із цільової популяції, для яких задокументовано зігрівання водою, нагрітою до 40–42 °C.
- Кількість і відсоток пацієнтів із тяжкою холодовою травмою (обмороження із некрозом тканин), які ТАКОЖ пройшли зігрівання не пізніше 24 годин після початку виникнення холодової травми, яким було введено TPA.
- Кількість і відсоток пацієнтів із тяжкою холодовою травмою (обмороження із некрозом тканин), які ТАКОЖ пройшли зігрівання не пізніше 24 годин після початку виникнення холодової травми, яким було введено TPA, або у яких є задокументовані протипоказання.
- Кількість і відсоток пацієнтів із траншейною стопою, для яких задокументовано зігрівання сухим теплом.
Джерело даних
- Карта пацієнта
- Реєстр травм Міністерства оборони (Department of Defense Trauma Registry, DODTR)
Системна звітність і частота звітування
Згідно з цими Настановами, вказане вище становить мінімальні критерії моніторингу ПП. Системна звітність виконуватиметься щороку; додатковий моніторинг ПП та заходи із системної звітності можна виконувати залежно від потреб.
Системний перегляд та аналіз даних виконуватиме керівник JTS та Відділ ПП JTS.
Обов’язки
Керівник травматологічної бригади відповідає за ознайомлення з цими Настановами, належне дотримання вказаних у ньому вимог та моніторинг ПП на місцевому рівні.
-
- Orr K, Fainer D. Cold Injuries in Korea During Winter of 1950-51. Army Medical Research Laboratory, Fort Knox, Kentucky. 1 November 1951.
- Cold Weather-related Injuries; U.S. Armed Forces, July 2004-June 2009. MSMR. 2009; 16(9):2-6
- Hall A, Evans K, Pribyl S. Cold Injury in the United States military population: current trends and comparison with past conflicts. J Surg Educ. 2010;67(2):61-65
- Murphy J, Banwell P, Roberts A, et al. Frostbite: Pathogenesis and Treatment. Journal of Trauma: Injury, Infection, and Critical Care. 2000;48(1):171-178
- DeGroot D, Castellani J, Williams J, et al. Epidemiology of U.S. Army Cold Weather Injuries, 1980-1999. Aviation, Space, and Environmental Medicine. 2003; 74(5):564-570
- Hashmi M, Rashid M, Haleem A, et al. Frostbite: epidemiology at high altitude in the Karakoram mountains. Ann R Coll Surg Engl. 1998 Mar;80(2):91-5
- Martin D, Ince M, Goedhart P, et al. Abnormal blood flow in the sublingual microcirculation at high altitude. Eur J Appl Physiol (2009) 106:473–478
- McMahon A, Howe A. Cold Weather Issues in Sideline and Event Management. Current Sports Medicine Reports. 2012; 11(3):135-141
- Wrenn K. Immersion Foot: A Problem of the Homeless in the 1990s. Arch Intern Med. 1991;151:785-788
- Roche-Nagle G, Murphy D, Collins A, et al. Frostbite: management options. European Journal of Emergency Medicine. 2008; 15:173-175
- Bruen K, Ballard J, Morris S, et al. Reduction of the Incidence of Amputation in Frostbite Injury with Thrombolytic Therapy. Arch Surg. 2007; 42:546-553
- Gonzaga T, Jenabzadeh K, Anderson C, et al. Use of Intra-arterial Thrombolytic Therapy for Acute Treatment of Frostbite in 62 Patients with Review of Thrombolytic Therapy in Frostbite. J Burn Care Res. 2016 Jul; 37(4): e323-e334.
- Twomey J, Peltier G, Zera R. An open-label study to evaluate the safety and efficacy of tissue plasminogen activator in treatment of severe frostbite. J Trauma. 2005;59:1350-1354.
- Murray C, Cohen J, Solish N. Treatment of focal hyperhidrosis. J Cutan Med Surg. 2007;11(2):67-77
Додаток A. Клінічне виявлення холодової травми
Додаток B. Додаткова інформація щодо застосування за незатвердженими показаннями згідно з CPG
Мета
Мета цього Додатка — надати роз’яснення політики та практики Міноборони щодо включення в Настанови CPG «незатверджених» показань для продуктів, які були схвалені Управлінням з контролю якості продуктів харчування і лікарських засобів США (FDA). Це стосується незатверджених показань при застосуванні у пацієнтів, які належать до збройних сил.
Вихідна інформація
Використання продуктів, схвалених FDA, за незатвердженими показаннями, надзвичайно поширене в медицині США і зазвичай не регулюється окремими нормативними актами. Проте, згідно з федеральним законодавством, у деяких обставинах застосування схвалених лікарських засобів за незатвердженими показаннями підлягає нормативним актам FDA, що регулюють використання «досліджуваних лікарських засобів». До цих обставин належить використання в рамках клінічних досліджень, а також, у військовому контексті, використання за незатвердженими показаннями згідно з вимогами командування. Деякі види використання за незатвердженими показаннями також можуть підлягати окремим нормативним актам.
Додаткова інформація щодо застосування за незатвердженими показаннями згідно з CPG
Включення в Настанови CPG застосувань за незатвердженими показаннями не належить до клінічних випробувань і не є вимогою командування. Більше того, таке включення не передбачає, що армійська система охорони здоров’я вимагає, щоб лікарі, які працюють в структурах Міноборони, застосовували відповідні продукти за незатвердженими показаннями або розглядали їх як «стандарт лікування». Натомість, включення в Настанови CPG застосувань за незатвердженими показаннями допомагає відповідальним медичним робітникам виконувати клінічну оцінку завдяки інформації про потенційні ризики та переваги альтернативних видів лікування. Рішення щодо клінічної оцінки належить відповідальному медичному працівнику в рамках відносин «лікар — пацієнт».
Додаткові процедури
Виважений розгляд
Відповідно до вказаної мети, при розгляді застосувань за незатвердженими показаннями в Настановах CPG окремо вказується, що такі показання не схвалені FDA. Крім того, розгляд підкріплений даними клінічних досліджень, в тому числі інформацією про обережне використання продукту та всі попередження, видані FDA.
Моніторинг забезпечення якості
Процедура Міноборони щодо застосувань за незатвердженими показаннями передбачає регулярний моніторинг забезпечення якості з реєстрацією результатів лікування та підтверджених потенційних побічних явищ. З огляду на це ще раз підкреслюється важливість ведення точних медичних записів.
Інформація для пацієнтів
Належна клінічна практика передбачає надання відповідної інформації пацієнтам. У кожних Настановах CPG, що передбачають застосування за незатвердженими показаннями, розглядається питання інформації для пацієнтів. За умови практичної доцільності, слід розглянути можливість включення додатка з інформаційним листком для пацієнтів, що видаватиметься до або після застосування продукту. Інформаційний листок має в доступній для пацієнтів формі містити такі відомості: a) це застосування не схвалене FDA; b) причини, чому медичний працівник зі структури Міноборони може прийняти рішення використати продукт з цією метою; c) потенційні ризики, пов’язані з таким застосуванням.





















