
Основні зміни
- Було включено Настанови з Допомоги пораненим в умовах бойових дій (ТССС) при гіпотермії 2021 року.
- Розширено профілактику травма-індукованої гіпотермії: включено не лише травмованих пацієнтів у стані геморагічного шоку, а й пацієнтів з опіками та черепно-мозковими травмами.
- Окреслено характеристики систем профілактики та лікування гіпотермії, які можуть бути використані на додаток до більш широко застосовуваної системи - Набору для профілактики та лікування гіпотермії (Hypothermia Prevention and Management Kit, HPMK) і термоковдри Heat Reflective Shell (HRS).
- Додано варіант: при неможливості зняти мокрий одяг, огорнути пораненого водонепроникною оболонкою/чохлом поверх мокрого одягу.
- Рекомендовано якнайшвидше замінити HPMK на термоізоляційну систему, оскільки HPMK не має термоізоляційних властивостей і тому підходить лише для короткочасної профілактики гіпотермії.
- Вказано конкретну цільову температуру для теплих ресусцитаційних розчинів/препаратів крові - 38-42 градусів за Цельсієм.
- Додано настанови з тривалої допомоги пораненим (PCC).
- Наведено польові секрети майстерності та корисні поради.
Вступ
Гіпотермія, коагулопатія та ацидоз - це патофізіологічні порушення, що складають "тріаду смерті" у травмованих пацієнтів 1-4. Тут ми використовуємо термін "травма-індукована гіпотермія" (ТІГ), оскільки він більш конкретно стосується бойової травми, включаючи геморагічний шок, черепно-мозкову травму та опіки - все це призводить до значного підвищення ризику смертності і є окремою, більш тяжкою категорією, ніж нетравматична гіпотермія, або гіпотермія внаслідок умов навколишнього середовища.
ТІГ є розповсюдженою проблемою, незалежно від умов середовища, оскільки цей стан може виникнути навіть у теплому кліматі (подібний досвід був на Близькому Сході 5).
Настанови з клінічної практики «Гіпотермія», вперше опубліковані у 2006 році, були одними з перших настанов JTS. До цього відсоток поранених, які потрапляли на перший етап надання допомоги з гіпотермією (температура <36,1°C), становив аж 15,42% (2004 рік). Цей показник спочатку знизився більш, ніж наполовину - до 7,26%. І хоча він знову поступово збільшувався, слід зазначити про відсутність на той час даних про температурні показники в Реєстрі травм Міністерства оборони (DoDTR), яка сягнула 42%, коли в 2003 році спостерігалася велика кількість постраждалих.
Рівень відсутності даних значно знизився, коли було опубліковано настанови з гіпотермії, але все ще залишався в діапазоні 10-20%. Незрозуміло, чи була реальна захворюваність вищою до 2006 року, але це потенційно свідчить про ефект Хоторна та ефективність відстеження інформації для інформування клінічної практики. Малюнок 1 показує динаміку гіпотермії серед американських військових пацієнтів по роках у будь-якому військово-медичному закладі (ВМЗ).
Метою даних настанов є надання рекомендацій щодо профілактики та лікування ТІГ у поранених бійців на всіх етапах надання медичної допомоги.

Сучасні дослідження свідчать, що близько однієї-двох третин травмованих пацієнтів перебувають у стані гіпотермії при госпіталізації до відділення екстреної допомоги. Смертність пацієнтів з гіпотермією приблизно вдвічі вища, ніж у пацієнтів з подібними травмами та нормальною температурою тіла 7-10. В іншому великому дослідженні травмованих пацієнтів, які потребували масивної трансфузії, гіпотермія (< 36°С) на момент прибуття в лікарню була незалежним предиктором смертності і асоціювалася з підвищеною потребою в препаратах крові 11-13.
Крім того, дослідження цивільної травми показали, що >80% пацієнтів, які не вижили, прибули до лікарні в стані гіпотермії із внутрішньою температурою тіла <34°C 12. І при цивільних, і при бойових травмах була продемонстрована 100% смертність при досягненні внутрішньої температури тіла нижче 32°C 14,15. Коли температура тіла гіпотермічного пацієнта опускається нижче терморегуляторного порога тремтіння (близько 30 градусів за Цельсієм), утворення тепла шляхом тремтіння припиняється. Таким чином, ці пацієнти втрачають здатність генерувати тепло і продовжують охолоджуватися, якщо їх активно не зігрівати зовнішніми джерелами. 16
Ситуація може ще більше погіршитися через фармакологічне лікування седативними препаратами та міорелаксантами. 17,18
Інновації та покращені дослідження на основі результатів за останні два десятиліття підвищили виживаність завдяки боротьбі з коагулопатією та ацидозом 1,5,19-22. Раннє розпізнавання та лікування гіпотермії є таким же важливим моментом. Цей процес починається на місці отримання поранення і має бути реалізований для всіх поранених бійців, особливо пацієнтів з високим ризиком виникнення шоку. Оскільки зігрівання пораненого вимагає значних зусиль і ресурсів, заходи для запобігання гіпотермії слід розпочинати якомога раніше, використовуючи термоізоляційні ковдри та підігріті інфузійні розчини. 5,23,24 Можливості і ресурси на кожному з етапів медичної допомоги є різними, що буде обговорено нижче.
Малюнок 1. Частота виникнення гіпотермії у поранених американських бійців (зони CENTCOM/AFRICOM) згідно з даними DoDTR з 2001 по 2022 рік.
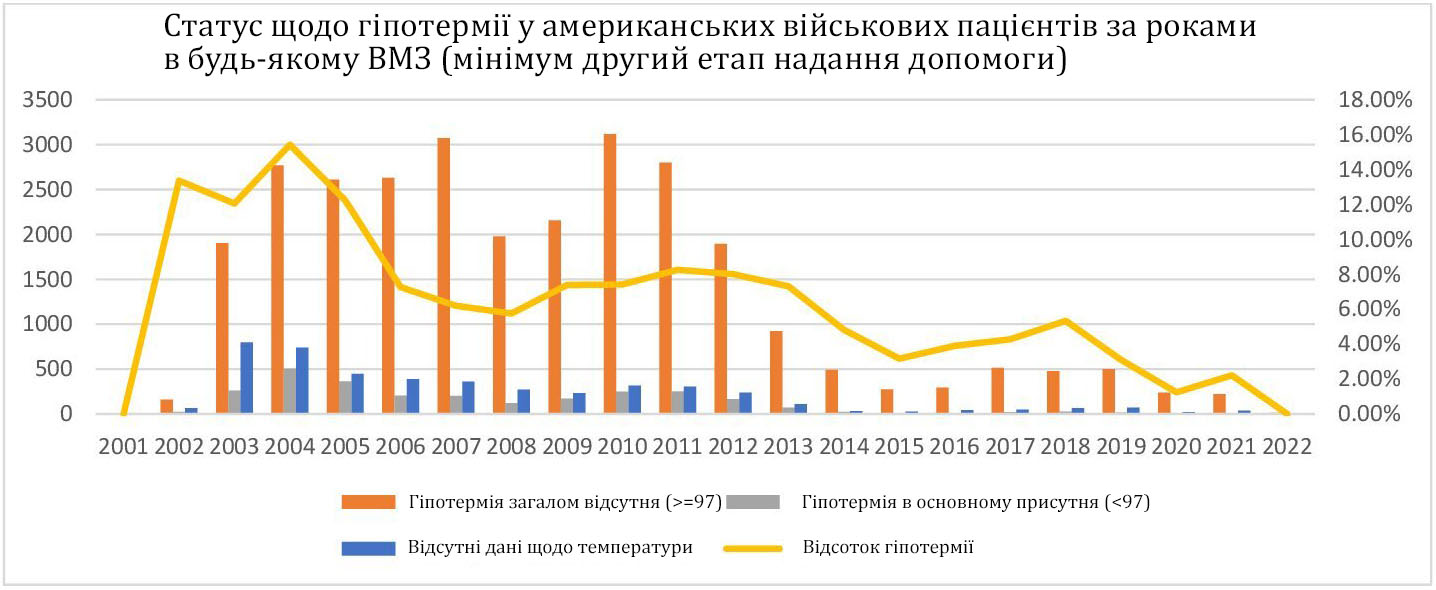
Найвищий відсоток гіпотермії спостерігався у 2004 році. Перші Настанови щодо гіпотермії були опубліковані у 2006 році.
З часом кількість випадків відсутності записів про температуру в документах зменшилася, і, починаючи з 2014 року, відсоток поранених бійців з гіпотермією становив менше 5%.
Лікування
Догоспітальний етап - TCCC
- Вживайте ранніх активних заходів, щоб запобігти подальшій втраті тепла тіла і забезпечуйте зовнішнє тепло, коли це тільки можливо, для травмованих та для поранених з тяжкими опіками.
- Мінімізуйте контакт постраждалого з холодною землею, а також вплив на нього вітру та температури повітря. Покладіть ізоляційний матеріал між пораненим і будь-якою холодною поверхнею якомога швидше. Залиште захисне спорядження на пораненому або біля нього, якщо це можливо.
- Замініть мокрий одяг сухим одягом або іншим теплоізоляційним матеріалом (наприклад, спальним мішком), якщо це можливо, і захистіть від подальшої втрати тепла. Якщо немає можливості замінити сухий одяг, загорніть пораненого у водонепроникну оболонку/чохол. Залишайте водонепроникний шар на пораненому, доки не буде досягнуто теплого середовища.
- Покладіть самонагрівну термохімічну ковдру на передню частину тулуба потерпілого та загорніть під руки (у пахвові западини). Щоб запобігти опікам, не розміщуйте активне джерело тепла безпосередньо на шкірі та не загортайте навколо тулуба повністю. Уникайте розміщення джерел тепла в зонах високого тиску (наприклад, під спиною лежачого пацієнта). Регулярно перевіряйте шкіру під цими ділянками на наявність опіків. 25,26,27 Нижче наведено інформацію щодо протигіпотермічних обгортань.
- Загорніть пораненого у зовнішній водонепроникний чохол. Якнайшвидше замініть первинну систему захисту від гіпотермії на таку, що має кращі термоізоляційні властивості, використовуючи спальний мішок з капюшоном або інші доступні варіанти (наприклад, вовняні ковдри), які слід розмістити всередині зовнішнього водонепроникного чохла. HPMK не має термоізоляційних властивостей і тому підходить лише для короткочасної профілактики гіпотермії, особливо в холодному кліматі.
- Для переходу від систем захисту від гіпотермії без термоізоляційних властивостей до систем з термоізоляційними властивостями необхідно попередньо підготувати таку систему, додавши до неї джерело зовнішнього активного зігрівання; за кожної можливості покращуйте існуючу систему захисту.
- Використовуйте пристрій для підігріву рідин (із живленням від акумулятора) для внутрішньовенного введення інфузійних розчинів відповідно до чинних рекомендацій TCCC, зі швидкістю потоку до 150 мл/хв та температурою на виході 38°C. (Див. Додаток А).
- Захистіть пораненого від впливу вітру та опадів на будь-якому евакуаційному засобі.
- Розпізнавання шоку та застосування методів запобігання втраті тепла, як зазначено вище, залишається пріоритетним завданням. Зігрівання гіпотермічних пацієнтів можна досягти пасивно (використовуючи теплоутворення пацієнта внаслідок тремтіння/метаболізму) та активно (застосовуючи зовнішнє джерело тепла). Якщо є можливість, активне зігрівання слід розпочинати разом із пасивними методами.
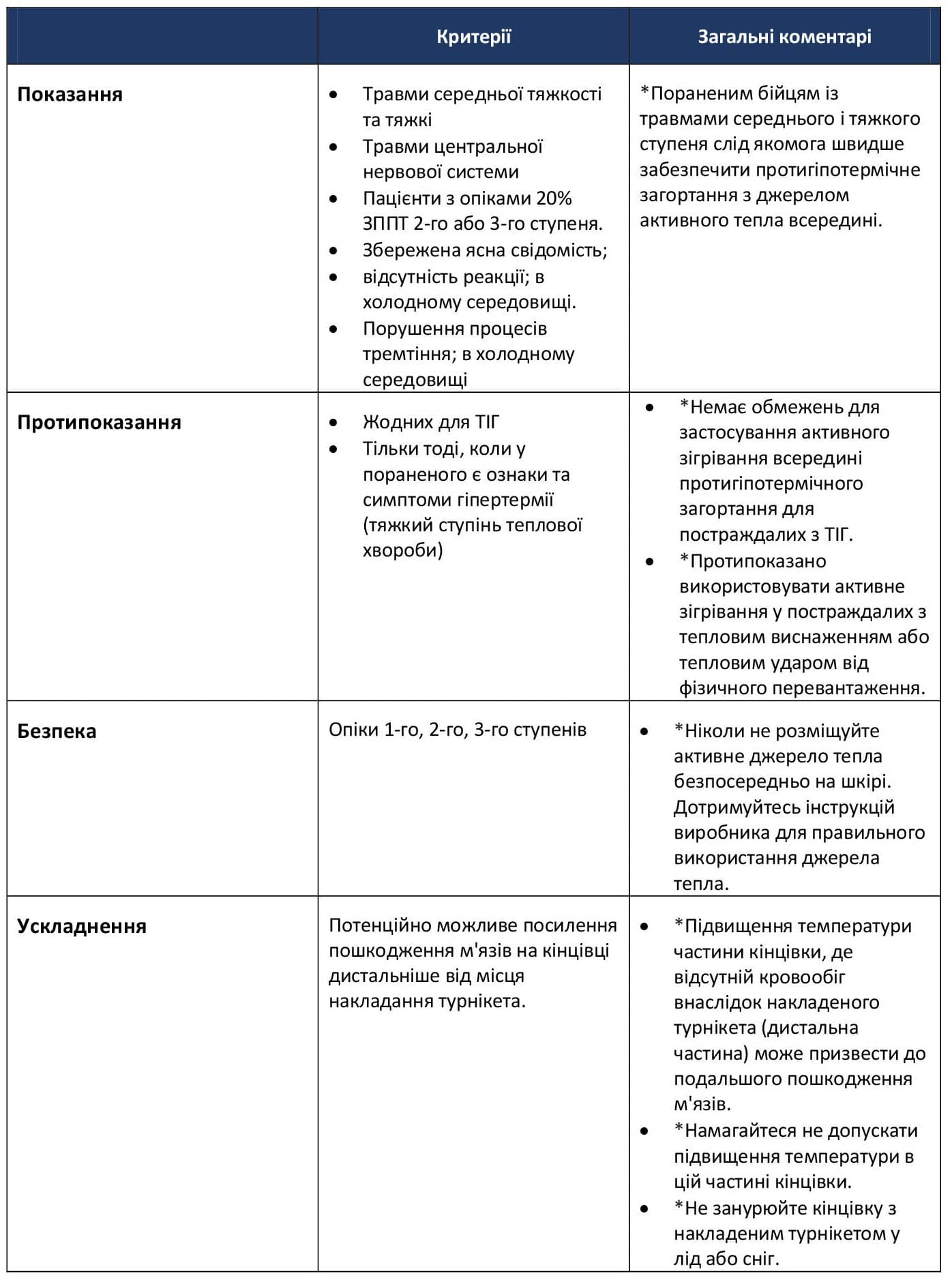
- Активне зігрівання: не має протипоказань, окрім того, що не слід застосовувати в постраждалих від теплового удару або тих, хто не має ризику переохолодження. 28,29 Показання, протипоказання та інші особливості активного зігрівання представленні нижче на Малюнку 2.
- Що стосується кінцівок/травм і турнікетів, тривають дослідження щодо розташування кінцівок з турнікетами.30 Першочерговим завданням при ТІГ є запобігання додатковому внутрішньому охолодженню організму для пом'якшення наслідків шоку, гіпотермії, коагулопатії та ацидозу. Медичні працівники можуть розглянути можливість залишити кінцівку з турнікетом поза термоізоляційною оболонкою, щоб контролювати повторну кровотечу. Ми не рекомендуємо такий метод як стандарт, оскільки пріоритетом мають бути заходи з профілактики ТІГ, спрямовані на збереження життя.
- Використовуйте термоізоляційну оболонку разом з активним джерелом тепла для всіх потенційно гіпотермічних пацієнтів з травмою. Системи, які сприяють кращій термоізоляції та мають більше активних джерел тепла, є ефективнішими для лікування/профілактики гіпотермії, але мають певні обмеження щодо портативності при застосуванні в польових умовах. 5,24 Однією з найбільш широко використовуваних систем завдяки портативності, вартості та ефективності є HPMK, яка містить самонагрівну термохімічну ковдру (типу Ready-Heat Blanket, RHB) - активне джерело тепла і термоковдру (типу Heat Reflective Shell, HRS) - по суті, водонепроникну оболонку (попередня версія - ковдра Blizzard blanket).
- Інші варіанти включають самостійно зібрані або комерційні комплекти для запобігання переохолодженню; рекомендовані характеристики таких наборів для профілактики/лікування гіпотермії наведені нижче. Перелік активних та пасивних методів зовнішнього зігрівання для використання в польових умовах наведено в Таблиці 2, Додаток А.
- Існує ще концепція обгортання по типу буріто з 5 шарами, як описано в Bennet et al.
- Активне джерело тепла прикладається до тулуба в наступному порядку: пахвові западини, грудна клітка, спина. Це зони з найбільшим потенціалом теплопередачі. 24,25,31 Джерело тепла не повинно знаходитися в прямому контакті зі шкірою пацієнта.
- Внутрішній водонепроникний шар (поліетиленова плівка або фольговані листи)
- Спальний мішок з капюшоном або інша термоізоляція (вовняні ковдри)
- На закінчення додайте зовнішній водонепроникний шар, обгорнувши його навколо всіх інших шарів, щоб запобігти втраті тепла, потраплянню води та продуванню вітром. 25
- Використовуйте термоізолюючу підкладку, якщо поранений лежить на землі.
Малюнок 2. Імпровізоване загортання з внутрішньою водонепроникною оболонкою

Малюнок 3. HPMK з імпровізованою термоізоляцією (вовняна ковдра)

Таблиця 1. Показання, протипоказання та інші міркування щодо активного зігрівання. 5
~ 2-4 години - TCCC, ERC, PCC
- Продовжуйте та/або розпочніть заходи з профілактики/лікування гіпотермії, описані вище.
- Покращіть/замініть первинну систему захисту від гіпотермії на таку, що має кращі термоізоляційні властивості, використовуючи спальний мішок з капюшоном або інші доступні варіанти (наприклад, вовняні ковдри), які слід розмістити всередині зовнішнього водонепроникного чохла. Найкраще: імпровізоване протигіпотермічне загортання з високоякісною термоізоляцією за допомогою спального мішка для низьких температур у поєднанні з джерелом тепла, внутрішньою водонепроникною оболонкою та зовнішнім водонепроникним чохлом.
- Продовжуйте використовувати акумуляторний пристрій для підігріву рідин для переливання крові зі швидкістю до 150 мл/хв з температурою на виході 38°C (Таблиця 2).
- Перейдіть на безперервний моніторинг температури.
- Мінімум: Вимірювання температури з оцінкою життєво важливих показників за графіком.
- Краще: Безперервний точковий моніторинг температури на лобі.
- Найкраще: Безперервний моніторинг внутрішньої температури тіла.
- Під час використання самонагрівної ковдри типу Ready-Heat Blanket з набору HPMK виконуйте часті перевірки шкіри для виявлення контактних опіків.
~>6 годин - ERC, PCC
Продовжуйте та/або розпочніть заходи фаз Рюкзак/Авто*, як описано вище. Замініть самонагрівну ковдру, якщо ви використовуєте її >10 годин.
*Стосується місця надання допомоги та кількості спорядження. Рюкзак та Авто - це етапи надання допомоги за моделлю Рюкзак/Авто/Будинок/Літак (Ruck/Truck/House/Plane), яка використовується у PCC (Тривала допомога пораненим) - Ред.
Пріоритети на етапах 2 і 3
- Після прибуття пацієнта до закладу 2/3 етапу (медичний пункт батальйону/медична рота бригади, мобільний госпіталь) необхідно докласти всіх зусиль для запобігання гіпотермії; це повинно бути пріоритетом протягом ресусцитаційних заходів та оперативних процедур. Необхідно контролювати температуру повітря в приміщенні для підтримки теплого середовища.
- Мокрий одяг і ковдри слід негайно зняти; застосувати зігріваючий пристрій, якщо цього не було зроблено до прибуття або якщо пристрій був пошкоджений під час транспортування.
- Рекомендовано використовувати підігріту кров і ковдри, якщо вони доступні, а також пристрої з форсованою подачею теплого повітря (типу термоковдри Bair Hugger).
- Бажано проводити безперервний моніторинг температури; також слід записати показники температури під час госпіталізації до закладу та при виписці. Термочутливий катетер Фолея є дієвим варіантом для моніторингу температури, а також відповіді на проведені ресусцитаційні заходи.
- Якщо поверхнева температура (в ротовій порожнині, під рукою або в ділянці барабанної перетинки) виходить за межі очікуваного діапазону (<36,1°C або >37,7°C), слід виміряти внутрішню температуру (ректально або у стравоході) для досягнення найкращої точності.
Допомога під час транспортування (ERC)
ПРИМІТКА: Підготовка пацієнта до транспортування з фіксацією усіх засобів лікування ТІГ є одним із ключових умінь, яке слід ретельно продумати та відпрацювати перед виконанням бойового завдання. Пацієнта, загорнутого в багато шарів з метою профілактики/лікування гіпотермії, складно оцінити та обстежити.
Медичні працівники повинні це усвідомлювати і мати план моніторингу стану таких пацієнтів, а також опис усіх попередніх медичних втручань.
- Переконайтеся, що засоби боротьби з гіпотермією, які були застосовані в польових умовах, знаходяться там, де слід, не змістилися чи не загорнулися під час переміщення пораненого. Переконайтеся, що захист від гіпотермії закриває спину і захищає пораненого від вітру, що дме над або під ним, особливо в умовах знаходження біля вертольота.
- З метою пасивного обігріву салону слід використовувати системи контролю навколишнього середовища (Environmental Control Systems, ECS) автомобіля або літака. ECS можуть бути ненадійними, особливо якщо йдеться про вертоліт, де потужність є обмеженою. При попередньому плануванні ECS можна використовувати для створення теплого середовища до або після прийому постраждалого, щоб запобігти різкому зниженню температури.
- Для встановлення та відстеження динаміки відігрівання пораненого слід проводити безперервний моніторинг температури.
- При переміщенні пацієнтів у морському середовищі слід використовувати подвійні зовнішні водонепроникні чохли для захисту від вітру та морських бризок.
Польові секрети майстерності та приклади вирішення проблем
Моніторинг покращення ефективності (ПЕ)
Досліджувана група
Усі травмовані пацієнти, які відповідають критеріям включення DoDTR з ISS>1.
Мета (очікувані результати)
- Температура та спосіб вимірювання повинні бути задокументовані у всіх пацієнтів при госпіталізації та виписці.
- У всіх пацієнтів з температурою <35,5°C та >37,7°C повинна бути виміряна внутрішня температура.
- Заходи зігрівання та підтримання внутрішньої температури тіла >35,5°C повинні бути розпочаті у всіх пацієнтів.
Показники результативності/ дотримання рекомендацій
- Температура та спосіб вимірювання записані у всіх пацієнтів при госпіталізації та виписці.
- Внутрішня температура тіла виміряна у всіх пацієнтів з температурою <35,5°C та >37,7°С.
- Заходи зігрівання та підтримання внутрішньої температури тіла >35,5°C розпочаті всім пацієнтам.
Джерела даних
- Медична картка пацієнта
- Реєстр травм Міністерства оборони США (DoDTR)
Системна звітність та її частота
- Згідно з даними настановами, вказане вище становить мінімальні критерії моніторингу ПЕ. Системна звітність проводитиметься щороку; додатковий моніторинг ПЕ та системну звітність можна проводити залежно від потреб.
- Системний огляд та аналіз даних виконуватиме керівник JTS та відділ ПЕ JTS.
- Для отримання додаткової інформації щодо записів пишіть на електронну адресу: dha.jbsa.healthcare-ops.list.jts-pips@health.mil.
Обов'язки
Керівник травматологічної бригади несе відповідальність за ознайомлення, належне дотримання та моніторинг ПЕ на регіональному рівні CPG. Керівник команди з надання допомоги при травмах відповідає за ознайомлення з даними Настановами з клінічної практики, належне дотримання вказаних у ній вимог та моніторинг ПЕ на місцевому рівні.
-
- Eastridge BJ, Mabry RL, Seguin P, et al. Death on the battlefield (2001-2011): Implications for the future of combat casualty care. J Trauma Acute Care Surg. 2012;73(6 SUPPL. 5):431-437.
- Gerhardt RT, Strandenes G, Cap AP, et al. Remote damage control resuscitation and the Solstrand Conference: Defining the need, the language, and a way forward. Transfusion. 2013;53(SUPPL. 1):9S-16S.
- Mikhail J. The trauma triad of death: hypothermia, acidosis, and coagulopathy. AACN Clin Issues. 1999;10(1):85-94.
- Moffatt SE. Hypothermia in trauma. Emerg Med J. 2013;30(12):989-996. doi:10.1136/emermed-2012-201883
- Bennett BL, Giesbrect G, Zafren K, et al. Management of hypothermia in tactical combat casualty care: TCCC guideline proposed change 20-01 (June 2020). J Spec Oper Med. 2020;20(3):21-35.
- Gentilello LM. Advances in the management of hypothermia. Surg Clin North Am. 1995;75:243-256.
- Balvers K, Van Der Horst M, Graumans M, et al. Hypothermia as a predictor for mortality in trauma patients at admittance to the intensive care unit. J Emergencies, Trauma Shock. 2016;9(3):97-102.
- Joint Trauma System Clinical Practice Guidelines. Hypothermia prevention, monitoring, and management. 2012;(September):1-11.
- Simmons JW, Powell MF. Acute traumatic coagulopathy: Pathophysiology and resuscitation. Br J Anaesth. 2016;117:iii31-iii43.
- Wang HE, Callaway CW, Peitzman AB, Tisherman SA. Admission hypothermia and outcome after major trauma. Crit Care Med. 2005;33(6):1296-1301.
- Lester ELW, Fox EE, Holcomb JB, et al. The impact of hypothermia on outcomes in massively transfused patients. J Trauma Acute Care Surg. 2019;86(3):458-463.
- Fisher AD, April MD, Schauer SG. An analysis of the incidence of hypothermia in casualties presenting to emergency departments in Iraq and Afghanistan. Am J Emerg Med. 2019;38(11):2343-2346.
- Beilman GJ, Blondet JJ, Nelson TR, et al. Early hypothermia in severely injured trauma patients is a significant risk factor for multiple organ dysfunction syndrome but not mortality. Ann Surg. 2009;249(5):845-850.
- Gentilello LM, Jurkovich GJ, Stark MS, Hassantash SA, O’Keefe GE. Is hypothermia in the victim of major trauma protective or harmful? A randomized, prospective study. Ann Surg. 1997;226(4):439-449.
- Holcomb JB. The 2004 Fitts Lecture: Current perspective on combat casualty care. In: Journal of Trauma -Injury, Infection and Critical Care. Vol 59. ; 2005:990-1002.
- Brown DJA, Brugger H, Boyd J, Paal P. Accidental Hypothermia. N Engl J Med. 2012;367(20):1930-1938. doi:10.1056/NEJMra1114208
- Lopez MB. Postanaesthetic shivering - from pathophysiology to prevention. Rom J Anaesth Intensive Care. 2018;25(1):73-81.
- Kurdi M, Theerth K, Deva R. Ketamine: Current applications in anesthesia, pain, and critical care. Anesth Essays Res. 2014;8(3):283.
- Shackelford SA, Del Junco DJ, Powell-Dunford N, et al. Association of prehospital blood product transfusion during medical evacuation of combat casualties in Afghanistan with acute and 30-day survival. JAMA - J Am Med Assoc. 2017;318(16):1581-1591.
- Blackbourne LH, Baer DG, Eastridge BJ, et al. Military medical revolution: Prehospital combat casualty care. J Trauma Acute Care Surg. 2012;73(6 SUPPL. 5):372-377.
- Kragh JF, Dubick MA, Aden JK, et al. U.S. military use of tourniquets from 2001 to 2010. Prehospital Emerg Care. 2015;19(2):184-190.
- Dickey NW. Combat Trauma Lessons Learned from Military Operations of 2001-2013. Def Heal Agency/Defense Heal Board Falls Church United States. 2015:82.
- Nicholson B, Neskey J, Stanfield R, et al. Integrating prolonged field care into rough terrain and mountain warfare training: the mountain critical care course. J Spec Oper Med. 2019;19(1):66-69.
- Haverkamp FJC, Giesbrecht GG, Tan ECTH. The prehospital management of hypothermia — An up-to-date overview. Injury. 2018;49(2):149-164.
- Dow J, Giesbrecht GG, Danzl DF, et al. Wilderness Medical Society Clinical Practice Guidelines for the Out-of-Hospital Evaluation and Treatment of Accidental Hypothermia: 2019 Update. Wilderness Environ Med. 2019;30(4):S47-S69.
- Allen PB, Salyer SW, Dubick MA, Holcomb JB, Blackbourne LH. Preventing hypothermia: Comparison of current devices used by the US Army in an in vitro warmed fluid model. J Trauma - Inj Infect Crit Care. 2010;69(SUPPL. 1):S154-S161.
- Giesbrecht GG, Walpoth BH. Risk of Burns During Active External Rewarming for Accidental Hypothermia. Wilderness Environ Med. 2019;30(4):431-436.
- Knapik JJ, Epstein Y. Exertional Heat Stroke: Pathophysiology, Epidemiology, Diagnosis, Treatment, and Prevention. J Spec Oper Med. 2019;19(2):108-116.
- Lipman GS, Gaudio FG, Eifling KP, Ellis MA, Otten EM, Grissom CK. Wilderness Medical Society Clinical Practice Guidelines for the Prevention and Treatment of Heat Illness: 2019 Update. Wilderness Environ Med. 2019;30(4):S33-S46.
- Shackelford SA, Butler FK Jr, Kragh JF Jr, et al. Optimizing the use of limb tourniquets in tactical combat casualty care: TCCC Guidelines Change 14-02. J Spec Oper Med. 2015;15(1):17-31.
- Ducharme MB, Tikuisis P. Role of blood as heat source or sink in human limbs during local cooling and heating. J Appl Physiol. 1994;76(5):2084-2094
Додаток А - Перелік обладнання
Розділ 1: зігрівання пацієнта 1,2
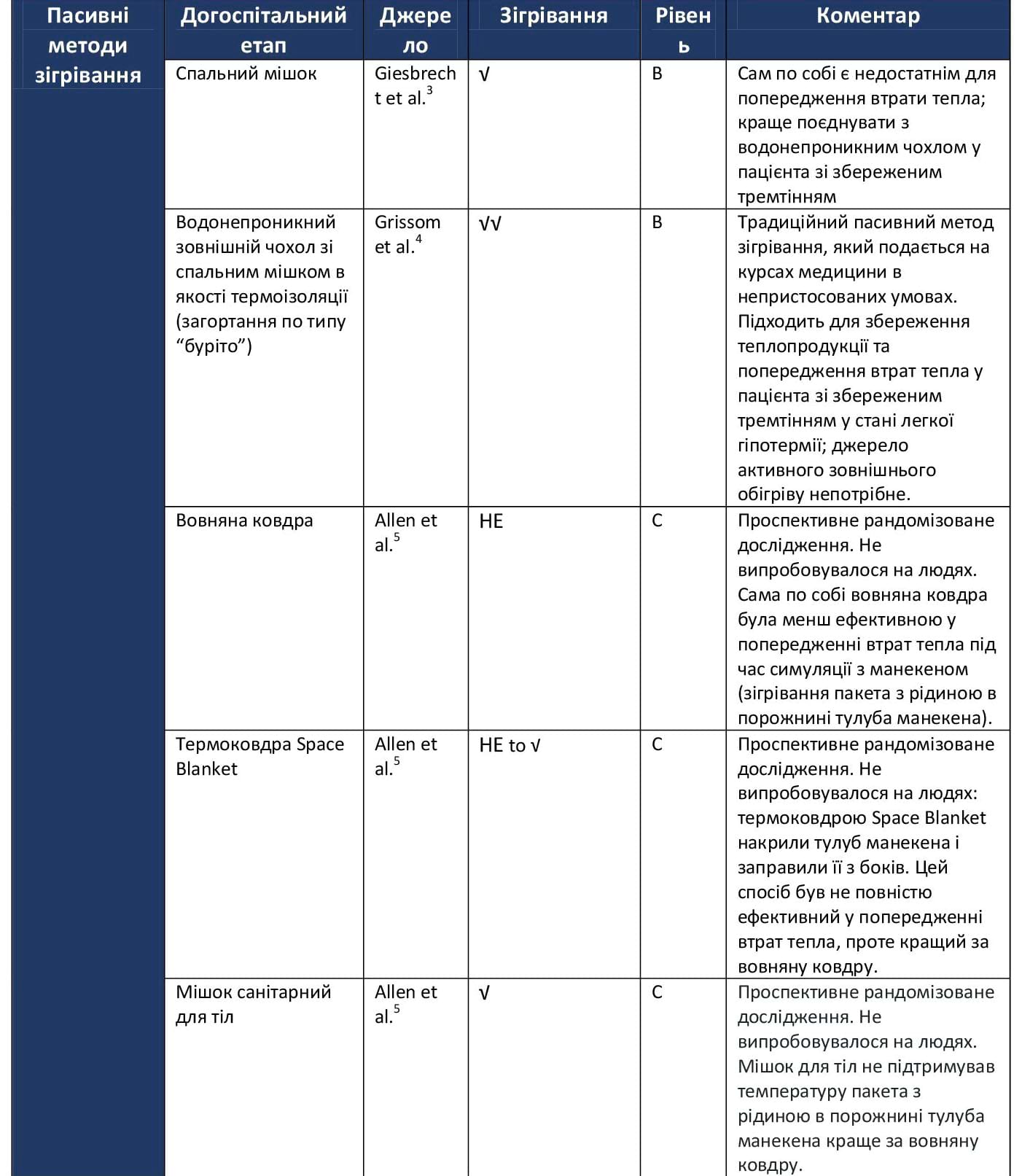
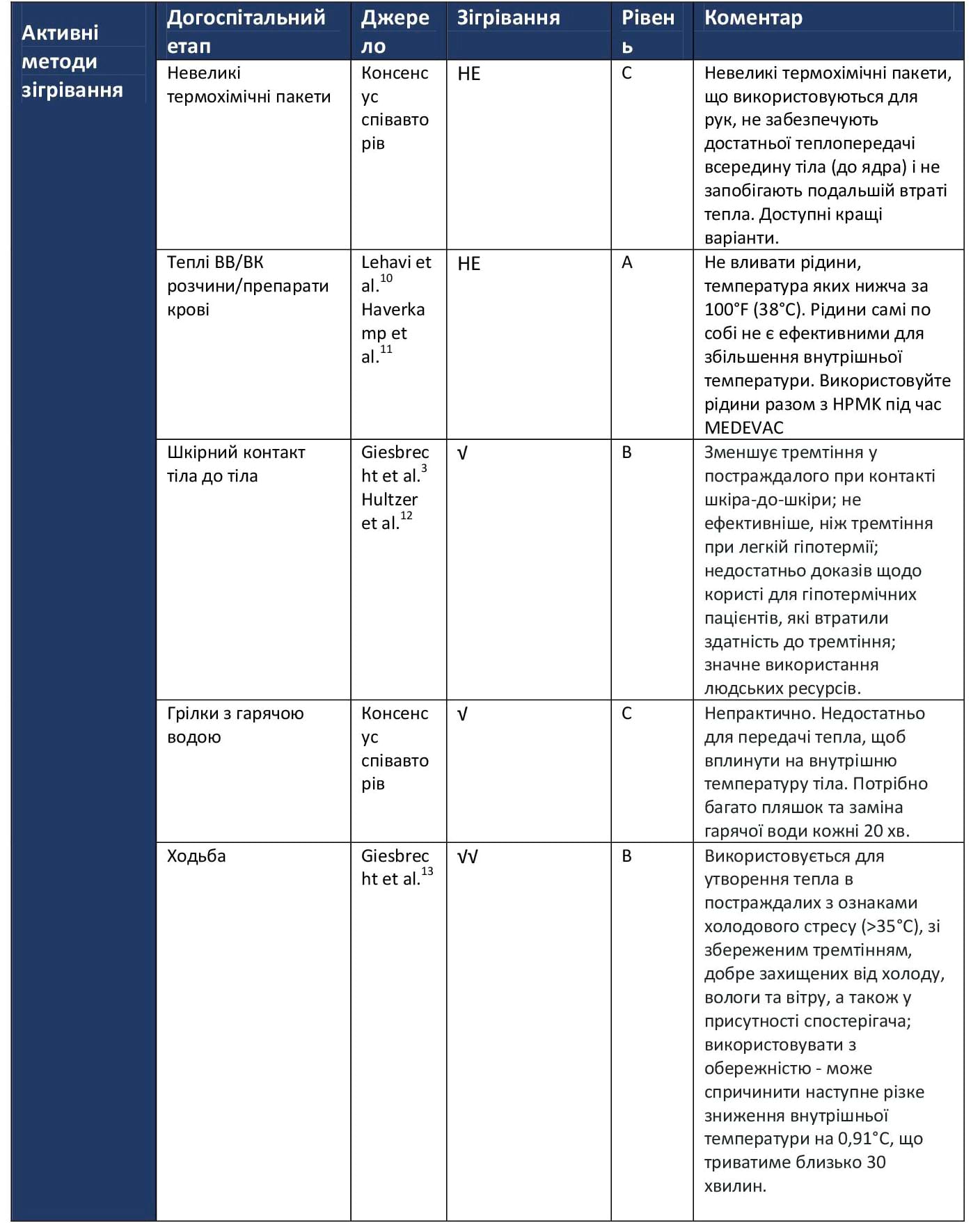
Таблиця 1. Пасивні методи зігрівання
Рівень А: Докази на основі численних рандомізованих досліджень або мета-аналізів.
Рівень В: Докази на основі одного рандомізованого дослідження або нерандомізованих досліджень.
Рівень С: Експертна думка, тематичні дослідження або стандарти надання медичної допомоги.
- НЕ = неефективний;
- √ = слабка ефективність;
- √√ = помірна ефективність;
- √√√ = висока ефективність.
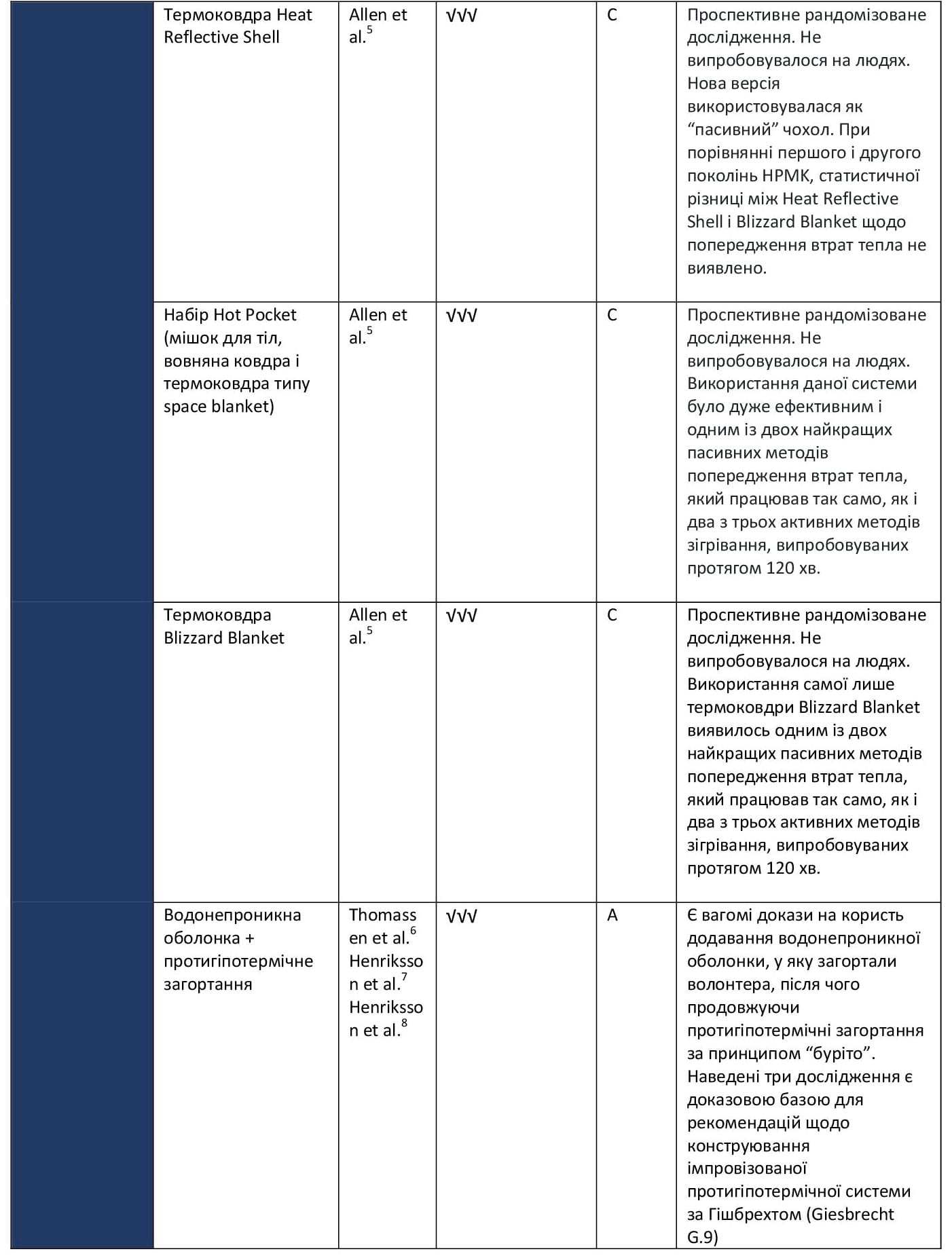
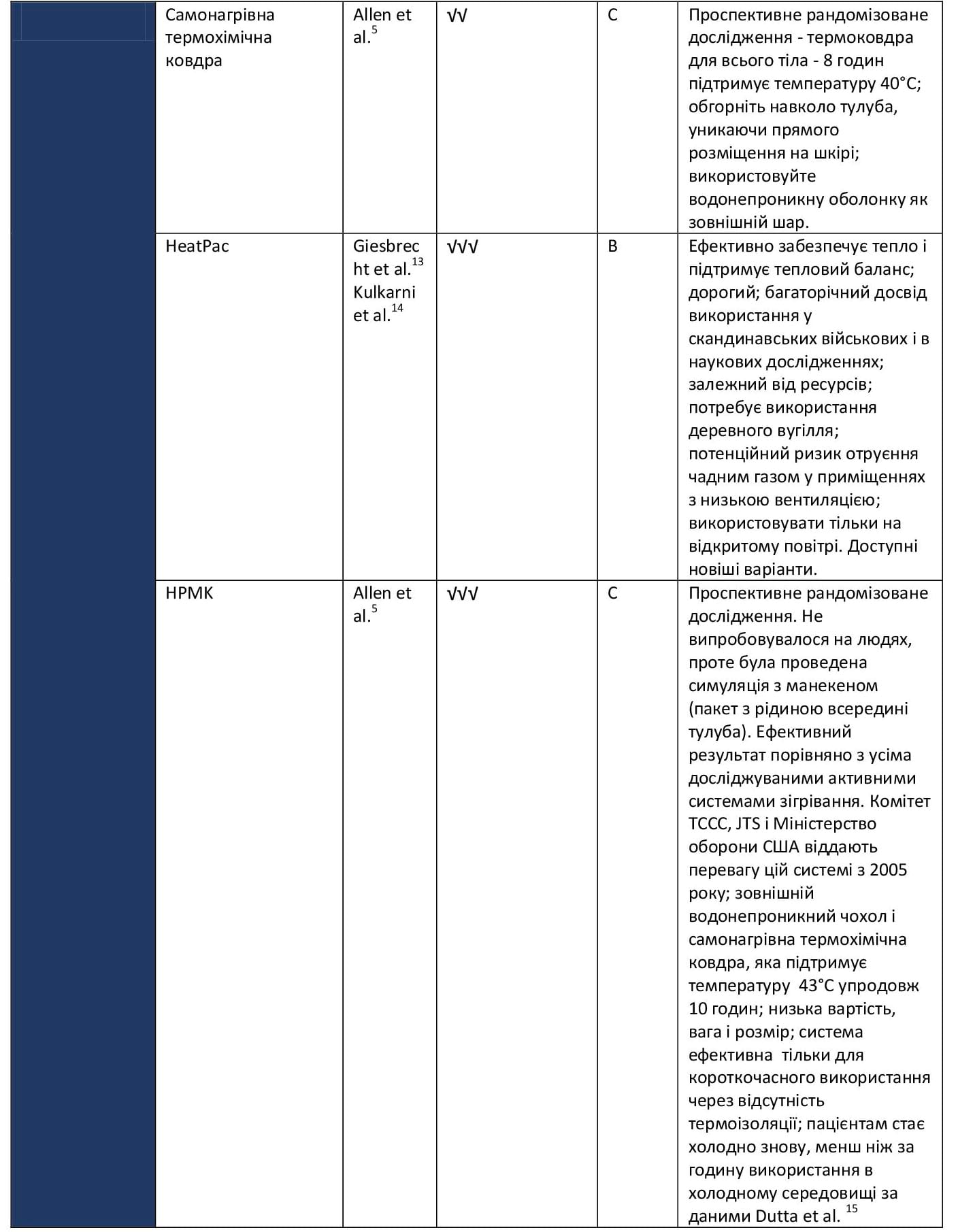
Таблиця 2. Активні методи зігрівання
Рівень А: Докази на основі численних рандомізованих досліджень або мета-аналізів.
Рівень В: Докази на основі одного рандомізованого дослідження або нерандомізованих досліджень.
Рівень С: Експертна думка, тематичні дослідження або стандарти надання медичної допомоги.
- НЕ = неефективний;
- √ = слабка ефективність;
- √√ = помірна ефективність;
- √√√ = висока ефективність
Інші пристрої для зігрівання пацієнтів
УВАГА: Пристрої A-B не можна підкладати під спину пацієнта або класти безпосередньо на шкіру. Це може збільшити ймовірність термічних опіків або вивести пристрій з ладу.
Сітчаста грілка HAWK
- https://combatmedical.com/product/hawk-warming-grid/
- Активується повітрям і регулюється за температурою. Для оптимальної ефективності можна закривати/відкривати окремі комірки.
- При температурі нижче -18°C потрібен додатковий час (+15 хвилин) для досягнення робочої температури.
- 4-32 години роботи
Панельна самонагрівна термохімічна ковдра Ready-Heat
- https://www.ready-heat.com/products/military/
- Активується повітрям, НЕ регулюється за температурою
- При температурі нижче -18°C потрібен додатковий час (+30 хвилин) для досягнення робочої температури.
- Перестає працювати при контакті з рідиною, тому перед застосуванням необхідно переконатися, що пацієнт сухий, і тримати ковдру подалі від потенційних джерел рідини.
- 8-10 годин роботи
Набір для боротьби з гіпотермією Geratherm Mini Rescue II Hypothermia Kit
- www.rgmd.com
- Наразі включений до комплекту SOCOM Tribalco T-5 CASEVAC Kit
Термоковдра Chill Buster Blanket
Спальні мішки Wiggy’s або пухові спальні мішки
Розділ 2: Зігрівання рідин 5
Бажані властивості пристроїв для підігріву ресусцитаційних рідин
- Портативний
- Легкий (до 1 кг)
- Невеликі розміри (висота, ширина, довжина)
- Підвищеної міцності для використання в польових умовах
- Швидкий запуск <30 сек
- Водонепроникний
- Малошумний, з підсвіткою
- Живлення від акумулятора з тривалим терміном служби та легкою заміною
- Заряду батареї повинно вистачити на переливання 4 одиниць цільної крові зі швидкістю 100-150 мл/хв
- Швидка перезарядка батареї (<100 хв)
- Зарядний пристрій для двох-трьох батарей
- Різні довжини магістралей для ВВ інфузій
- Схвалений для польотів
- Функціонує в середовищах з підвищеним/зниженим атмосферним тиском
- Умови експлуатації на полі бою: температура від -10°C до +45°C та вологість 5-95% (відносної вологості).
- Температура розчинів та препаратів крові на виході - принаймні 38°C при швидкості від 100 до 150 мл/хв (початкова температура 4°C)
- Багаторазовий нагрівальний пристрій
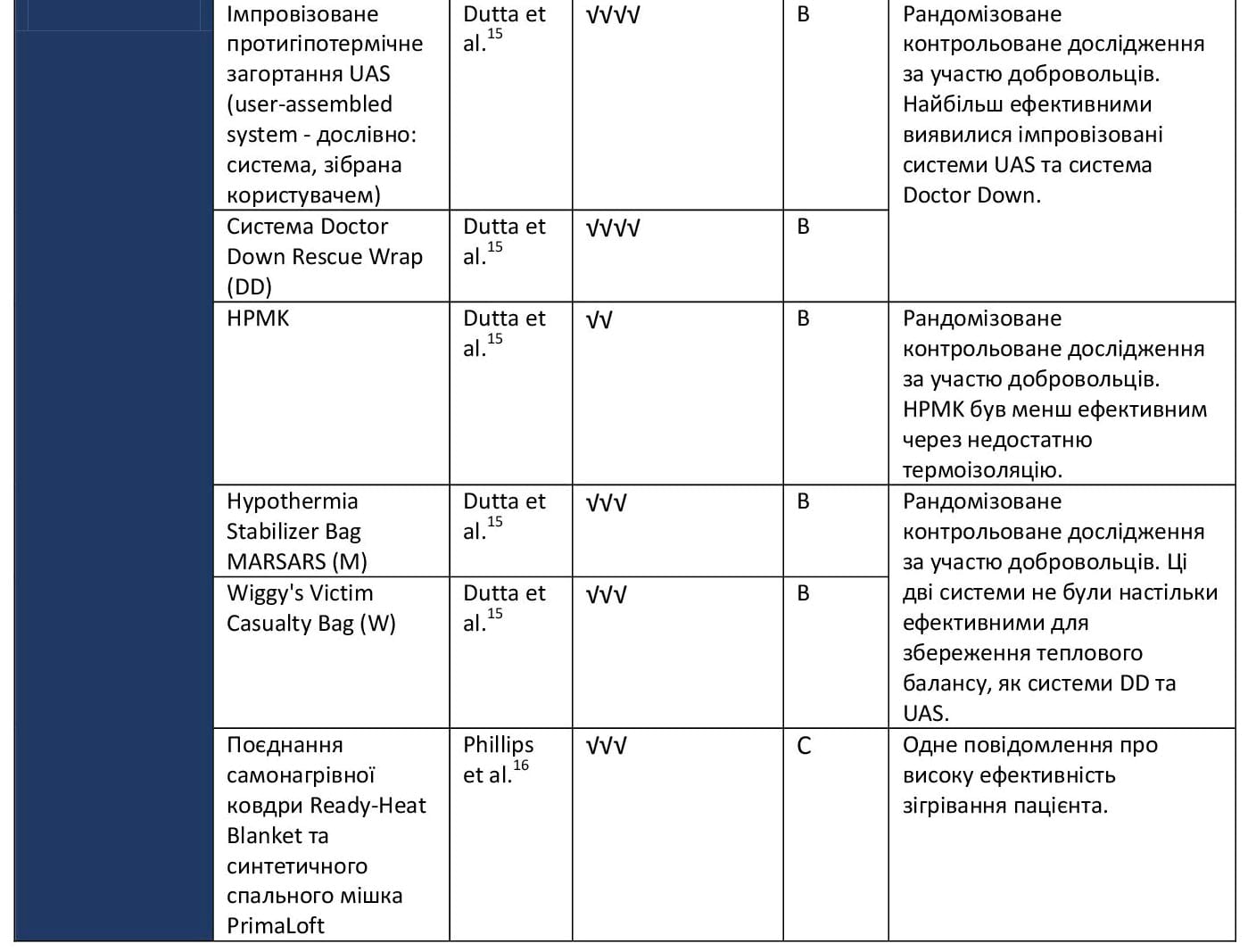
Перелік засобів для зігрівання, доступних на ринку.
Рівень А: Докази на основі численних рандомізованих досліджень або мета-аналізів.
Рівень В: Докази на основі одного рандомізованого дослідження або нерандомізованих досліджень.
Рівень С: Експертна думка, тематичні дослідження або стандарти надання медичної допомоги.
Скорочення:
- √ = слабка ефективність;
- √√ = помірна ефективність;
- √√√ = висока ефективність
Розділ 3: Моніторинг температури
Пристрої для моніторингу температури
- Температурні датчики Фолея
- Датчики для точкового вимірювання температури (на лобі)
- Безперервний монітор температури DataTherm(R)II - в кардіологічному апараті SOCOM Tribalco T-5 Cardiac Ki
- Propaq MD
- Схвалений для польотів
- Є можливість підтримки BATDOK (Battlefield Assisted Trauma Distributed Observation Kit - програмне забезпечення для одночасного бездротового моніторингу за багатьма пораненими на полі бою і наступних етапах)
- Кілька різних варіантів для моніторингу температури в реальному часі
- Philips Tempus Pro - схвалений для польотів
- Welch Allyn SureTemp - схвалений для польотів
- 3M Bair Hugger Temperature Monitoring System23 - Портативний пристрій, який все ще перебуває на стадії розробки, але може бути застосований у травмованих пацієнтів
Література
- Bennett BL, Giesbrect G, Zafren K, et al. Management of hypothermia in tactical combat casualty care: TCCC Guideline Proposed Change 20-01 (June 2020). J Spec Oper Med. 2020;20(3):21-35.
- Tricoci P, Allen JM, Kramer JM, et al. Scientific evidence underlying the ACC/AHA clinical practice guidelines. JAMA. 2009;25;301(8):831-841.
- Giesbrecht GG, Sessler DI, Mekjavic IB, et al. Treatment of mild immersion hypothermia by direct body-to body contact. J Appl Physiol. 1994;76:2373-2379.
- Grissom CK, Harmston CH, McAlpine JC, et al. Spontaneous endogenous core temperature rewarming after cooling due to snow burial. Wilderness Environ Med. 2010;21(3):229-235.
- Allen PB, Salyer SW, Dubick MA, Holcomb JB, Blackbourne LH. Preventing hypothermia: Comparison of current devices used by the Us Army in an in vitro warmed fluid model. J Trauma - Inj Infect Crit Care. 2010;69(SUPPL. 1):S154-S161.
- Thomassen O, Faerevik H, Osteras O, et al. Comparison of three different prehospital wrapping methods for preventing hypothermia – a cross over study in humans. Scand J Trauma Resusc Emerg Med. 2011;19:41.
- Henriksson O, Lundgren PJ, Kuklane K, et al. Protection against cold in prehospital care: Wet clothing removal or addition of a vapor barrier. Wilderness Environ Med. 2015;26(1):11-20.
- Henriksson O, Lundgren P, Kuklane K, et al. Protection against cold in prehospital care: evaporative heat loss reduction by wet clothing removal or the addition of a vapor barrier – a thermal manikin study. Prehosp Disaster Med. 2012;27:53-58.
- Giesbrecht G. Cold card to guide responders in the assessment and care of cold-exposed patients. Wilderness Environ Med. 2018;29(4):499-503.
- Lehavi A, Yitzhak A, Jarassy R, Heizler R, Katz Y (Shai), Raz A. Comparison of the performance of batteryoperated fluid warmers. Emerg Med J. 2018;35(9):564-570.
- Haverkamp FJC, Giesbrecht GG, Tan ECTH. The prehospital management of hypothermia — An up-to-date overview. Injury. 2018;49(2):149-164.
- Hultzer MV, Xu X, Marrao C, et al. Pre-hospital torso-warming modalities for severe hypothermia: a comparative study using a human model. CJEM. 2005;7:378-386.
- Giesbrecht GG, Bristow GK, Uin A, et al. Effectiveness of three field treatments for induced mild (33.0C) hypothermia. J Appl Physiol. 1987;63(6):2375-2379.
- Kulkarni K, Hildahl E, Dutta R, et al. Efficacy of head and torso rewarming using a human model for severe hypothermia. Wilderness Environ Med. 2019;30(1):35-43.
- Dutta R, Kulkarni K, Steinman A, et al. Human responses to five heated hypothermia enclosure systems in a cold environment. Wilderness Environ Med. 2019:30(2):163-176.
- Phillips D, Bowman J, Zafren K. Successful rewarming of a patient with apparent moderate hypothermia using a hypothermia wrap and a chemical heat blanket. Wilderness Environ med. 2019;30(2):199-202.
- Bruells CS, Bruells AC, Rossaint R, Stoppe C, Schaelte G, Zoremba N. A laboratory comparison of the performance of the buddy lite™ and enFlow™ fluid warmers. Anaesthesia. 2013;68(11):1161-1164.
- Kim HJ, Yoo SM, Jung JS, Lee SH, Sun K, Son HS. The laboratory performance of the enFLOW(®) , buddy lite(™) and ThermoSens(®) fluid warmers. Anaesthesia. 2015;70(2):205-208.
- Milligan J, Lee A, Gill M, Weatherall A, Tetlow C, Garner AA. Performance comparison of improvised prehospital blood warming techniques and a commercial blood warmer. Injury. 2016;47(8):1824-1827.
- Weatherall A, Gill M, Milligan J, et al. Comparison of portable blood-warming devices under simulated prehospital conditions: a randomised in-vitro blood circuit study. Anaesthesia. 2019;74(8):1026-1032.
- Zoremba N, Bruells C, Rossaint R, Breuer T. Heating capabilities of small fluid warming systems. BMC Anesthesiol. 2018;18(1):98.
- Blakeman T, Fowler J, Branson R, Petro M, Rodriguez D. Performance characteristics of fluid warming technology in austere environments. J Spec Oper Med. 2021 Spring; 21(1):18-24.
- Conway A, Bittner M, Phan D, Chang K, Kamboj N, Tipton E, Parotto M. Accuracy and precision of zero-heatflux temperature measurements with the 3M™ Bair Hugger™ Temperature monitoring system: a systematic review and meta-analysis. J Clin Monit Comput. 2020 Jun 2.
Додаток B: Додаткова інформація щодо не передбаченого інструкцією застосування лікарських засобів у настановах з клінічної практики
Мета
Мета цього Додатка — надати роз’яснення політики та практики Міністерства оборони США щодо включення в Настанови з клінічної практики «незатверджених» показів для продуктів, які були схвалені Управлінням з контролю якості продуктів харчування і лікарських засобів США (FDA). Це стосується використання препаратів не за призначенням для пацієнтів, які належать до Збройних сил США.
Вихідна інформація
Незатверджене (тобто «не за призначенням» - “off-label”) використання продуктів, схвалених FDA, надзвичайно поширене в медицині США і зазвичай не регулюється окремими нормативними актами. Проте, згідно з Федеральним законодавством, за деяких обставин застосування схвалених лікарських засобів за незатвердженими показаннями регулюється положеннями FDA про «досліджувані нові ліки». До цих обставин належить використання в рамках клінічних досліджень, а також, у військовому контексті, використання за незатвердженими показаннями згідно з вимогами командування. Деякі види використання за незатвердженими показаннями також можуть підлягати окремим нормативним актам.
Додаткова інформація щодо застосування за незатвердженими показами у настановах з клінічної практики
Включення до Настанов з клінічної практики використання медикаментів за незатвердженими показаннями не належить до клінічних випробувань і не є вимогою командування. Більше того, таке включення не передбачає, що Військова система охорони здоров’я вимагає від медичних працівників, які працюють в структурах Міноборони США, застосовувати відповідні продукти за незатвердженими показаннями або вважає це «стандартом медичної допомоги». Швидше, включення до CPGs використання засобів «не за призначенням» має поглиблювати клінічне судження відповідального медичного працівника шляхом надання інформації щодо потенційних ризиків та переваг альтернативного лікування. Рішення приймається на основі клінічного судження відповідальним медичним працівником у контексті відносин між лікарем і пацієнтом.
Додаткові процедури
Виважений розгляд
Відповідно до цієї мети, в обговореннях використання медикаментів «не за призначенням» в CPG конкретно зазначено, що це використання, яке не схвалено FDA. Крім того, такі обговорення є збалансованими у представленні даних клінічних досліджень, включаючи будь-які дані, які свідчать про обережність у використанні продукту, і, зокрема, включаючи усі попередження, видані FDA.
Моніторинг забезпечення якості
Що стосується використання «не за призначенням», діяльність Міністерства оборони США полягає у підтримці регулярної системи моніторингу забезпечення якості результатів і відомих потенційних побічних ефектів. З цієї причини підкреслюється важливість ведення точних клінічних записів.
Інформація для пацієнтів
Належна клінічна практика передбачає надання відповідної інформації пацієнтам. У кожних Настановах з клінічної практики, де йдеться про використання засобу «не за призначенням», розглядається питання інформування пацієнтів. За умови практичної доцільності, слід розглянути можливість включення додатка з інформаційним листком для пацієнтів, що видаватиметься до або після застосування продукту. Інформаційний листок має в доступній для пацієнтів формі повідомляти наступне: a) що дане застосування не схвалене FDA; b) причини, чому медичний працівник Міністерства оборони США може прийняти рішення використати продукт з цією метою; c) потенційні ризики, пов’язані з таким застосуванням.
































