Передумови
При переведенні пацієнта на штучну вентиляцію легень (ШВЛ) необхідно брати до уваги певні моменти. Управління апаратом штучної вентиляції легень вимагає значних ресурсів, що може не підходити для всіх тактичних ситуацій. І воно не позбавлено ризику. Користь повинна переважати над витратами ресурсів та ризиками ведення пацієнта на ШВЛ, особливо в непристосованих умовах/на полі бою. Патології, пов'язані з порушенням оксигенації та вентиляції, найчастіше вимагають надійного забезпечення прохідності дихальних шляхів і відповідної дихальної підтримки за допомогою апарата штучної вентиляції легень. Іноді це може служити лише тимчасовим заходом при наданні невідкладної допомоги. Переведення на штучну вентиляцію легень повинно базуватися на клінічній підозрі щодо патофізіологічного стану, який зумовив дихальну недостатність, та чітких критеріях. Для ефективної штучної вентиляції легень часто потрібне надійне забезпечення прохідності дихальних шляхів і седація. Див. Настанови з клінічної практики Об'єднаної системи лікування травм "Забезпечення прохідності дихальних шляхів при травматичних ураженнях" та "Знеболення та седація під час тривалої допомоги в польових умовах". Мета даних настанов з клінічної практики – надати медичному персоналу, який не має спеціалізації з невідкладних станів, рекомендації щодо основ керування апаратом штучної вентиляції легень для підтримки вентиляції, оксигенації, зменшення дихальних зусиль та забезпечення комфорту пацієнта, допоки не буде досягнутий належний рівень допомоги фізично або за допомогою телемедицини. Додатковими настановами з клінічної практики Об'єднаної системи лікування травм, у яких розглянуто особливості дихальної підтримки пацієнтів, є "Гостра дихальна недостатність" та "Травми грудної клітки у військовий час".
Визначення понять
Механіка/Фізіологія дихання
- Респіраторний драйв: Нормальна частота дихання становить 12-20 дихальних рухів за хвилину. Респіраторний драйв (імпульс дихального центру, що стимулює вдих) контролюється концентрацією іонів водню в спинномозковій рідині і модифікується рецепторами по всьому організму. Підвищений внутрішньочерепний тиск, введення опіоїдів та інших лікарських препаратів можуть викликати пригнічення дихального центру і, відповідно, зменшення респіраторного драйву, що призводить до недостатньої для підтримки адекватного рівня насичення киснем і виведення вуглекислого газу (CO2) вентиляції.1-3
- Дихальні зусилля: Дихальні зусилля – це механічна робота, необхідна для підтримки належної оксигенації та вентиляції. Біль, ацидоз та гіперметаболічні стани призводять до підвищення дихальних зусиль. Це не обов'язково патологічний стан, але інтенсивні дихальні зусилля можуть вказувати на те, що у пацієнта підвищене утворення СО2, і йому може знадобитись респіраторна підтримка. Тахіпное (пришвидшене дихання), що виникає внаслідок шоку, може призвести до виснаження дихальних м'язів, що в кінцевому результаті може вимагати проведення штучної вентиляції легень.1-3
- Податливість (комплаєнс) легень: Намагання легень повернутися до вихідного об'єму з "роздутого" стану – хороше концептуальне пояснення податливості. Комплаєнс легень впливає на всі функції дихальної системи. Викликати зміни податливості легень можуть як внутрішні, так і зовнішні чинники. Наприклад, ателектаз або кров в альвеолах можуть спричинити зниження комплаєнсу легень. Прикладами зовнішніх причин зниження податливості легень є ожиріння, вагітність, опіки та травми грудної клітки. Зниження комплаєнсу легень з будь-якої причини може призвести до гіпоксії і гіперкапнії. Фентаніл також може спричиняти ригідність грудної клітки, шо призводить до порушення податливості легень.1-3
- Дихальний об'єм (ДО, англ. TV/Vt): Це об'єм повітря, яке обмінюється за один дихальний цикл. Зменшення дихального об'єму може бути результатом зовнішньої компресії (наприклад, пневмотораксу, гемотораксу, напруженого пневмотораксу) внаслідок зменшення робочого об'єму легень. Динамічна гіперінфляція, також відома як "накопичення вдихуваного повітря", спричинена нездатністю повністю видихнути і може призвести до "автоматичного підвищення позитивного тиску в кінці видиху (авто-ПТКВ)". Це може бути пов'язано з недостатнім часом для видиху, обструкцією дихальних шляхів або і з тим, і з іншим. Цей стан спричиняє зменшення дихального об'єму та може призвести до гемодинамічних порушень.1-3
- Оксигенація: Успішне зв'язування кисню з гемоглобіном на клітинному рівні в альвеолах впливає на значення SaO2 (насичення, або сатурація, артеріальної крові киснем) і SpO2 (показник сатурації крові киснем при пульсоксиметрії). Успішний альвеолярний газообмін забезпечує ефективне аеробне дихання на клітинному рівні в усіх тканинах організму зі збереженою перфузією.
- Дифузія/обмін: Процес, під час якого вуглекислий газ (СО2) обмінюється на кисень (О2) в легеневих капілярах для транспорту до тканин організму. Патологічні стани, такі як набряк легень, пневмонія і гострий респіраторний дистрес-синдром (ГРДС), можуть порушувати дифузію кисню через альвеолярну мембрану, що призводить до зниження насичення гемоглобіну киснем.1-3
- Частка вдихуваного кисню (FiO2): Звичайне атмосферне повітря містить 21% кисню, або FiO2=0.21. Збільшуючи відсоток кисню, який доставляється пацієнту (додатковий кисень), ви потенційно можете збільшити насичення артеріальної крові киснем і вміст кисню в крові.1-3
- Мертвий простір: Будь-яка частина дихальних шляхів, у якій не відбувається газообмін, наприклад глотка, гортань, трахея, бронхи і трубки апарата ШВЛ.
- Гіпоксія: Дефіцит O2 в тканинах, достатньо значний, щоб викликати порушення функції. Існує чотири типи гіпоксії, які необхідно враховувати при проведенні вентиляції легень:1-3
- Гіпоксична гіпоксія: виникає, коли в навколишньому середовищі недостатньо доступного O2, або коли зниження атмосферного тиску перешкоджає дифузії O2 з легенів у кров. Найчастіше це відбувається під час польотів у негерметичних літаках на великій висоті (>3 000 м). Це можна коригувати за допомогою додаткового кисню.
- Гемічна гіпоксія: Зниження здатності крові переносити кисень через недостатню кількість еритроцитів (наприклад: кровотеча, анемія) або ушкодження еритроцитів, вплив монооксиду вуглецю (отруєння [CO] і т.д.). У такому випадку необхідно впливати на основну причину.
- Циркуляторна (застійна) гіпоксія: Виникає на рівні кровообігу. Здатність крові переносити О2 достатня, але циркуляція недостатня (наприклад, при великих значеннях сили гравітації, при серцевій недостатності, оклюзії кровоносних судин). У такому випадку необхідно впливати на основну причину.
- Тканинна гіпоксія: Виникає в результаті порушення використання O2 тканинами організму. При вдиханні або пероральному вживанні алкоголю, наркотиків або інших отруйних речовин (наприклад, ціаніду) вони доставляються в тканини з кров'ю, де отруюють тканини, перешкоджаючи використанню доступного O2. Для лікування тканинної гіпоксії необхідно усунути основний причинний фактор.1-3
Вентиляція
- Хвилинний об'єм дихання (ХОД, англ. minute ventilation, VE): Дихальний об'єм, помножений на частоту дихання (в нормі 60 мл/кг/хв), зазвичай виражається в літрах. Організм регулює концентрацію вуглекислого газу за допомогою зміни ХОД. Збільшення вуглекислого газу веде до збільшення частоти дихання та/або дихального об'єму, збільшуючи хвилинний об'єм дихання (кількість вентильованого за 1 хвилину повітря).1-3
- Піковий тиск на вдиху (ПТВ, англ. Peak Inspiratory Pressure, PIP): Найбільший тиск в легенях під час вдиху. Було показано, що тиск вище 35 мм рт.ст. викликає пошкодження легень, пов'язане з тиском (баротравму). В ідеалі тиск повинен залишатися на рівні 30 мм рт.ст. і нижче. Підвищений піковий тиск зазвичай виникає через збільшення опору в дихальній системі (наприклад: напружений пневмоторакс, нездатність до адекватного видиху, набряк).1-3
- Гази артеріальної крові (ГАК): Це золотий стандарт для оцінки кислотно-лужного стану, оксигенації, вентиляції та коригування параметрів апарата ШВЛ. Якщо у вас є портативний аналізатор газів крові, це дозволить більш точно налаштувати апарат ШВЛ, ввівши цільові значення параметрів. Відомі показники ГАК значно покращать якість телемедичної консультації з ведення критичного пацієнта. Розгляньте можливість встановлення артеріальної канюлі для безперервного інвазивного вимірювання артеріального тиску та можливості аналізу ГАК, якщо це відповідає рівню підготовки медичного працівника та можливо в даній ситуації.
Нормальні значення ГАК:
- рН (7,35-7,45)
- PaO2 (75-100 мм рт. ст.)
- PaCO 2 (35-45 мм рт. ст.)
- HCO3 (22-26 ммоль/л)
- Надлишок/дефіцит основ (від -4 до +2)
- SaO2 (95-100%)
Показники ГАК
- pH: Показник концентрації іонів водню (тобто кислотно-лужного стану). Ацидоз (низький рівень рН) призводить у пацієнтів з травмами до коагулопатій, а також до розвитку потенційно смертельних серцевих аритмій.
- PaO2: Показник розчиненого в крові кисню, а також адекватності газообміну на клітинному рівні.
- PaCО2: Показник розчиненого в крові вуглекислого газу, а також адекватності газообміну на клітинному рівні.
- HCO3: Вміст бікарбонату в крові, служить буфером для кислот.
- Надлишок основ: Дає уявлення про метаболічний компонент аналізу газів крові; швидше за все, не змінить керування апаратом ШВЛ у польових умовах, але може надати інформацію для телемедичної консультації щодо адекватності ресусцитації.
- SaO2: Відсоток кисню, зв'язаного з гемоглобіном в артеріальній крові, тісно корелює зі значенням SpO2.
- Рівень CO2 наприкінці видиху (End Tidal CO2, ETCO2): Значення вмісту вуглекислого газу наприкінці видиху. Нормальні значення становлять 35-45 мм рт.ст. Гази, які видихаються, аналізуються або за допомогою монітора життєвих показників, або за допомогою портативних капнометрів (наприклад, EMMA). Кількісний капнограф або капнометр є клінічним стандартом при наданні допомоги пацієнтам, яким проводиться інвазивна ШВЛ.
- Тиск плато (ТП, англ. Plateau Pressure, PPLAT): Тиск у дрібних дихальних шляхах і альвеолах під час ШВЛ з позитивним тиском. Він вимірюється під час інспіраторної паузи (на висоті вдиху) апаратом ШВЛ. Пацієнт на штучній вентиляції легень з тиском плато більше 35 см має підвищений ризик баротравми.
Апарат ШВЛ: Термінологія
- Режими з цільовим контролем об'єму: Об'єм постійний, вдих припиняється при досягненні заданого ДО. Піковий тиск в дихальних шляхах є змінним і збільшується в міру необхідності для забезпечення встановленого ДО. Зазвичай представлений у вигляді кривої потоку прямокутної форми.
- Режими з цільовим контролем тиску: Об'єм змінний, вдих припиняється, коли потік повітря падає нижче порогового рівня. Піковий тиск в дихальних шляхах фіксований, визначається заданим рівнем тиску. Зазвичай представлений у вигляді кривої потоку низхідної форми.
- Дихальний об'єм (ДО, Vt): Це об'єм газу, що обмінюється під час дихального циклу; зазвичай, виражається в мілілітрах. ДО найчастіше встановлюють у межах 4-8 мл/кг ідеальної маси тіла (ІМТ), щоб запобігти надмірному розтягуванню легень та баротравмі.
- Частота (f): Це частота дихання за хвилину (пацієнта або апарата ШВЛ). Відома як частота дихання (ЧД, RR).
- Хвилинний об'єм вентиляції (Ve): Середній об'єм газу, що надходить або виходить з легень за хвилину, зазвичай виражається у літрах за хвилину. Добуток ДО і ЧД. Нормальний Ve становить 5-10 л/хв.
- Час вдиху (I) і видиху (E) та співвідношення I:E: Це період часу, протягом якого доставляється ДО. Встановлення більш короткого часу вдиху (I) призводить до вищої швидкості потоку повітря при вентиляції з контролем об'єму. Середній час вдиху дорослої людини становить від 0,7 до 1 секунди. Співвідношення I:E зазвичай становить 1:2.
- Позитивний тиск у кінці видиху (ПТКВ, англ. Positive end-expiratory pressure, PEEP): Це значення позитивного тиску, який підтримується в альвеолах у кінці видиху. Він виражається в сантиметрах водного стовпчика (см вод.ст.). Мета ПТКВ – збільшити кількість повітря в легенях наприкінці видиху, зменшуючи спадання альвеол. Нормальний фізіологічний ПТКВ становить 5 см вод.ст.
- Підтримка тиску (ПТ, англ. Pressure Support, PS): Забезпечує подачу потоку повітря при заданому тиску, як правило, для подолання опору дихальних шляхів і дихального контура апарата ШВЛ. ПТ також може використовуватися для підтримки пацієнта зі спонтанним диханням, як наприклад, при Bi-РАР.
- Швидкість потоку: Це швидкість, з якою газ надходить до пацієнта, виражена в літрах на хвилину. Коли швидкість потоку встановлена вище, швидкість подачі газу збільшується, а час вдиху скорочується.
- Піковий тиск на вдиху (ПТВ, англ. Peak Inspiratory Pressure, PIP): Загальний тиск, необхідний для доставки ДО, що залежить від різних факторів, а саме опору дихальних шляхів, піддатливості легень і грудної стінки. Він виражається в сантиметрах водного стовпчика (см вод.ст.).
- Чутливість (або чутливість тригера): Зусилля або негативний тиск, необхідний пацієнту для запуску дихального циклу апаратом ШВЛ; зазвичай, встановлюється таким чином, щоб для запуску дихального циклу апаратом було потрібно мінімальне зусилля (від -1 до -2 см вод. ст.).
Режими роботи апарата ШВЛ
Режими з цільовим контролем об'єму
- Режими з цільовим контролем об'єму:
- Допоміжна/контрольована за об'ємом вентиляція (Volume Assist/Control, V-AC), допоміжна/контрольована вентиляція (Assist Control, АС) або вентиляція з контролем об'єму (Volume Control Ventilation, VCV): Забезпечує задану кількість примусових вдихів за хвилину. Пацієнт може також самостійно дихати на додаток до примусових вдихів, при цьому отримуючи повний заданий дихальний об'єм. Тиск в дихальних шляхах може змінюватися під час подачі повітря.1-3
- Синхронізована періодична примусова вентиляція з контролем об'єму (Volume Synchronized Intermittent Mandatory Ventilation, V-SIMV) поєднує в собі примусові (апаратні) вдихи і підтримувальні вдихи. Апарат ШВЛ забезпечує задану кількість примусових вдихів за хвилину. Будь-які вдихи, що перевищують встановлену частоту дихання, будуть підтримуватися фіксованою величиною тиску.1-3
- Режими з цільовим контролем тиску:
- Вентиляція з підтримкою тиску (Pressure Support Ventilation, PSV) підтримує кожен вдих пацієнта із заданою величиною тиску. Примусові вдихи апарат не здійснює, тому пацієнт повинен мати збережене спонтанне дихання.
- Допоміжна/контрольована вентиляція з контролем тиску (Pressure Assist control, P-AC), або вентиляція з контролем тиску (Pressure Control Ventilation, PCV), забезпечує задану кількість примусових вдихів з контролем тиску, під час яких пацієнт отримує дихальну суміш під фіксованим тиском протягом заданого часу вдиху. Кожен вдих понад задану частоту дихання буде здійснений під таким же контрольованим тиском. Дихальний об'єм, що доставляється, залежатиме від величини тиску, податливості легень та опору дихальних шляхів пацієнта.
- Адаптивна підтримуюча вентиляція (Adaptive Support Ventilation, ASV): (доступна тільки на Hamilton T1) ASV забезпечує "розумний" режим вентиляції з безперервною регуляцією частоти дихання, дихального об'єму і часу вдиху залежно від механіки легень та дихальних зусиль пацієнта. Це схоже на режим "Auto-Flow" або інші подібні налаштування на апаратах різних виробників.
- Постійний позитивний тиск у дихальних шляхах (Continuous Positive Airway Pressure, CPAP).
- Контроль об'єму з регулюванням тиску (Pressure Regulated Volume Control, PRVC) (є лише на апараті "Impact 731").
Регульовані параметри апарата ШВЛ
- Дихальний об'єм (Vt): об'єм газу, що вдихається/видихається протягом дихального циклу і, зазвичай, виражається в мілілітрах. Vt зазвичай встановлюється в межах 4-8 мл/кг ІМТ, щоб запобігти надмірному розтягуванню легень та баротравмі.4-8
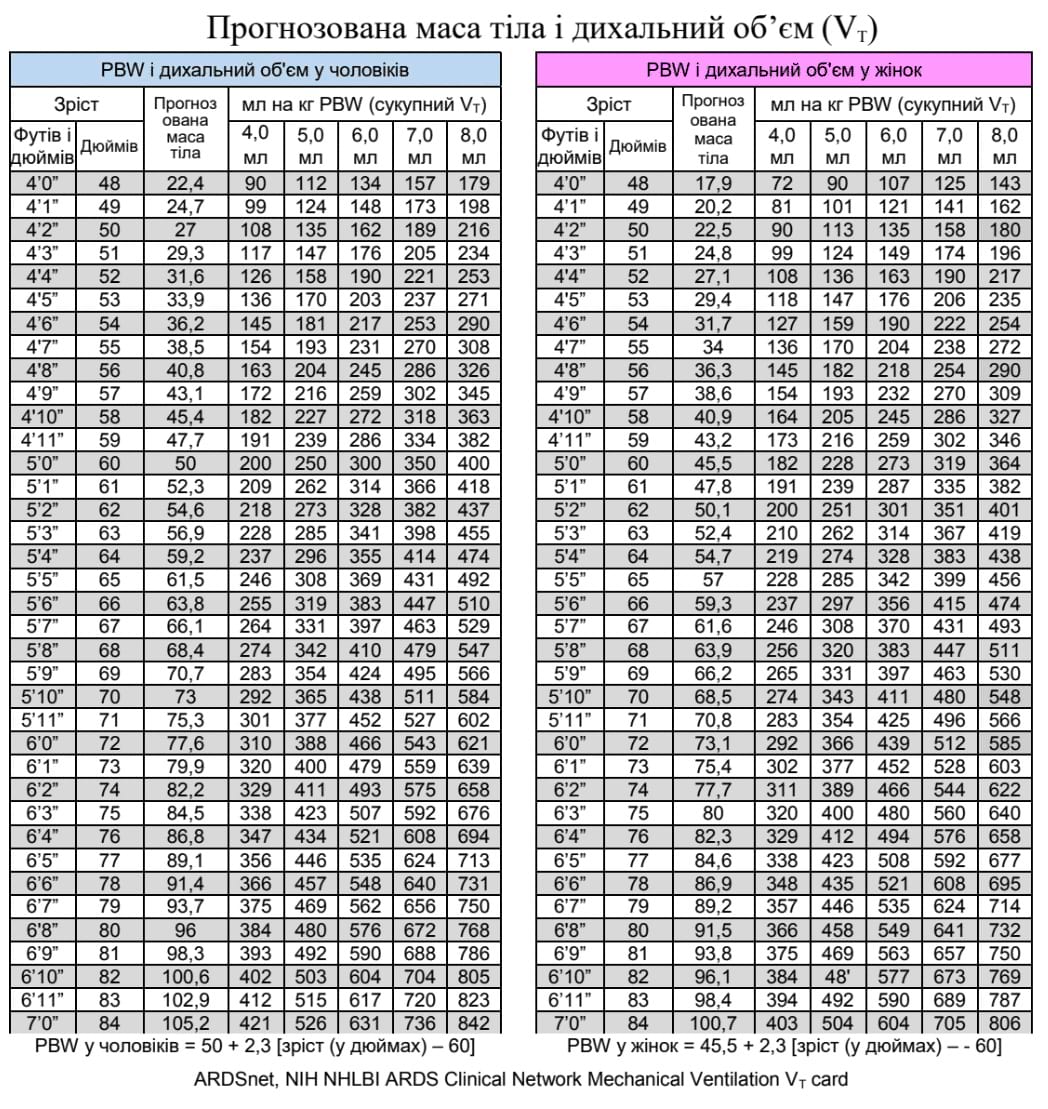
- Ідеальна маса тіла (ІМТ): вага, стосовно якої розраховується дихальний об'єм (замість використання фактичної маси тіла). Це дозволяє вентилювати пацієнтів згідно з легенево-протективною стратегією. Коротку довідкову таблицю можна знайти в додатку A. ІМТ можна розрахувати вручну наступним чином:
- Чоловіки: {(зріст в дюймах-60)х 2,2} +50 (наприклад, 72 дюйма-60 = 12; 12 х 2,2 = 26,4; 26,4 + 50 = маса тіла 76,4 кг)
- Жінки: {(зріст в дюймах-60) x 2,2} +45 (наприклад, 65 дюймів-60 = 5; 5 x 2,2 = 11; 11 + 45 = маса тіла 56 кг)
[Для розрахунку ідеальної маси тіла, використовуючи зріст в см, можна скористатись формулами ARDSnet:
чоловіки: 50 + (0.91 × [зріст у см − 152.4])
жінки: 45.5 + (0.91 × [зріст у см − 152.4]) або спрощений варіант для обох статей - 22хзріст2- прим. Ред.]
- Хвилинна вентиляція (VE): середній об'єм газу, що надходить або виходить з легень за хвилину, зазвичай виражається в літрах за хвилину. Також називається хвилинним об'ємом вентиляції. Хвилинна вентиляція - це добуток Vt і RR (ЧД, частоти дихання). Нормальна VЕ становить 5-10 л/хв.4-8
- Співвідношення I:E: Дивіться визначення I:E. I:E може потребувати додаткового налаштування, якщо пацієнту необхідно мати триваліший час видиху. 4-8 Наприклад, пацієнт з астмою може потребувати співвідношення I:E 1:3, 1:4 або 1:5, тобто більше часу на видих.
- Швидкість потоку: Це швидкість, з якою газ надходить до пацієнта, виражена в літрах на хвилину. Коли швидкість потоку встановлена на вищих значеннях, швидкість подачі газу збільшується, а час вдиху скорочується.4-8
- Піковий тиск на вдиху (Peak Inspiratory Pressure, РІР): Загальний тиск, необхідний для доставки Vt; залежить від різних факторів, а саме опору дихальних шляхів, податливості легень і грудної стінки. Він виражається в сантиметрах водного стовпчика (см вод.ст.).
- Чутливість (або чутливість тригера): Зусилля або негативний тиск, необхідний пацієнту для запуску дихального циклу апаратом ШВЛ; зазвичай встановлюється таким чином, щоб для ініціації дихального циклу вимагалося мінімальне (від -1 до -2 см рт.ст.) зусилля.1,3 Це, зазвичай, спостерігається при допоміжних режимах роботи апарата ШВЛ.
- Сигнали попередження про зміну тиску: Сигнали попередження про зміну тиску повідомляють медичних працівників про значення тиску, яке виходить за межі належного діапазону і може завдати шкоди пацієнтові у вигляді баротравми (надлишковий тиск) або недостатньої вентиляції (порушення цілісності дихального контура або недостатній тиск). Тиск визначається шляхом підключення пацієнта до апарата ШВЛ на ~ 1-2 хвилини та визначення власного пікового тиску на вдиху. (Позначка "PEAK" на апараті ШВЛ "754" (вгорі праворуч); позначка "peak" на апараті ШВЛ "Hamilton T1" (вгорі ліворуч); позначка як "РІР" на "ZOLL EMV+" (731) (праворуч по центру). Стандартні налаштування сигналів повинні бути такими:
- Сигнал попередження про високий тиск: на 10 см вод.ст. вище пікового тиску в дихальних шляхах.
- Сигнал попередження про низький тиск: на 5 см вод.ст. нижче пікового тиску в дихальних шляхах.
Оцінювання
Раннє визначення потреби в штучній вентиляції легень має вирішальне значення для ефективного застосування апарата ШВЛ. Клінічна підозра є дуже важливою для адекватного передбачення прогресування дихальної недостатності у пацієнта. Дихальну недостатність, що вимагає вентиляції легень, може бути виявлено на ранній стадії при оцінці пораненого за алгоритмом MARCH: М - масивна кровотеча, А - прохідність дихальних шляхів, R - дихання, C - кровообіг і H - гіпотермія. Нездатність забезпечити адекватну оксигенацію, вентиляцію та захист дихальних шляхів є показами до проведення ШВЛ. Хоча використання апарата ШВЛ на місці отримання поранення є рідкістю, медик, який надає допомогу, може почати вживати заходів, необхідних для підготовки до використання апарата ШВЛ (наприклад, додатковий кисень, позиціювання, забезпечення прохідності дихальних шляхів).
ПРИМІТКА: Пацієнти з апное, з адекватним кровообігом та відкритими дихальними шляхами, потребують негайної штучної вентиляції легень (наприклад, маска з мішком типу Амбу).
Хоча визначення газів артеріальної крові є стандартом ведення пацієнтів з дихальною недостатністю, воно рідко є доступним в бойових умовах. Використання пульсоксиметрії (SpO2) та капнографії/капнометрії (ETCO2) може забезпечити швидку оцінку респіраторного статусу пацієнта (необхідні пристрої легко доступні в системах медичної логістики).
Значення SpO2 <90% вказують на потенційні проблеми з оксигенацією; однак, ці показники можуть бути неточними через погану перфузію та вплив висоти над рівнем моря.
Значення ETCO2 > 45 мм рт.ст. вказують на гіповентиляцію, особливо при відсутності тахіпное. Значення ETCO2 <35 мм рт.ст. вказують на гіпервентиляцію і повинні бути скориговані найменш інвазивним способом. Подумайте про психологічну підготовку до механічної респіраторної підтримки.
У пацієнтів з низьким рівнем ETCO2 і гіпервентиляцією слід зберігати високий індекс підозри щодо сепсису або метаболічного ацидозу іншого генезу.
Нездатність пораненого підтримувати належні значення SpО2 або ETCO2 за допомогою менш інвазивних заходів (допоміжні засоби для підтримки прохідності дихальних шляхів, додатковий рівень O2 і т.д.) вказує на необхідність підвищення рівня підтримки. Якщо у вас є портативний аналізатор газів артеріальної крові, патологічні показники ГАК також вказуватимуть на необхідність респіраторної підтримки.
ПОПЕРЕДЖЕННЯ: Перед проведенням ШВЛ та/або застосуванням інвазивних методів забезпечення прохідності дихальних шляхів (наприклад, ендотрахеальної трубки (ЕТТ, надгортанних повітроводів) пацієнти повинні отримати адекватну седацію (і міорелаксацію, якщо це доречно/потрібно). Детальні рекомендації щодо застосування та підтримки такої седації можна знайти в Настановах з клінічної практики "Знеболення та седація під час тривалої допомоги в польових умовах".
Застосування штучної вентиляції
Якщо під час обстеження виявлено дихальну недостатність, яку можна компенсувати респіраторною підтримкою, своєчасний початок штучної вентиляції легень може покращити результати лікування поранених. Респіраторна підтримка може бути як базовою, наприклад, із використанням маски з мішком типу Амбу, так і складною, як-от за допомогою портативного апарата ШВЛ (наприклад, "Hamilton T1" або "Zoll EMV+").9,15
УВАГА: Дихальну підтримку за допомогою маски з мішком типу Амбу слід проводити в якості тимчасового заходу до тих пір, доки не буде доступним апарат ШВЛ. Вентиляція маскою з мішком типу Амбу забезпечує нерегулярні VT і частоту дихання, що призводить до неточних показників газів крові.
ПРИМІТКА: Для ефективної вентиляції багатьом пацієнтам може знадобитися посилена седація (і міорелаксація). У недостатньо седованих пацієнтів можуть частіше виникати сигнали попередження про високий тиск, оскільки їх частота і глибина дихання може перевищувати налаштовані на апараті ШВЛ, збільшуючи свій хвилинний об'єм та внутрішньогрудний тиск.
Початкові налаштування апарата ШВЛ
*Перед першим використанням переконайтеся, що апарат ШВЛ (у відповідних ситуаціях) попередньо налаштовано на використання параметрів за вибором користувача. Деякі апарати ШВЛ можуть бути налаштовані таким чином, щоб забезпечувати час вдиху (I-Time) замість співвідношення I:E. Якщо попередньо не налаштувати та не зберегти потрібні параметри, це може призвести до затримки у використанні апарата ШВЛ.
- РЕЖИМ: AC або ASV (Тільки для Hamilton T1)
- BPM (ЧАСТОТА ДИХАННЯ ЗА ХВИЛИНУ, ЧД): 14/хв (діапазон 10-30)
- ДИХАЛЬНИЙ ОБ'ЄМ: 6 мл/кг ІМТ (діапазон 4-8 мл/кг)
Коротка довідка (Чоловіки): (Детальна довідка в додатку A)
- 66"/168 см = ~380 мл [мін: 255 / макс: 510]
- 69"/175 см = ~420 мл [мін: 283 / макс: 566]
- 72"/183 см = ~465 мл [мін: 310 / макс: 621]
- 75"/190 см = ~505 мл [мін: 338 / макс: 676]
- FIO2: 21 - 100% (0.21-1.0) (низькопотоковий O2 зі швидкістю 3 л/хв (літри на хвилину) = ~ 40% FiO2 [швидкість потоку в концентраторі кисню Saros])
- Співвідношення І:Е: 1:2
- ПКТВ: 5 [Діапазон 5-20 см вод.ст.]
- Підтримка тиску: 5 [Діапазон 5-20 см вод.ст.] Розгляньте можливість збільшення тиску, якщо у пацієнта набряк дихальних шляхів, або він вентилюється через ендотрахеальну трубку меншого діаметру.
Початкові налаштування апарата ШВЛ
ПРИМІТКА: Початкові налаштування апарата ШВЛ базуються на ідеальній масі тіла пацієнта і його клінічному стані. Однак, для початку лікування необхідні "базові", або стандартні відправні точки.
- Встановіть апарат ШВЛ в режим допоміжної/контрольованої за об'ємом вентиляції (V-AC).
- Налаштуйте параметри апарата за типом вентиляції. Дихальний об'єм = 4-6 мл/кг маси тіла (для середньостатистичного дорослого чоловіка цей показник становить 500 мл).
- Встановіть частоту дихання для підтримки відповідної хвилинної вентиляції (VE) на рівні 4-8 л/хв (ДО x ЧД = VE).
- Для хвилинної вентиляції 6L і VT 500 встановіть частоту дихання 12/хв.
- Постійна капнометрія або капнографія є стандартом при веденні пацієнта з інвазивним забезпеченням прохідності дихальних шляхів. Вона повинна використовуватися для моніторингу вентиляції та як інструмент для збільшення або зменшення частоти дихання. ETCO2 особливо важливий для спостереження за пацієнтами з ЧМТ.
- Встановіть відповідний ПТКВ/РЕЕР. Почніть з мінімуму - 5 см вод.ст - і поступово збільшуйте за необхідності. У пацієнтів з гіпоксією рекомендується починати з 10 см вод.ст.
- Встановіть FIO2. Залежно від клінічного стану, пацієнту може знадобитися високий рівень Fi02. Почніть зі 100% і поступово зменшуйте, використовуючи показники газів артеріальної крові та SpO2 Не покладайтеся лише на Sp02 (якщо це можливо).
- Встановіть співвідношення вдиху та видиху (I:E) 1:2 для більшості пацієнтів. Змінюйте налаштування відповідно до клінічного стану пацієнта.
- Потреба в кисні може бути приблизно розрахована за допомогою множення хвилинної вентиляції на FiO2, для визначення необхідної швидкості потоку (літрів за хвилину) чистого O2, (наприклад, VE 6 л/хв при 50% FiO2 (0,5) = 3 л/хв необхідного балонного або генерованого O2).
ПРИМІТКА: Повний балон типу D містить приблизно 425 літрів O2 при 2200 фунтів на квадратний дюйм (154,68 кг/см2) (тобто для вказаної вище потреби у 3 літри на хвилину, цього об'єму вистачить приблизно на 141 хвилину). У розрахунках повинні враховуватися розбіжності в заповненні резервуара, витік газу, мертвий простір і т.д. (при плануванні помножте розраховану потребу на 1,5).
Можливі проблеми та їх вирішення
Порушення або втрата прохідності дихальних шляхів: Якщо в пацієнта почне падати сатурація або виникнуть проблеми з диханням, потрібно негайно відключити апарат ШВЛ та проводити вентиляцію вручну з використанням мішка типу Амбу (якщо можливо, з клапаном ПТКВ) та 100% O2, одночасно корегуючи порушення шляхом застосування алгоритму D.O.P.E.7
Сигнали попередження про високий тиск / Сигнали попередження про піковий тиск у дихальних шляхах (Піковий тиск >35 см вод.ст.): Усуньте порушення, що спричиняють підвищений опір в дихальних шляхах та зменшення податливості легеневої тканини, включаючи пневмоторакс або набряк легень. Перевірте апарат ШВЛ, щоб переконатись, що він доставляє встановлений дихальний об'єм. Перевірте, щоб не було перегнутих/перетиснутих трубок.
Витоки повітря, що зумовлюють сигнали попередження про низький тиск/втрату об'єму: Огляньте та за наявності усуньте витоки повітря в ендотрахеальній трубці, манжеті трахеостомічної трубки, системі вентиляції легень; ще раз перевірте апарат ШВЛ і переконайтеся, що подається рекомендований дихальний об'єм.9
Десинхронізація з апаратом ШВЛ: Це клінічний феномен, при якому постачання газу апаратом ШВЛ і дихальна механіка пацієнта не узгоджені між собою. Збудження і порушення дихання, що розвиваються у пацієнта на апараті ШВЛ, і який до цього, як здавалось, почувався комфортно, є важливою клінічною обставиною, що потребує ретельної оцінки та організованого підходу. У такій ситуації не завжди вимагається автоматичне повторне введення седативних препаратів — натомість пацієнта слід обстежити на наявність певних потенційно небезпечних для життя явищ, які можуть проявлятись у такий спосіб.14
Гіперінфляція легень (накопичення повітря) та авто-ПТКВ: Динамічна гіперінфляція пов'язана з позитивним тиском в альвеолах наприкінці видиху, або авто-ПТКВ. Фізіологічний вплив затримки і накопичення повітря в легенях при видиху включає зменшення переднавантаження серця внаслідок зменшення венозного повернення до серця. Це може призводити до гіпотензії, а при важкому перебігу - до безпульсової електричної активності та зупинки серця. Крім того, динамічна гіперінфляція може призводити до локальних ушкоджень - надмірного розширення та розриву альвеол. Потрібно запобігати гіперінфляції легень та усувати її шляхом зменшення дихального об'єму, зміни параметрів фаз вдиху та видиху, перемикання на інший режим та виправлення фізіологічних порушень, які підвищують опір дихальних шляхів.11,12 В екстреному випадку авто-ПТКВ внаслідок затримки та накопичення повітря при видиху можна полегшити, просто від'єднавши контур від ендотрахеальної трубки на 3-5 секунд, після чого знову під'єднавши його.
Зміни респіраторного статусу
- Оцініть попередні втручання, що проводилися пацієнту.
- Оцініть наступні показники респіраторного статусу пацієнта:
- Частота дихання
- Ритм
- Глибина
- Дихальні зусилля
- Оцініть показники на моніторі:
- Оксигенація (SpO2)
- ETCO2 (при розширених методах забезпечення прохідності дихальних шляхів)
- Моніторинг серцевої діяльності (якщо можливо)
- Визначте причину порушення вентиляції та/або причину виникнення сигналу попередження апарата ШВЛ за алгоритмом DOPE.
Таблиця 1. Можливі проблеми та їх вирішення – Алгоритм DOPE
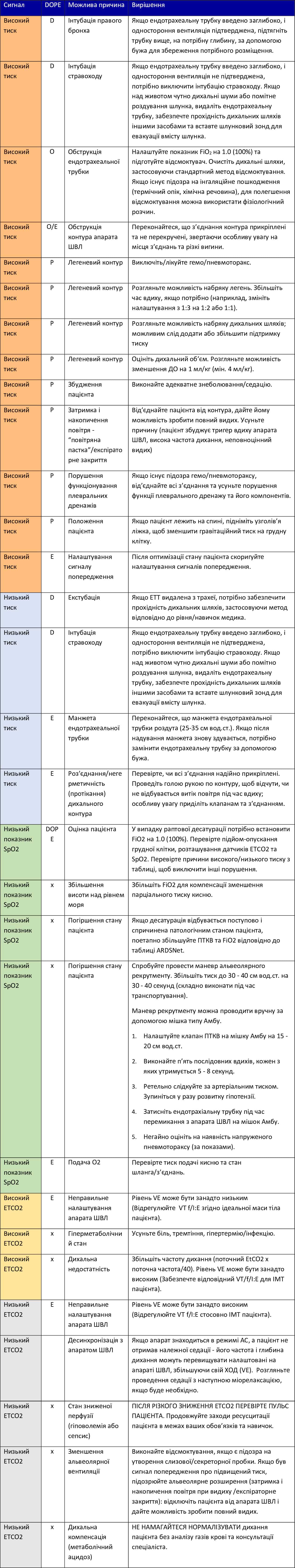
Джерело: USASAM, Enroute Care Branch Ventilator Guide16
Зображення 1. Нещодавно опубліковані протоколи USAF EMS
Нормальна капнограма, показник нормального ETCO2: 35-45 мм рт.ст.
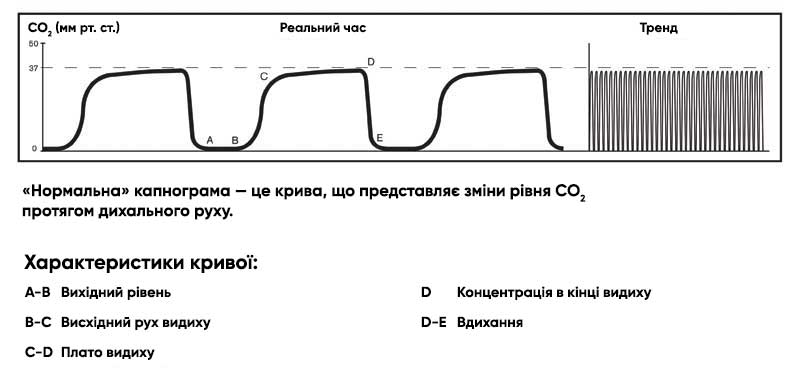
Надано компанією Respironics Inc. (2005). «Capnography Reference Handbook».
Ендотрахеальна трубка в стравоході

Можливі причини:
- Невдала інтубація
- Нормальна капнограма є найкращим свідченням, що ендотрахеальну трубку встановлено правильно.
- Коли ендротрахеальна трубка знаходиться в стравоході, показник кількості EtCO2 є дуже низьким або нульовим.
Недостатня герметизація навколо ендотрахеальної трубки

Можливі причини:
- Манжета ендотрахеальної або трахеостомічної трубки має тріщину або вона здута.
- Діаметр штучних дихальних шляхів замалий для пацієнта.
Обструкція дихальних шляхів або дихального контура

Можливі причини:
- Частковий перегин або закупорка штучних дихальних шляхів
- Наявність стороннього тіла в дихальних шляхах
- Обструкція експіраторної частини дихального контура
- Бронхоспазм
Джерело: https://openairway.org/capnography
Моніторинг покращення ефективності (ПЕ)
Досліджувана група
Усі пацієнти, які потребували розширених методів забезпечення дихальних шляхів та ШВЛ під час транспортування.
Мета (Очікувані результати)
- Початковий дихальний об'єм розраховується на основі ідеальної маси тіла, цільовий показник 6 мл/кг.
- За можливості здійснюється моніторинг EtCO2, цільовий діапазон 35-45 мм рт.ст.
- Коригування частоти дихання, дихального об'єму, FIO2 та ПТКВ здійснюється на основі клінічних показників (наприклад, насичення киснем (сатурації), пікового тиску в дихальних шляхах, EtCO2) та документується в Формі DA 4700 (Карта пацієнта TACEVAC/TACEVAC Patient Care Record).
- Усі пацієнти досліджуваної групи надходять з показником PaCO2 = 35-45 мм рт.ст.
Показники результативності/Дотримання рекомендацій
Кількість та відсоток пацієнтів з розширеними методами забезпечення прохідності дихальних шляхів, які надійшли з показником PaCO2 на рівні 35-45 мм рт.ст.
Джерела даних
- Медична картка пацієнта
- Реєстр травм Міністерства оборони США (DoDTR)
Системна звітність та її частота
Згідно з даними настановами, вказане вище становить мінімальні критерії моніторингу ПЕ. Системна звітність проводитиметься щороку; додатковий моніторинг ПЕ та системну звітність можна проводити залежно від потреб.
Системний огляд та аналіз даних виконуватиме керівник JTS та відділ ПЕ JTS.
Обов'язки
Керівник команди з надання допомоги при травмах відповідає за ознайомлення з даними Настановами з клінічної практики, належне дотримання вказаних у ній вимог та моніторинг ПЕ на місцевому рівні.
-
- Grossbach I, Chlan L., Tracy MF. Overview of mechanical ventilatory support and management of patient-and ventilator-related responses. Critical care nurse, 2011. 31(3), 30-44. https://doi.org/10.4037/ccn2011595 Accessed Dec 2021.
- How the Lungs Work. (n.d.). Retrieved Sep 25, 2020, from https://www.nhlbi.nih.gov/health-topics/how-lungs-work
- Wilcox SR, Richards JB, Fisher DF, et al. Initial mechanical ventilator settings and lung protective ventilation in the ED. The American journal of emergency medicine, 2016. 34(8), 1446-1451. https://linkinghub.elsevier.com/retrieve/pii/S0735-6757(16)30051-1 Accessed Dec 2021.
- Maddry JK, Mora AG, Savell SC, et al. Impact of Critical Care Air Transport Team (CCATT) ventilator management on combat mortality. Journal of Trauma and Acute Care Surgery, 2018. 84(1), 157-164. https://journals.lww.com/jtrauma/Fulltext/2018/01000/Impact_of_Critical_Care_Air_Transport_Team__CCATT_.24.aspx Accessed Dec 2021.
- Hardy GB, Maddry JK, Ng PC, et al. Impact of prehospital airway management on combat mortality. The American journal of emergency medicine, 2018. 36(6), 1032-1035. https://linkinghub.elsevier.com/retrieve/pii/S0735-6757(18)30127-X Accessed Dec 2021.
- Shah AA, Kettle PB, Niven AS. Ventilator management: a practical approach to respiratory failure in combat casualties. In Front Line Surgery, 2017. 631-646. https://doi.org/10.1007/978-3-319-56780-8_36 Accessed Dec 2021.
- Wilcox SR, Saia MS, Waden H, et al. Mechanical ventilation in critical care transport. Air Medical Journal, 2016. 35(3), 161-165. https://doi.org/10.1016/j.amj.2016.01.004 Accessed Dec 2021.
- Hollott J, Stokoe A, Vallance S, et al. Advanced ventilation and monitoring during helicopter hoist extraction of an intubated patient. Air Medical Journal, Nov 2020. 39(6), 512-515 https://doi.org/10.1016/j.amj.2020.07.003 Accessed Dec 2021.
- Delorenzo AJ, Shepherd M, Jennings PA. Endotracheal cuff pressure changes during helicopter transport: a systematic review. Air Medical Journal, 2017. 36(2), 81-84. https://linkinghub.elsevier.com/retrieve/pii/S1067-991X(16)30242-5 Accessed Dec 2021.
- Galvagno, SM. Understanding ventilation vs oxygenation is key in airway management. Journal of Emergency Medical Services. Nov 19, 2012. https://www.jems.com/patient-care/understanding-ventilation-vs-oxygenation/ Accessed Dec 2021.
- Acosta P, Santisbon E, Varon J. The use of positive end-expiratory pressure in mechanical ventilation. Critical Care Clin, Apr 23, 2007 (2), 251-61. https://doi.org/10.1016/j.ccc.2006.12.012 Accessed Dec 2021
- Pierson, D. J. (2008). A primer on mechanical ventilation. https://courses.washington.edu/med610/mechanicalventilation/mv_primer.html Accessed Dec 2021.
- Marino, PL. The ICU Book, 4/e. Wolters Kluwer India Pvt Ltd. 2014
- Hamilton Medical. (2015). HAMILTON-T1 Quick Guide [Pamphlet]. Reno, NV. 2015. https://www.hamilton-medical.com/en_US/dam/jcr:a67fa177-8302-4074-95e4-d2692248f22f/HAMILTON-T1-quick-guide-v2.2.x-en-624840.01.pdf Accessed Dec 2021.
- Fundamental Critical Care Support. 6th ED. Society of Critical Care Medicine. 2017
- U.S. Army MEDEVAC Critical Care Flight Paramedic Standard Medical Operating Guidelines (SMOG), 2021. https://jts.amedd.army.mil/assets/docs/cpgs/Standard_Medical_Operating_Guidelines_(SMOG)_for_Critical_Care_Flight_Paramedics_2021.pdf
Додаток A. Прогнозована маса тіла і дихальний об'єм
Додаток B. Апарат ШВЛ "IMPACT 754"
ПРИМІТКА. Деякі Регіональні бойові командування (Geographical Combatant Command, GCC) обмежили використання апаратів ШВЛ Impact 754 у зоні відповідальності Центрального командування США. Перш ніж використовувати апарат ШВЛ у зоні бойових дій, проконсультуйтеся з Головним хірургом GCC.

Правило п'ятірок (прості налаштування апарата ШВЛ для дорослих)
На передній панелі апарата ШВЛ "Eagle/Impact" є п'ять пронумерованих регуляторів. Більшість параметрів можна налаштувати шляхом запам'ятовування чисел, кратних 5. Не підключайте пораненого до дихального контура, доки не буде налаштовано ПТКВ.
- Регулятор 1 — Увімкніть для калібрації. Ви повинні калібрувати апарат ШВЛ при кожному увімкненні. Поверніть регулятор праворуч. Світлодіодний дисплей висвітлить «Cal-Mode», а потім «Cal-OK»; повертайте регулятор ліворуч, повз "Постійний позитивний тиск у дихальних шляхах" ("CPAP") до режиму "Синхронізована періодична примусова вентиляція" ("SIMV") або "Допоміжно-контрольована вентиляція" ("Assist Control").
- Регулятор 2 — «Ventilatory Rate» (частота ШВЛ) — встановіть на 10.
- Регулятор 3 — співвідношення I:E = 1:2. Поверніть регулятор ліворуч до кінця. Цей параметр загалом підходить для всіх дорослих пацієнтів і дітей із травмами, які потребують штучної вентиляції легень. У разі супутніх хвороб, таких як хронічне обструктивне захворювання легень і астма, може вимагатися більш тривале співвідношення — відповідну оцінку слід виконати після встановлення початкових параметрів.
- Регулятор 4 — Дихальний об'єм - 500 мл; за потреби відрегулюйте. Дихальний об'єм на апараті обчислюється з розрахунку 4-8 мл/кг, тому після початкового налаштування 500 мл рекомендується встановити об'єм з розрахунку 6 мл/кг.
- Регулятор 5 — Змішувач повітря/кисню. Для подачі кімнатного повітря регулятор потрібно повернути до кінця ліворуч, а для 100% 02 – до кінця праворуч.
Апарат ШВЛ "IMPACT 754" – Перевірка та усунення несправностей до початку роботи
Плановий догляд
Протріть пристрій та шлангові насадки вологою мильною ганчіркою та витріть насухо. Зніміть впускний фільтр, щоб перевірити на наявність забруднених часток. Перевірте металеві муфти шлангів на наявність зносу різьби та забруднень.
Перевірка роботи
- Перевірка при вимкненому живленні:
- Перевірте, чи перевірка відбувається в межах дати калібрування (шестимісячний цикл технічного обслуговування).
- Перевірте, чи на вхідному отворі для повітря немає перешкод, та чи фільтр знаходиться на своєму місці (права сторона апарата).
- Перевірте, чи з'єднання для подачі газів («OXYGEN IN» і «AIR IN») і з'єднання з контуром пацієнта («EXHALATION VALVE» і «TRANSDUCER») є чистими і щільно з'єднаними (верхня частина апарата).
- Перевірте, чи прозорий стулковий клапан «GAS OUT» встановлено та зафіксовано (закріпіть, якщо незакріплений; встановіть, якщо відсутній).
- Перевірте зелений шланг подачі кисню високого тиску на наявність тріщин, грибка, ниток, почорніння ущільнювального кільця (замініть, якщо є пошкодження).
Під'єднайте апарат ШВЛ до джерела кисню високого тиску, увімкніть кисневий балон та переконайтеся у тому, щоб не було витоків. Вимкніть O2 після закінчення перевірки (виконуйте в середовищі, де є можливість визначити наявність витоку на слух).
- Перевірка при увімкненому живленні:
- Встановіть «MODE» (регулятор 1) на потрібне значення (AC, SIMV, CPAP). Після налаштування апарат ШВЛ буде працювати в режимі самоперевірки/SELF-TEST (контур апарата ШВЛ повинен бути від'єднаний). На цьому етапі (CAL) - калібрування - непотрібне. Якщо результат SELF-TEST показує «Calibration Failure» (помилку калібрування), встановіть (1) на CAL, поки не з'явиться напис «CAL OK». Якщо здійснити калібрування не вдалось, апарат ШВЛ не можна використовувати (його слід вивести з експлуатації).
- Перевірте «BATT OK» (акумулятор ОК)
- Попередньо встановіть регулятори апарата ШВЛ:
- Вимкніть апарат.
- Переконайтеся, що вхідні отвори для повітря і вихідні отвори для газу на апараті ШВЛ захищені та закриті.
Процедури для екстрених ситуацій
Перш ніж виконувати ці процедури в пацієнтів, слід пройти практичну підготовку з їх проведення.
ПРИМІТКА: Перед тим, як використовувати апарат ШВЛ, потрібно усунути всі відомі несправності в його роботі. Описані нижче процедури призначені не для постійного застосування, а для екстрених випадків, коли альтернативні заходи вентиляції легень недоступні, а тривала вентиляція за допомогою мішка типу Амбу з маскою є недоцільною.
*Усі застереження, попередження та повідомлення, що з'являються на екрані апарата ШВЛ "IMPACT 754", будуть написані великими літерами*
Нездатність забезпечити подачу кисню під високим тиском, коли потреби перевищують 21% FiO2 (тобто відсутній/непридатний до використання зелений шланг високого тиску).
Апарат ШВЛ видасть сигнал попередження, і на екрані з'явиться повідомлення «O2 Low/Fail-Check Oxygen Source/Connections» (низький рівень О2/Збій роботи – Перевірити джерело постачання кисню/з'єднання).
ПРИМІТКА: По-перше, переведіть пацієнта на вентиляцію мішком типу Амбу з подачею додаткового кисню. По-друге, перевірте об'єм кисневого балону. По-третє, перевірте всі кисневі шланги та з'єднання.
Альтернативні методи збільшення вмісту кисню, що подається:
- Комплект резервуара для подачі кисню під низьким тиском (Компонент № 820-0097-15).
- Кисневий резервуар, зроблений з першої (інспіраторної) частини дихального контура (до Impact) та мішка Амбу.
- Підключіть коротку частину трубки основного контура до мішка типу Амбу та до вхідного отвору для повітря.
- Підключіть кисневий шланг мішка Амбу до мішка та регулятора подачі кисню.
- Встановіть на регуляторі подачі кисню потрібні показники (~10 літрів на хвилину (LPM), але не більше, ніж загальний хвилинний об'єм).
- Кисневий резервуар, зроблений з другої (експіраторної) частини вентиляційного контура апарата ШВЛ "Impact".
- Відріжте/від'єднайте клапан видиху від другої частини контура.
- Просуньте зелений шланг принаймні на ¾ всієї довжини всередину трубки контура (мета – якомога ближче дістатись до отвору для входу повітря) та закріпіть його пластиром (не закриваючи отвір в кінці контура).
- Під'єднайте прямокутний/L-подібний конектор від зеленого шланга до регулятора подачі кисню.
- Під'єднайте протилежний кінець трубки до отвору для входу повітря.
- Встановіть регулятор на джерелі подачі кисню на значенні 10 літрів на хвилину (LPM), щоб забезпечити 99% FIO2
Відсутній або пошкоджений стулковий клапан «Gas Out»
У випадку відсутності стулкового клапана «Gas Out» спрацює сигнал попередження, з'явиться повідомлення «DISCONNECT-CHECK CIRCUIT CONNECTIONS» (ВІДКЛЮЧИТИ – ПЕРЕВІРИТИ З'ЄДНАННЯ В КОНТУРІ), на екрані не відображатиметься значення «PEAK», а подача газу пацієнту буде дуже низькою або відсутньою взагалі.
- Переведіть пацієнта на вентиляцію мішком типу Амбу з додатковою подачею кисню.
- Виконайте оцінку за алгоритмом DOPE (Зміщення ЕТТ, обструкція, пневмоторакс, збій обладнання).
- Перевірте, чи є та чи правильно встановлений прозорий пластиковий стулковий клапан «Gas Out».
- Якщо клапан спався, обережно розправте його або поверніть у вихідне положення за допомогою невеликого предмета.
- Якщо клапан відсутній, закрийте зовнішні бокові отвори «Gas Out» оклюзійними наліпками (заміна стулкового клапану «Gas Out» є оптимальним рішенням, але для цього потрібно багато часу.)
ПОПЕРЕДЖЕННЯ: Закриття бокових отворів «Gas Out» дозволяє апарату ШВЛ забезпечувати повноцінне дихання, однак, у такий спосіб ми виключаємо функцію попередження асфіксії, яка забезпечується цими отворами (Збій роботи апарата ШВЛ призводитиме до збільшеного опору при спонтанному диханні), тому потрібно постійно слідкувати за апаратом ШВЛ з тим, щоб негайно помітити будь-яку подальшу несправність у роботі. У разі будь-якої несправності апарата пацієнта потрібно негайно перевести на вентиляцію мішком типу Амбу.
Несправність компресора/сигнал попередження (може вказуватись CODE 2 (код 2)).
- Переведіть пацієнта на вентиляцію мішком типу Амбу з додатковим O2.
- Вимкніть апарат ШВЛ (OFF).
- Поверніть FiO2 (регулятор 5) на 100%.
- Знову увімкніть та налаштуйте потрібні параметри. ОБОВ'ЯЗКОВО залишіть FiO2 на 100%. Після увімкнення апарата ШВЛ потрібно переналаштувати ПТКВ.
ПРИМІТКА: Цей маневр дозволить перевести апарат ШВЛ на використання тиску кисню замість компресора для забезпечення активної вентиляції та може прискорити використання кисню.
Несправність батареї
- Переведіть пацієнта на вентиляцію мішком типу Амбу з додатковим O2.
- Вимкніть апарат ШВЛ (OFF)
- Замініть батарею апарата ШВЛ на батарею від відсмоктувача "326M" (згідно з виробником, вони є ідентичними). Батарея у відсмоктувачі "326M" знаходиться в тому самому місці, що й у "754".
- Відновіть звичайну роботу. Слід переналаштувати ПТКВ.
Додаток C. Апарат ШВЛ "ZOLL EMV+" (СЕРІЯ 731)
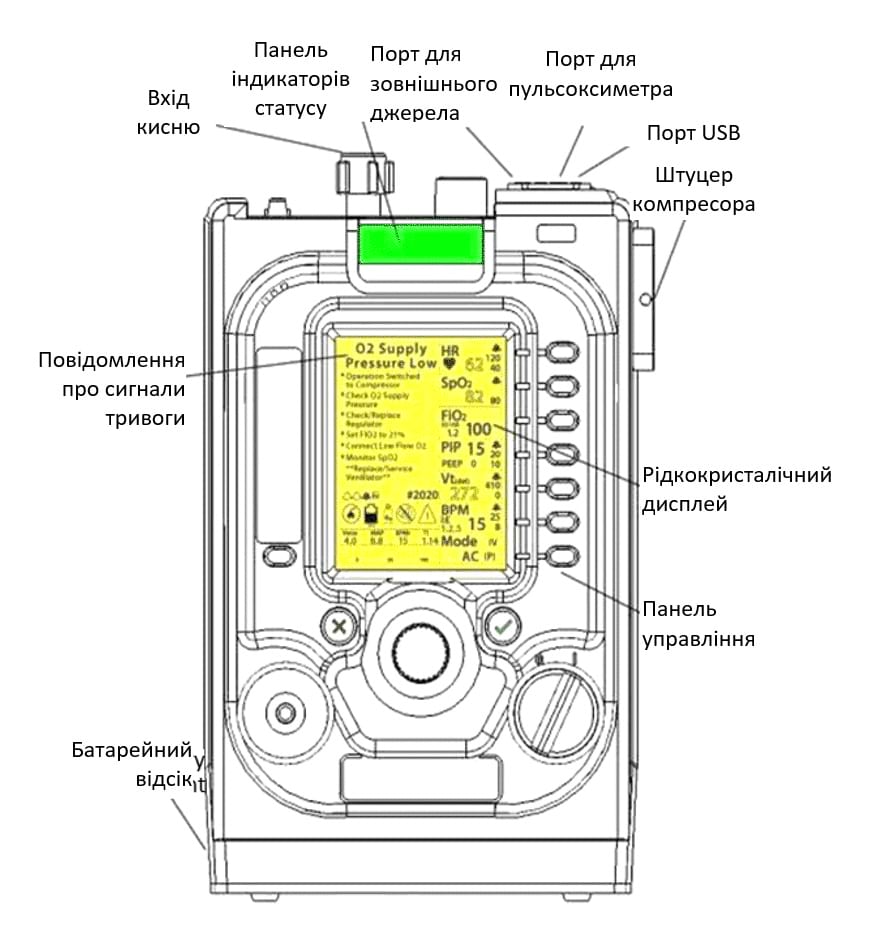
- Увімкніть апарат ШВЛ та перевірте, чи машина в робочому стані та чи заряджена батарея.
- Під'єднайте трубки для вентиляції та трубки подачі O2 до апарата ШВЛ.
- Якщо пацієнт вже знаходиться на апараті ШВЛ, не змінюйте параметри, встановлені в попередньому медичному закладі.
- Якщо пацієнт не був раніше підключений до апарата ШВЛ, початкові налаштування повинні бути наступними:
- РЕЖИМ: AC
- Кількість вдихів на хвилину (BPM)/частота дихання (RRate): 14 (діапазон 10-30)
- ДИХАЛЬНИЙ ОБ'ЄМ: 6 мл/кг ІМТ (діапазон 4-8 мл/кг ІМТ)
КОРОТКА ДОВІДКА (чоловіки): (Детальна довідка в додатку A)
- 66"/168 см = ~380 мл [мін: 255 / макс: 510]
- 69"/175 см = ~420 мл [мін: 283 / макс: 566]
- 72"/183 см = ~465 мл [мін: 310 / макс: 621]
- 75 "/190 см = ~505 мл [мін: 338 / макс: 676]
- FiO2: 21 - 100% (0.21-1.0) (низькопотоковий O2 зі швидкістю 3 л/хв = ~ 40% FiO2 [швидкість потоку в концентраторі кисню Saros])
- Співвідношення I:E = 1:2
- ПТКВ: 5 [діапазон 5-20]
- Слідкуйте за формою кривої на моніторі та візуально перевіряйте стан пацієнта, щоб не допустити затримки і накопичення повітря при видиху. Якщо це відбувається, може спрацювати сигнал попередження про високий тиск. Проте, якщо ви підозрюєте затримку і накопичення повітря, навіть за відсутності сигналу попередження, від'єднайте пацієнта від апарата, дозвольте йому видихнути самому та зменшіть співвідношення I:E, якщо можливо, з 1:2 до 1:4.
Додаток D. Апарат ШВЛ "HAMILTON T1"
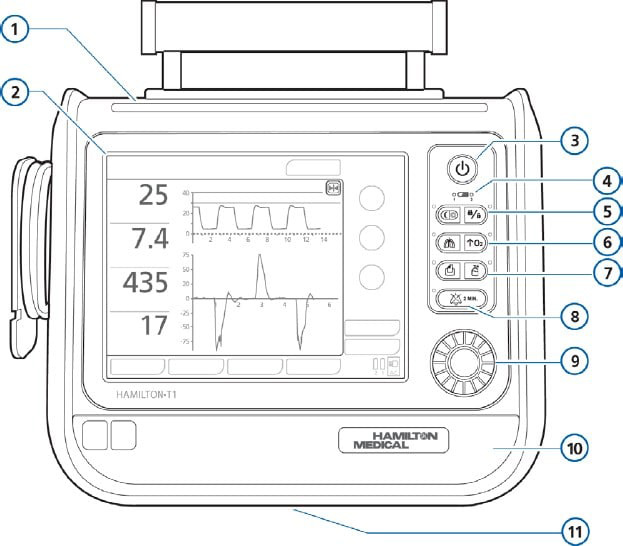

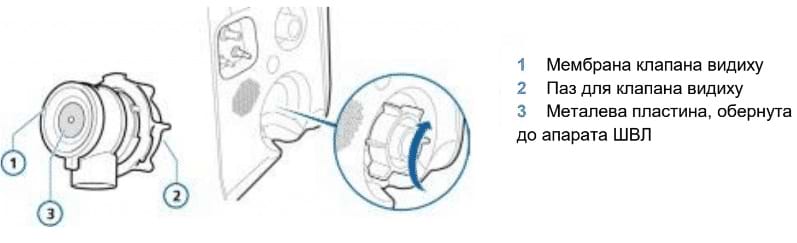
- Налаштуйте апарат ШВЛ.
- Встановіть клапан видиху.
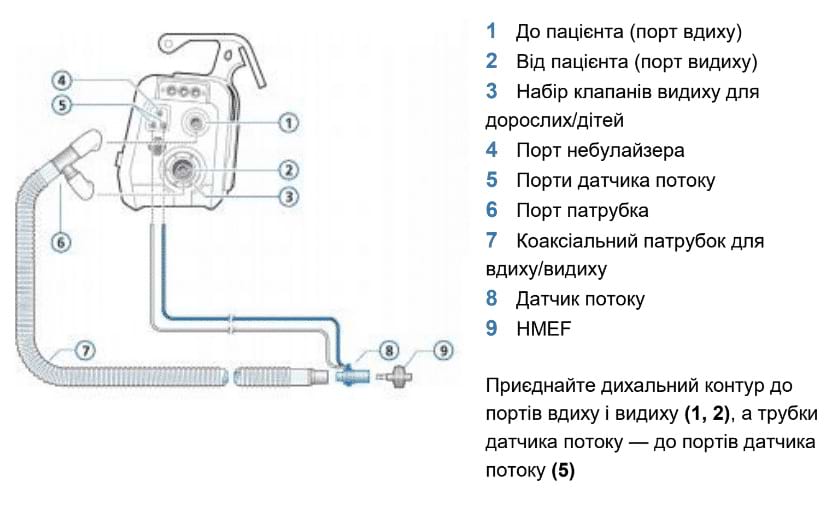
- Під'єднайте коаксіальний дихальний контур
- Якщо є можливість, активуйте на апараті "Hamilton T1" додаткові функції EtC02 або Spo2.
- Виконайте перевірку перед початком роботи.
- Натисніть на «PreOp Checks» (перевірка перед роботою) на головній сторінці.
- Виконайте перевірку на герметичність (Tightness Test).
- Виконайте перевірку датчика потоку (Flow Sensor Test).
**Не підключайте пацієнта до апарата ШВЛ до закінчення обох перевірок.**
- Виберіть режими
- Уведіть стать і зріст пацієнта (це дозволяє обчислити всі значення для запуску сигналів попередження і діапазони "нормальних" значень. Не пропускайте цей крок)
- Натисніть «Modes», щоб змінити режим роботи апарата ШВЛ.
- Виберіть ASV (адаптивна підтримуюча вентиляція).
- Виберіть налаштування
- Налаштуйте дихальний об'єм (4-8 мл/кг ІМТ) або підтримку тиску (не вище 30 мм рт.ст.).
ПРИМІТКА: Цей апарат ШВЛ є «ПТКВ-компенсованим», тобто, коли він працює в режимі підтримки тиску, і якщо підтримка тиску встановлена на 20, а ПТКВ встановлений на 10, ваші налаштування складають фактично 30 на 10. Якщо вам необхідно отримати 20 на 10, то слід встановити підтримку тиску на 10 і ПТКВ на 10.
**Тут легко припуститися помилки, тому за потреби зверніться по допомогу до експертів.**
- Встановіть відповідну частоту дихання з урахуванням вікової групи.
- Встановіть Fi02 (від 21 до 100%).
- Встановіть ПТКВ (від 5 до 20).
- Скорегуйте співвідношення I:E, якщо необхідно.
- Встановіть тригер потоку (від 0,5 до 5). Перш ніж підключати пацієнта, натисніть кнопку запуску вентиляції.
- Після того, як пацієнта підключено до апарата ШВЛ, вам потрібно відрегулювати параметри сигналу попередження.
Додаток E. Апарат ШВЛ "SAVE II"
ПРИМІТКА: Апарат SAVe II розроблений для використання замість мішка типу Амбу на догоспітальному етапі. Він використовується для забезпечення дихальної підтримки або вентиляції з позитивним тиском (Positive Pressure Ventilation, PPV) для дорослої людини з вагою >45 кг (99 фунтів).
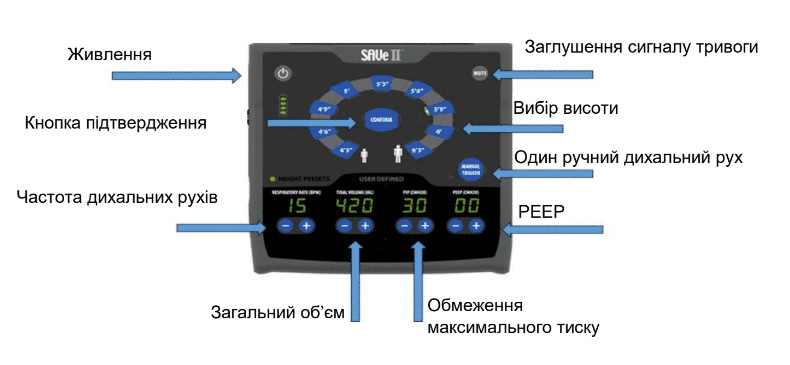

- Включіть живлення. Пристрій виконає самотестування (всі індикатори засвітяться, і на мить увімкнеться сигнал попередження).
- Під'єднайте трубки: Трубки можна приєднати лише з одного боку. Перевірте, щоб контур пацієнта був під'єднаний до світло-сірої панелі з портами, як показано на зображенні вище. Перевірте, щоб усі з'єднання контура були добре затягнуті; нещільні з'єднання можуть призвести до спрацювання сигналу попередження про низький тиск або від'єднання.
- Виберіть зріст та підтвердіть вибір (якщо не зробити підтвердження, відповідні налаштування змінені та (або) встановлені не будуть). При кожній зміні параметрів слід обов'язково натискати кнопку CONFIRM (підтвердити). Значення ПТКВ на пристрої за замовчуванням становить 0; налаштуйте ПТКВ згідно з настановами або протоколом.
- Приєднайте до пристрою забезпечення прохідності дихальних шляхів у пацієнта.
- Підтвердіть вентиляцію.
- У разі необхідності відрегулюйте ПТКВ, вибравши необхідне значення та натиснувши кнопку підтвердження.
ПРИМІТКА: Цей пристрій призначений для короткострокового використання або застосування під час транспортування та не призначений для використання замість інших доступних апаратів ШВЛ. Розгляньте можливість переведення пацієнта на інший апарат ШВЛ (731, 754 або Hamilton T1), як тільки це буде можливо.
Додаток F. Інформація щодо не передбаченого інструкцією застосування лікарських засобів у Настановах з клінічної практики
Мета
Мета цього Додатка — надати роз'яснення політики та практики Міністерства оборони США щодо включення в Настанови з клінічної практики «незатверджених» показів для продуктів, які були схвалені Управлінням з контролю якості продуктів харчування і лікарських засобів США (FDA). Це стосується використання препаратів не за призначенням для пацієнтів, які належать до Збройних сил США.
Вихідна інформація
Незатверджене (тобто «не за призначенням» - "off-label") використання продуктів, схвалених FDA, надзвичайно поширене в медицині США і зазвичай не регулюється окремими нормативними актами. Проте, згідно з Федеральним законодавством, за деяких обставин застосування схвалених лікарських засобів за незатвердженими показами регулюється положеннями FDA про «досліджувані нові ліки». До цих обставин належить використання в рамках клінічних досліджень, а також, у військовому контексті, використання за незатвердженими показами згідно з вимогами командування. Деякі види використання за незатвердженими показами також можуть підлягати окремим нормативним актам.
Додаткова інформація щодо застосування за незатвердженими показами у Настановах з клінічної практики
Включення до Настанов з клінічної практики використання медикаментів за незатвердженими показами не належить до клінічних випробувань і не є вимогою командування. Більше того, таке включення не передбачає, що Військова система охорони здоров'я вимагає від медичних працівників, які працюють в структурах Міноборони США, застосовувати відповідні продукти за незатвердженими показами або вважає це «стандартом медичної допомоги». Швидше, включення до CPGs використання засобів «не за призначенням» має поглиблювати клінічне судження відповідального медичного працівника шляхом надання інформації щодо потенційних ризиків та переваг альтернативного лікування. Рішення приймається на основі клінічного судження відповідальним медичним працівником у контексті відносин між лікарем і пацієнтом.
Додаткові процедури
Виважений розгляд
Відповідно до цієї мети, в обговореннях використання медикаментів «не за призначенням» в CPG конкретно зазначено, що це використання, яке не схвалено FDA. Крім того, такі обговорення є збалансованими у представленні даних клінічних досліджень, включаючи будь-які дані, які свідчать про обережність у використанні продукту, і, зокрема, включаючи усі попередження, видані FDA.
Моніторинг забезпечення якості
Що стосується використання «не за призначенням», діяльність Міністерства оборони США полягає у підтримці регулярної системи моніторингу забезпечення якості результатів і відомих потенційних побічних ефектів. З цієї причини підкреслюється важливість ведення точних клінічних записів.
Інформація для пацієнтів
Належна клінічна практика передбачає надання відповідної інформації пацієнтам. У кожних Настановах з клінічної практики, де йдеться про використання засобу «не за призначенням», розглядається питання інформування пацієнтів. За умови практичної доцільності, слід розглянути можливість включення додатка з інформаційним листком для пацієнтів, що видаватиметься до або після застосування продукту. Інформаційний листок має в доступній для пацієнтів формі повідомляти наступне: a) що дане застосування не схвалене FDA; b) причини, чому медичний працівник Міністерства оборони США може прийняти рішення використати продукт з цією метою; c) потенційні ризики, пов'язані з таким застосуванням.


































