ВСТУП
Ці Настанови з клінічної практики для Тривалої допомоги в польових умовах (ProlongedFieldCare, PFC) на першому етапі медичної допомоги призначені для використання після виконання Настанов з Допомоги пораненим в умовах бойових дій (TacticalCombatCasualtyCare, TCCC), за умови неможливості негайної евакуації на вищий рівень медичної допомоги. Той, хто надає медичну допомогу, мусить насамперед бути експертом у TCCC.Мета цих настанов полягає в тому, щоб забезпечити медичним працівникам, які змушені надавати допомогу пораненим в суворих умовах при відкладеній на тривалий час евакуації, доказові настанови щодо догляду за хворими, необхідні для покращення результатів лікування та прогнозу пацієнтів.Рекомендації подані в форматі «мінімум», «краще», «найкраще», пропонуючи альтернативні варіанти, коли стандартні госпітальні методи є недоступними.
Щоденна рутинна діяльність стає складною або навіть неможливою залежно від тяжкості ран.Виконання таких простих завдань, як чищення зубів, дихання, пиття, кашель, рухи кінцівками та зміна положення тіла стає неможливим для пораненого або непритомного пацієнта. Таким чином, пацієнт потребує регулярних оглядів і догляду для моніторингу його стану та запобігання розвитку ускладнень.
Догляд за хворими може здаватися недостатньо важливим для медиків, які надають допомогу пацієнту, але ці втручання суттєво зменшують ризик розвитку таких ускладнень, як тромбоз глибоких вен (ТГВ), пневмонія, рани тиску (пролежні), інфікування ран та інфекції сечовивідних шляхів. Важкохворі та поранені мають високий ризик ускладнень, що можуть призвести до несприятливих наслідків, таких як інвалідність та смерть. Догляд за хворими є основним принципом PFC для зниження ризику розвитку ускладнень, яким можна запобігти. Доглядати пацієнтів можна без дорогого або незручного обладнання.
Використання контрольного списку догляду за пацієнтом допомагає розробити графік проведення відповідних оцінювань і втручань.
Перехресне навчання всіх членів команди цим навичкам перед відправленням на бойове завдання зменшить навантаження на медика, особливо під час надання допомоги кільком пацієнтам.
ОГЛЯД
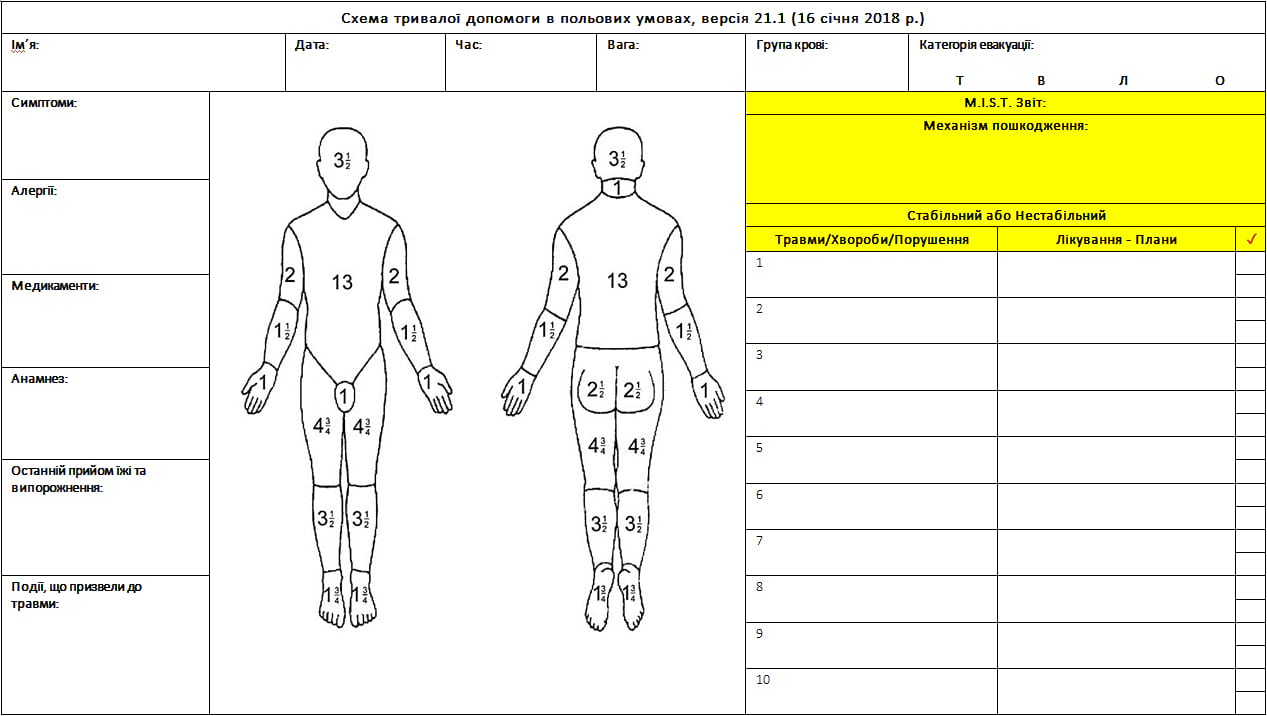
Після початкової стабілізації кожен пацієнт потребує регулярних оглядів. Задокументуйте результати у Схемі PFC (Додаток A) і спостерігайте за динамікою стану, щоб визначити ознаки декомпенсації. Розпочинайте догляд якомога раніше, щоб запобігти подальшим ускладненням.
- Мінімум: Манжета для вимірювання артеріального тиску (АТ), стетоскоп, термометр, пульсоксиметр, глюкометр, сечовий катетер, ліхтарик, годинник
- Краще: Цифрова манжета для вимірювання тиску на зап’ясті
- Найкраще: Портативний монітор із постійним відображенням життєвих показників і капнографією, глюкометр
ЖИТТЄВІ ПОКАЗНИКИ
- Визначте АТ, частоту серцевих скорочень, частоту дихальних рухів, температуру, насичення крові киснем, CO2 наприкінці видиху (якщо доступно), проведіть оцінку за шкалою ком Глазго, оцінку болю та визначте периферичний пульс.
- Огляньте та моніторуйте стан трубок
- Перевірте всі трубки (наприклад, ендотрахеальну трубку (ETT) або трахеостомічну трубку, назогастральний зонд, внутрішньовенну магістраль, дренажну плевральну трубку, сечовий катетер) на правильність розміщення та належне функціонування та переконайтеся, що вони відповідним чином закріплені.
- Проведення рідинної ресусцитації у великих об’ємах постраждалим з опіками може призвести до набряку головного мозку, необхідно ретельно контролювати положення ендотрахеальної чи трахеостомічної трубки в таких хворих. Фіксація трубок за допомогою стрічки, обведеної навколо голови, потрібна, якщо з поверхні обпеченої шкіри сочиться рідина.
Застереження: Назогастральний зонд слід встановлювати лише за наявності рентгенографічного або інтраопераційного підтвердження, або коли користь перевищує ризик. Рутинне встановлення НГЗ непритомним або інтубованим пацієнтам в суворих умовах не рекомендується.
МОНІТОРИНГ КІЛЬКОСТІ ВВЕДЕНОЇ ТА ВИВЕДЕНОЇ РІДИНИ
- Перевірте швидкість ВВ краплинного введення розчинів або дайте рідину перорально, за потреби.
- Переконайтеся, що в дорослих пацієнтів діурез в середньому становить 30–50 мл/год, або 100–200 мл/год, якщо в них є ознаки рабдоміолізу.
- Перевірте кількість дренованої рідини з ран та дренажних трубок.
ОБСТЕЖЕННЯ ШКІРИ ТА ШИН
Огляньте шкіру (включаючи ніздрі та ротову порожнину) на наявність змін; переконайтеся, що шини накладені правильно, а периферичний пульс нижче шини збережений. Слідкуйте за алергічною реакцією на пластир, за розвитком еритеми, надмірною сухістю, місцями тиску на шкіру, тріщинами або ділянками з порушеною цілісністю шкірного покриву.
Догляд за хворим
Належні процедури з догляду призначаються та коригуються після кожного огляду пацієнта. Процедури є індивідуалізованими та залежать від захворювання чи травми, а також від рівня свідомості пацієнта. Розташування пацієнта в зручному положенні з головою та травмованими кінцівками на підвищенні є базовим і важливим; одним із методів позиціонування є використання трискладного крісла (по типу садового шезлонга) або подібної імпровізованої опори для забезпечення голови та ніг пацієнта у підвищеному положенні за потреби.
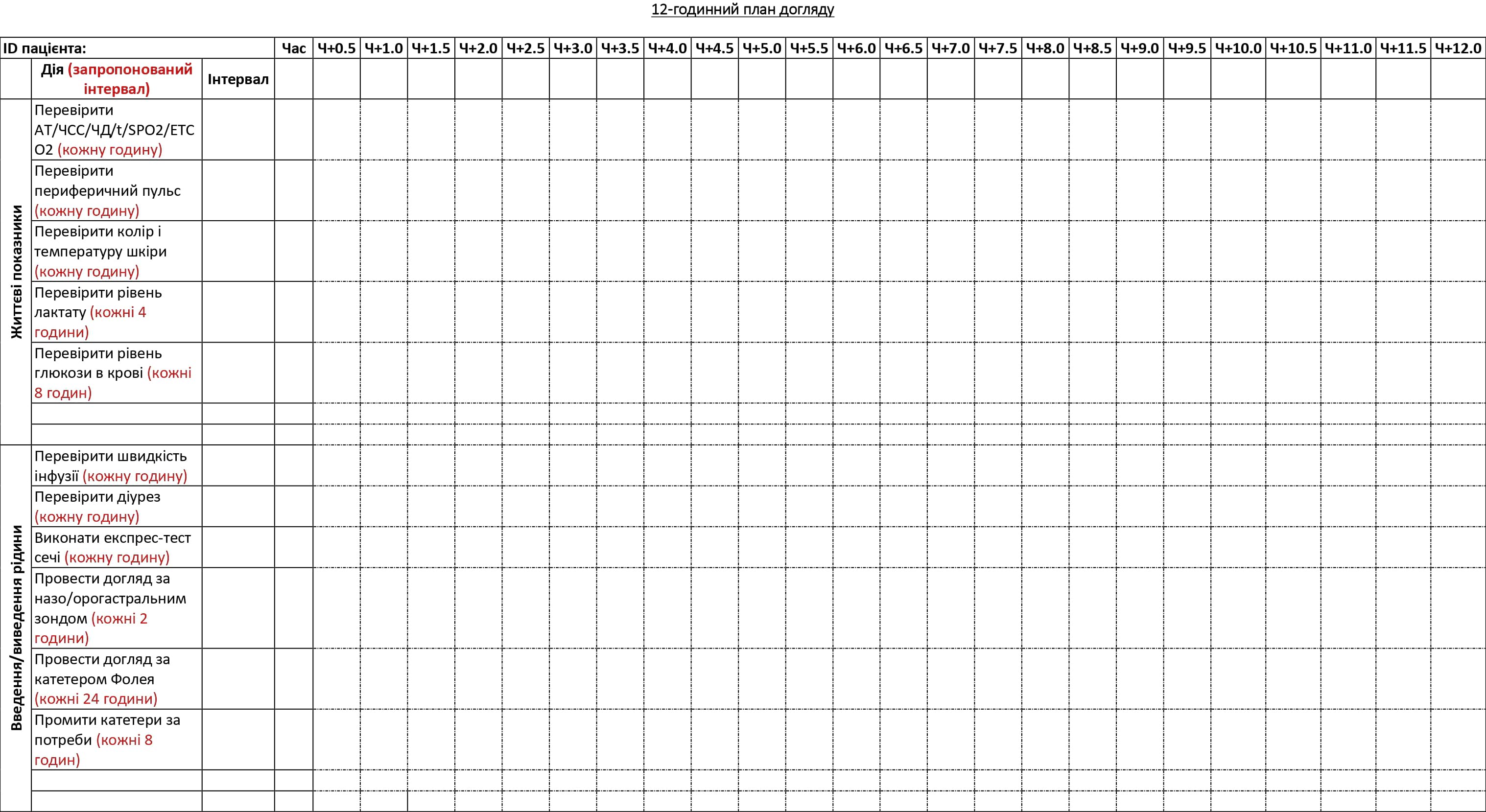
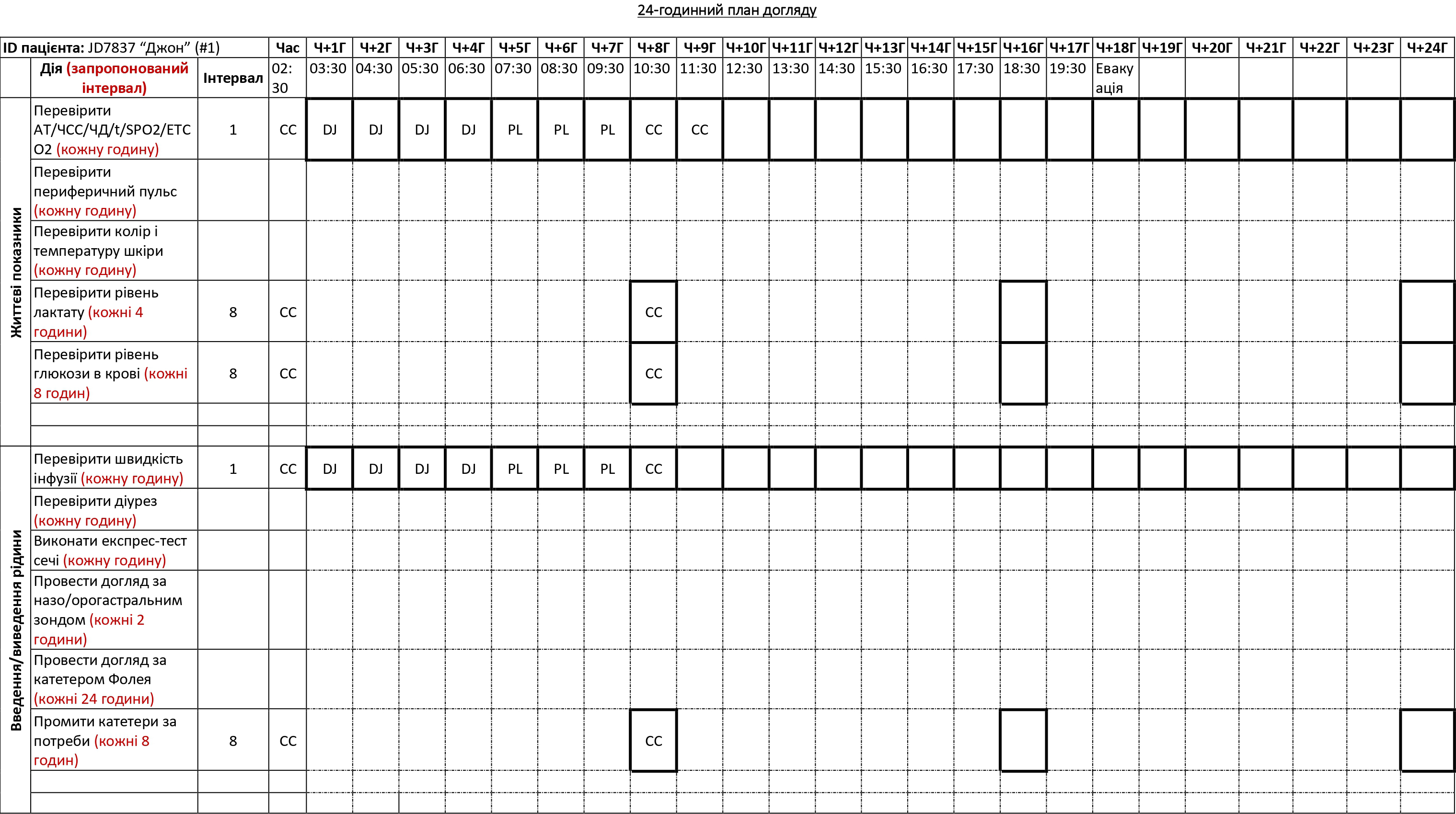
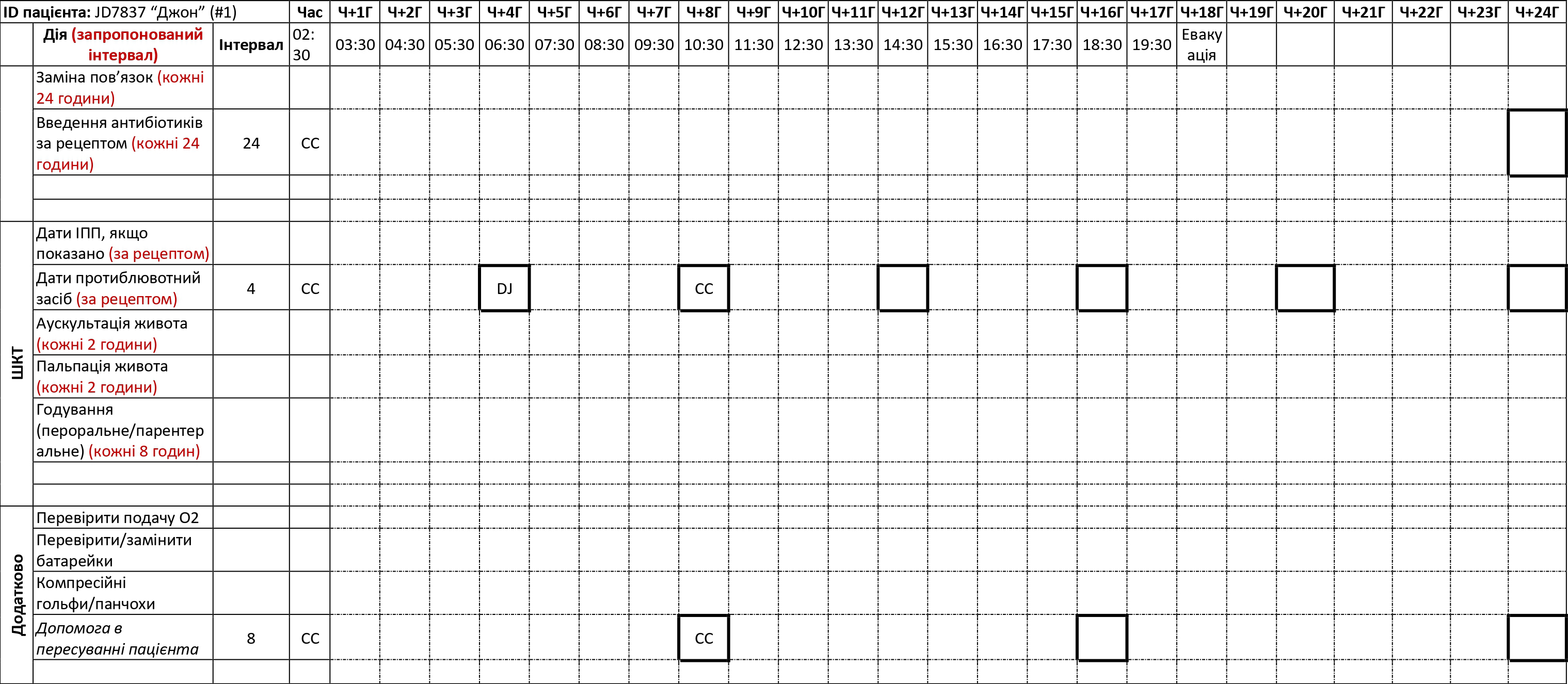
План догляду за хворим у PFC (Додаток B) — це таблиця процедур з рекомендованими інтервалами; її може заповнити основний медичний працівник, забезпечуючи догляд за хворим, який будуть здійснювати інші члени медичної команди в ті періоди, коли основний медик відпочиває. Перед тим, як відправлятись на бойове завдання, медичні працівники можуть використовувати цей інструмент, щоб навчити членів своїх команд процедур догляду за хворими, аби вони потім могли в цьому допомагати. Додаток С є прикладом заповненої таблиці з інструкціями.
ПЛАНУВАННЯ ТА ДОКУМЕНТАЦІЯ ДОГЛЯДУ ЗА ХВОРИМИ
Мінімум: Частина контрольного списку догляду за хворим Схеми PFC (Додаток A)
Найкраще: План догляду за хворим PFC (Додаток B)
ПРОМИВАННЯ ВЕНОЗНОГО КАТЕТЕРА З ПОРТОМ-ЗАГЛУШКОЮ
- Мінімум: порожній шприц на 10 мл, голка, пакет з фізіологічним розчином, антисептичні серветки
- Найкраще: попередньо наповнені 10 мл шприци з фізрозчином, голка (якщо потрібно), антисептичні серветки
Принаймні кожні 8 годин промивайте венозний катетер за допомогою 10 мл фізіологічного розчину.
- Зберіть необхідне обладнання.
- Протріть катетер антисептичною серветкою.
- Візьміть попередньо наповнений 10 мл фізрозчину шприц та голку (якщо потрібно) або приєднайте шприц безпосередньо до порта катетера.
- Підтримуючи постійний тиск, вводьте фізрозчин у порт-заглушку, щоб промити катетер та переконатись, що магістраль залишається прохідною.
- Якщо виникне опір, обережно застосуйте пульсуючий тиск на кінці шприца, доки фізрозчин не потече вільно.
- Уважно спостерігайте за місцем внутрішньовенного доступу щодо появи набряку чи болю і, за потреби, оберіть нове місце ВВ доступу.
- Від'єднайте шприц і утилізуйте його; помістіть голку в контейнер для гострих предметів (якщо ви використовували голку).
Якщо попередньо заповнених фізрозчином шприців немає, наберіть фізрозчин з пакета у новий порожній шприц, а потім виконайте описані вище дії.
АСПІРАЦІЯ З ЕНДОТРАХЕАЛЬНОЇ ТРУБКИ/НАДГОРТАННОГО ПОВІТРОВОДУ
- Мінімум: Ручний відсмоктувач або імпровізований пристрій для відсмоктування, наприклад, трубка від системи для інфузій довжиною 25 см, з’єднана зі шприцом на 60 мл.
- Краще: Трубка для відкритої аспірації, аспіратор
- Найкраще: Закрита аспіраційна система, аспіратор
Виконуйте відсмоктування слизу з дихальних шляхів лише за потреби, дотримуючись правил асептики для ендотрахеальної трубки та надгортанного повітроводу, або правил антисептики для очищення рота і горла. Зволожуйте повітря за допомогою комерційного зволожувача, вологої марлі або кип’ятіння води.
- Зберіть необхідне обладнання.
- Переконайтеся, що голова пацієнта знаходиться у підвищеному положенні.
- Ретельно вимийте руки.
- Покладіть під підборіддя пацієнта чистий рушник.
- Одягніть засіб для захисту очей.
- Гіпервентилюйте пацієнта протягом 10 секунд.
- Виконайте аспірацію за допомогою наявного обладнання (переконайтеся, що відсмоктування виконується під час руху аспіраційного катетера назовні і триває не довше, ніж на 10 секунд за один раз).
- Зачекайте принаймні 30 секунд перед повторним відсмоктуванням, якщо це необхідно.
- Виконуйте процедури догляду за ротовою порожниною за потреби, але не рідше, ніж кожні 4 години.
ЗМІНА ПОЛОЖЕННЯ ТІЛА І ПЕРЕВІРКА ПІДКЛАДОК
- Мінімум: додатковий одяг, м’які речі
- Найкраще: подушки, ковдри, рушники
Визначте пацієнтів, які не можуть самостійно змінювати положення тіла. Повертайте пацієнта та перевіряйте підкладку принаймні кожні 2 години. Для запобігання ішемічного ураження тканин і утворення ран тиску (пролежнів) необхідна часта зміна положення тіла хворого. Зменшення тиску в поверхневих капілярах дозволяє шкірі відновитися після тимчасової ішемії.
- Переверніть пацієнта на бік. Якщо є підозра на травму хребта, слід обережно повернути (перекотити) пацієнта, одночасно підтримуючи хребет стабілізованим.
- Попросіть помічника прибрати подушки, ковдри або м’які предмети, які використовуються для надання певного положення пацієнту, і обережно покладіть його на спину.
- Використовуючи таку саму методику, попросіть помічника обережно повернути (перекотити) пацієнта в протилежному напрямку.
- Помістіть подушки, ковдри або м’які предмети під пацієнта для надання йому певного положення та попросіть помічника покласти пацієнта назад.
- Переконайтеся, що щиколотки, коліна та лікті пацієнта не лежать одне на одному, а руки не лежать на животі; покладіть між ними підкладку.
- Переконайтеся, що голова та шия пацієнта знаходяться на одній лінії з хребтом.
- Використовуйте додаткові підкладки під кісткові виступи на твердих поверхнях.
- Переконайтеся, що складки та нерівності на одязі, простирадлах і ковдрах під пацієнтом розгладжені.
- Слідкуйте за розташуванням зовнішнього обладнання, такого як катетер Фолея, інфузійні системи та трубки апарата ШВЛ, щоб не допустити їх зміщення під час зміни положення тіла.
- Якщо помічено будь-яку ділянку почервоніння, що не блідне при натисканні, обведіть її контур маркером і не кладіть пацієнта на цю ділянку, доки почервоніння не зникне.
- Обпечені та травмовані кінцівки слід тримати злегка піднятими та зігнутими, щоб оптимізувати повернення венозної крові та підтримувати адекватний периферичний пульс.
ДОГЛЯД ЗА РОТОВОЮ ПОРОЖНИНОЮ
- Мінімум: Рукавички, марля, зволожуючий бальзам для губ
- Краще: Ополіскувач для рота, зволожувач для ротової порожнини, рукавички, марля, шпатель, пластир, зволожуючий бальзам для губ
- Найкраще: система очищення та відсмоктування рідини з ротової порожнини, зволожуючий бальзам для губ
Правильно проведена гігієна порожнини рота зменшує бактеріальну колонізацію ротоглотки, яка пов’язана з вентилятор-асоційованою пневмонією. Притомні пацієнти, які можуть самостійно чистити зуби, повинні робити це мінімум кожні 12 годин. Непритомним пацієнтам догляд за порожниною рота потрібно проводити принаймні кожні 4 години. Забезпечте очищення дихальних шляхів за допомогою доступного пристрою для відсмоктування (наприклад, ручний відсмоктувач або шприц із трубкою від інфузійної системи).
- Утримуйте рот пацієнта відкритим за допомогою обгорнутого марлею шпателя (зафіксуйте марлю за допомогою пластира).
- Якщо є можливість, використовуйте щіточку і розчин хлоргексидинуглюконату з комерційної системи для очищення та відсмоктування з порожнини рота. Не змочуйте щіточку розчином занадто рясно, щоб уникнути аспірації рідини. Чистіть зуби та ротову порожнину приблизно 1 хвилину. Якщо комерційної системи у вас немає, скористайтеся марлею розміром 5×5 см, обгорнутою навколо вказівного пальця в рукавичці. Змочіть марлю рідиною для полоскання рота (не змочуйте занадто) і обережно очистіть зуби та ротову порожнину. Залежно від рівня забруднення ротової порожнини можуть знадобитися кілька марлевих тампонів. Нанесіть зволожувач для ротової порожнини, якщо такий є.
- Нанесіть зволожуючий бальзам для губ.
ДОГЛЯД ЗА КАТЕТЕРОМ ФОЛЕЯ
Мінімум: Таз, тепла вода, мило, що не викликає подразнень, поглинаюча пелюшка, рушники
Проводьте догляд за катетером Фолея один раз на день або частіше, якщо виникає така потреба.
- Ретельно вимийте руки з милом і водою, одягніть рукавички та підкладіть під пацієнта пелюшку або сухі рушники.
- Використовуючи м’яке мило та воду, промийте ділянку геніталій.
- Для пацієнтів чоловічої статі: відтягніть крайню плоть, якщо необхідно, і промийте дану ділянку, включаючи пеніс.
- Для пацієнток жіночої статі: розведіть статеві губи та промийте ділянку спереду назад.
- Промийте зовнішній отвір сечівника, у місці, де катетер входить у сечівник.
- Промийте катетер, починаючи з місця, де він входить у сечівник, і рухайтеся вниз, далі від сечівника. Тримайте катетер у точці входу в сечівник, щоб не допустити натягу.
- Ретельно промийте ділянку, обережно обсушіть і замініть пелюшку під пацієнтом.
МИТТЯ ТА ВИСУШУВАННЯ ШКІРИ, НАНЕСЕННЯ ЛОСЬЙОНУ
- Мінімум: Вода, марля або добре зволожені «дитячі» вологісерветки
- Краще: Миска, дитяче або м’яке мило, лосьйон без запаху, марлеві подушечки 5×5 та 10×10 см, рукавички, шпатель, пластир
- Найкраще: Таз, поглинаючі пелюшки, одноразові мочалки/рушнички для миття тіла, компресійні панчохи, трискладне крісло, спрей для носа, подушки, підкладка, тест-смужки для сечі, зубна щітка та зубна паста, набір для чищення та відсмоктування рідини з порожнини рота, шпатель, марля, пластир
Принаймні раз на день абочастіше, якщо є така потреба, мийте, висушуйте шкіру та наносьте лосьйон. Очищення шкіри – це можливість оцінити наявність додаткових пошкоджень та побачити будь-які нові ділянки почервоніння.
- Підготуйте таз або миску з теплою водою та невеликою кількістю дитячого мила.
- Візьміть кілька марлевих подушечок 10×10 см або чистих мочалок/рушничків і помістіть їх у воду
- Оголіть частину тіла, яку потрібно помити, залишаючи інші частини тіла пацієнта накритими, і підкладіть під цю ділянку пелюшку для поглинання води.
- Вийміть одну марлеву подушечку або мочалку/рушничок із таза і відтисніть зайву воду. Мийте шкіру невеликими ділянками, використовуючи необхідну кількість марлі чи мочалок до повного очищення ділянки шкіри та викидаючи їх після цього. НЕ кладіть використану марлю чи мочалку назад у таз/миску.
- Вимийте обличчя спочатку, а статеві органи – в останню чергу. (Очищення геніталій детально описано в розділі «Догляд за катетером Фолея».)
- Переконайтеся, що шкіра, включаючи всі шкірні складки, ретельно висушена і нанесіть лосьйон.
Застереження: Якщо для миття шкіри використовуються дитячі або звичайні вологі серветки, їх слід спочатку ретельно промити водою, оскільки більшість із них містить спирт та інші залишки, які можуть подразнювати шкіру.
ЗАМІНА ПАКЕТА З ІНФУЗІЙНИМ РОЗЧИНОМ ТА ІНФУЗІЙНОЇ СИСТЕМИ
Кожні 72 години, якщо це можливо, замінюйте пакет з інфузійними рідинами та інфузійну систему на нове обладнання. Якщо рідина вливається безперервно з постійною швидкістю, і пакет використовувався протягом 72 годин, переконайтеся, що встановлено свіжий пакет і змінено інфузійну систему, а також, що вони позначені новим часом і датою.
ПЕРЕВІРКА РІВНЯ ГЛЮКОЗИ В КРОВІ
Якщо можливо, перевіряйте рівень глюкози в крові кожні 8 годин або частіше, залежно від стану пацієнта. Низький рівень глюкози в крові (менше 80 мг/дл, або 4,4 ммоль/л) необхідно негайно лікувати пероральним прийомом цукру, соку або ВВ введенням глюкози. Високий рівень глюкози (більше 200 мг/дл, або 11,1 ммоль/л) менш небезпечний, ніж низький рівень, але його слід знизити, якщо є можливість.
ЗАМІНА ПЛАСТИРУ
- Раз на день міняйте пластир на шкірі пацієнта (за винятком місць периферичного венозного доступу, де пластир можна міняти рідше - кожні 72 години, щоб уникнути імовірної контамінації місця пункції). Щоденна заміна пластиру зменшує ймовірність пошкодження шкіри. Це втручання можна проводити після щоденного миття пацієнта.
- У випадку встановленої ендотрахеальної або трахеостомічної трубки обережно зніміть пластир. Якщо він сильно приклеївся, скористайтеся тампоном, змоченим спиртом, щоб зволожити поверхню пластиру. Коли пластир трохи відклеїться, скористайтеся тампоном, змоченим спиртом, і обережно протріть шкіру в місці з’єднання з пластиром, щоб послабити склеювання, та слідкуйте за тим, щоб трубка не зміщувалася.
- Якщо є встановлена ендотрахеальна трубка, після зняття пластиру обережно перемістіть трубку на протилежний бік рота, ще раз переконавшись, що вона не зміщена та не лежить на губі.
- Наклейте новий пластир на ділянку шкіри поряд із тим місцем, де був попередній. Щоб дати шкірі відпочити, не наклеюйте його на ту саму ділянку.
МАСАЖ НИЖНІХ КІНЦІВОК, ЗАПОБІГАННЯ ТРОМБОЗУ ГЛИБОКИХ ВЕН (ТГВ)
На знерухомлених або непритомних пацієнтів слід одягнути (за наявності), компресійні панчохи або еластичні бинти (накладені від пальців ніг вгору), переконавшись, що пальці ніг залишаються відкритими для оцінки капілярного наповнення. Притомні пацієнти, які можуть виконувати описані нижче вправи, повинні робити 10 повторів кожної вправи щогодини, у період неспання. Їх можна робити при опіках кінцівок або за наявності відкритих ран, але слід уникати тоді, коли є переломи або серйозні травми кінцівок.
- Згинання-розгинання стопи. Попросіть пацієнта потягнути пальці ніг догори та на себе, зігнути стопи на себе і утримати в такому положенні декілька секунд. Після цього потягнути кінчики пальців вперед, розігнувши стопи від себе і утримати в такому положенні декілька секунд, після чого повторити цикл.
- Кругові рухи в гомілковостопному суглобі. Попросіть пацієнта підняти обидві стопи в повітря і намалювати коло або кожну літеру алфавіту пальцями ніг.
- Піднімання ноги. Попросіть пацієнта випрямити ліву ногу та підняти стопу з ліжка або підлоги, а потім опустити, і повторити те саме з правою ногою. Або попросіть пацієнта повільно піднімати ліве коліно до грудей, а потім опустити стопу на ліжко або підлогу; повторити з правою ногою.
- Розтягування стегна. Пацієнт лежить на спині з випрямленими ногами. Попросіть його підняти одну ногу на 90°, потім обережно потягнути ногу в напрямку до голови та утримувати її до 30 секунд. Далі ногу слід повільно опустити в вихідне положення та повторити з другою ногою.
- Кругові рухи в плечовому суглобі. Хоча утворення тромбів у верхній частині тіла малоймовірне, все одно слід подбати про покращення кровообігу. Попросіть пацієнта підняти плечі та зробити кругові рухи, ведучи плечі назад і вниз п’ять разів. Потім повторити те саме, обертаючи плечима в протилежному напрямку ще п’ять разів.
Проводьте профілактику ТГВ для непритомних пацієнтів принаймні кожні 2 години.
- Тильне згинання-розгинання стопи. Тримайте щиколотку та п’ятку однієї ноги та по черзі згинайте стопу вперед (тильне розгинання), а потім назад (тильне згинання). Утримуйте стопу в кожному положенні 5–10 секунд.
- Масаж нижніх кінцівок. Використовуючи обидві руки та починаючи зі щиколотки, застосовуйте постійний тиск, масажуючи ногу рухами, спрямованими догори, аж до стегна. (Такі предмети, як пластикова пляшка, можуть використовуватися для зміщення шкіри масажними рухами в напрямку голови). Уникайте надмірного натискання у підколінній ямці або над кістковими виступами під час масажу. Масажуйте кожну ногу по черзі, по п'ять разів (для імітації ходьби).
ВПРАВИ НА ОБ’ЄМ РУХІВ
Принаймні кожні 8 годин виконуйте вправи на об’єм рухів для всіх рухомих суглобів, таких як гомілковостопні, колінні, кульшові, променевозап'ясткові, суглоби пальців, ліктьові та плечові суглоби, за винятком випадків, коли рухливість суглобів обмежена травмою.
ПОВОРОТ, КАШЕЛЬ, ГЛИБОКИЙ ВДИХ
- Притомного пацієнта просіть повертатися, кашляти та робити глибокі вдихи, щоб запобігти ателектазу легень.
- Навчіть пацієнта робити глибокий та повільний вдих через ніс, розширюючи нижню частину грудної клітки та дозволяючи животу підніматися вверх.
- Після цього пацієнт повинен затримати дихання, порахувавши від 3 до 5.
- Попросіть пацієнта повільно видихнути до кінця через стиснені губи.
- Дайте пацієнту відпочити. Повторюйте вправу 10 разів щогодини.
- Коричневий Код (CodeBrown): Випорожнення непритомного пацієнта Рекомендовано залишати непритомних пацієнтів роздягненими від пояса донизу, накривши їх простирадлом або ковдрою та підклавши під сідниці поглинаючу пелюшку або рушник для полегшення прибирання після дефекації хворого. Під час чергового огляду перевірте, чи непритомний пацієнт випорожнився, і, за потреби, проведіть прибирання.
- Візьміть таз із теплою мильною водою; пелюшку або рушник, згорнуті в валик; рукавички; і мочалки/рушнички.
- Попросіть асистента перевернути пацієнта на бік у напрямку до нього.
- Почніть миття від верху до забрудненої пелюшки або рушника; беріть нову мочалку/рушничок, якщо попередня буде повністю використана.
- Коли ви помили пацієнта, наскільки змогли дістати з вашого боку, згорніть забруднену пелюшку або рушник так, щоб утримати в них фекалії, і почніть розгортати нову пелюшку, тримаючи чисту під забрудненою.
- Обережно переверніть пацієнта на інший бік і попросіть помічника закінчити миття забрудненої ділянки; висушіть її повністю.
- Викиньте забруднену пелюшку або рушник і розгорніть чисту пелюшку/підкладку до кінця, переконавшись, що під пацієнтом немає складок.
- Обережно переверніть пацієнта, повертаючи йому попереднє зручне положення та накрийте його.
- Список обладнання для догляду за хворим (огляд та проведення процедур) - див. Додаток D.
- Лікарняні клінічні ротації є чудовою можливістю навчитися та попрактикуватися в догляді за хворими. Рекомендований контрольний список навичок догляду за хворими для клінічних чергувань включено в Додаток E.
ДЖЕРЕЛА ДАНИХ
- Медична карта пацієнта
- Реєстр травм Міністерства оборони США (DoDTR)
- Звіти конференції із захворюваності та смертності
ДОДАТОК A: СХЕМА ТРИВАЛОЇ ДОПОМОГИ В ПОЛЬОВИХ УМОВАХ



ДОДАТОК B: БЛАНК ДОГЛЯДУ ЗА ХВОРИМ PFC–НА 12/24 ГОД
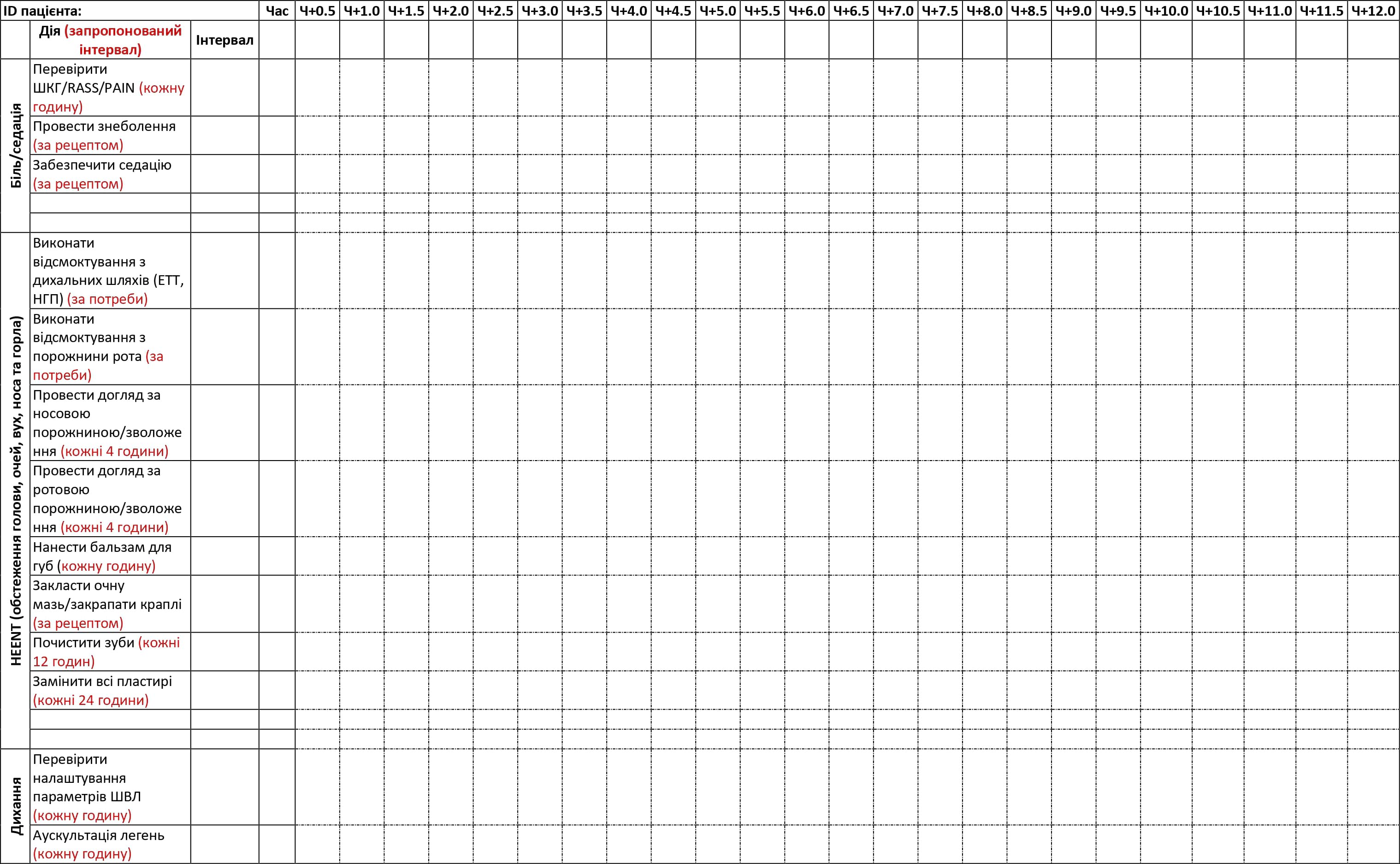


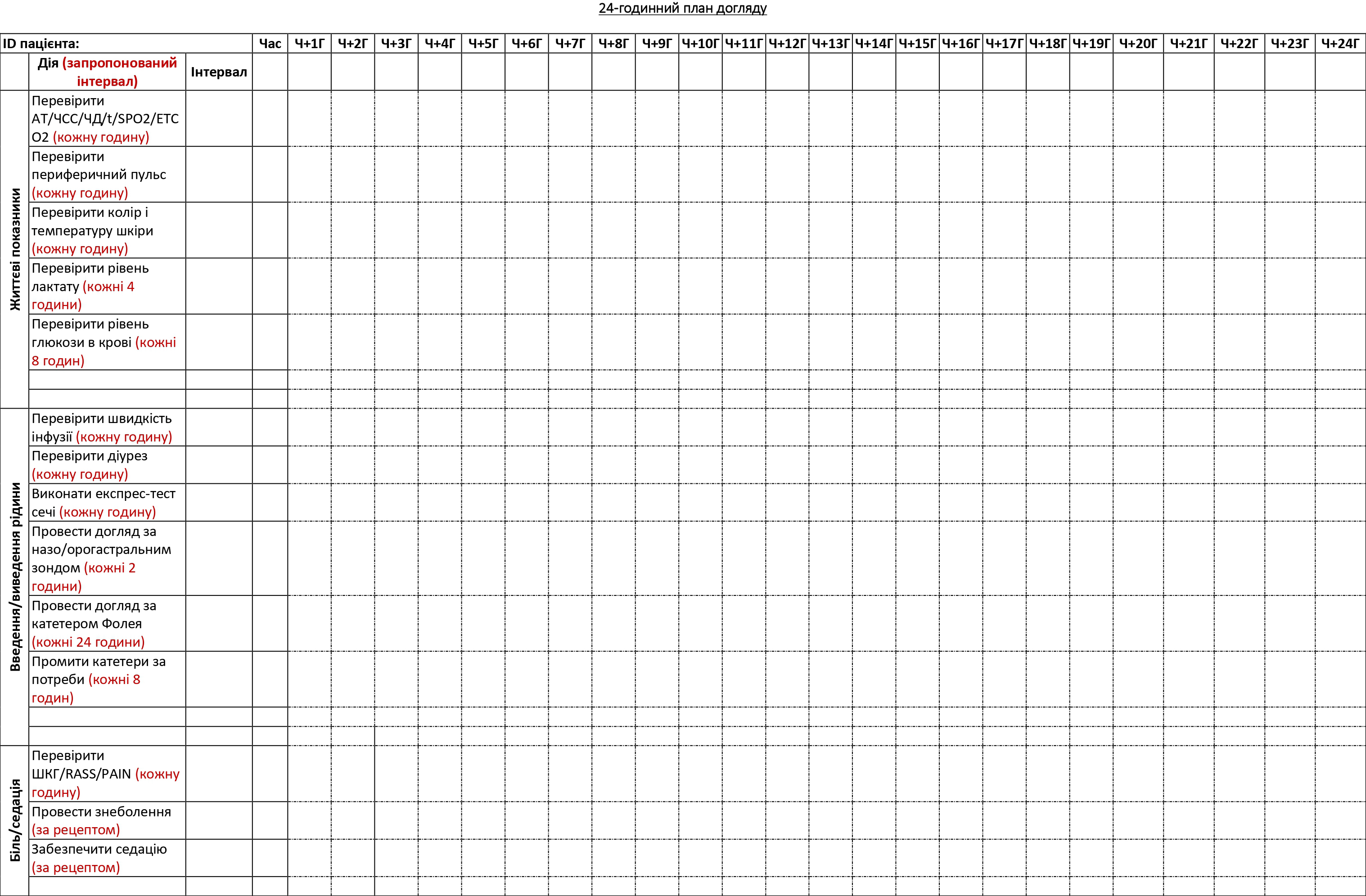

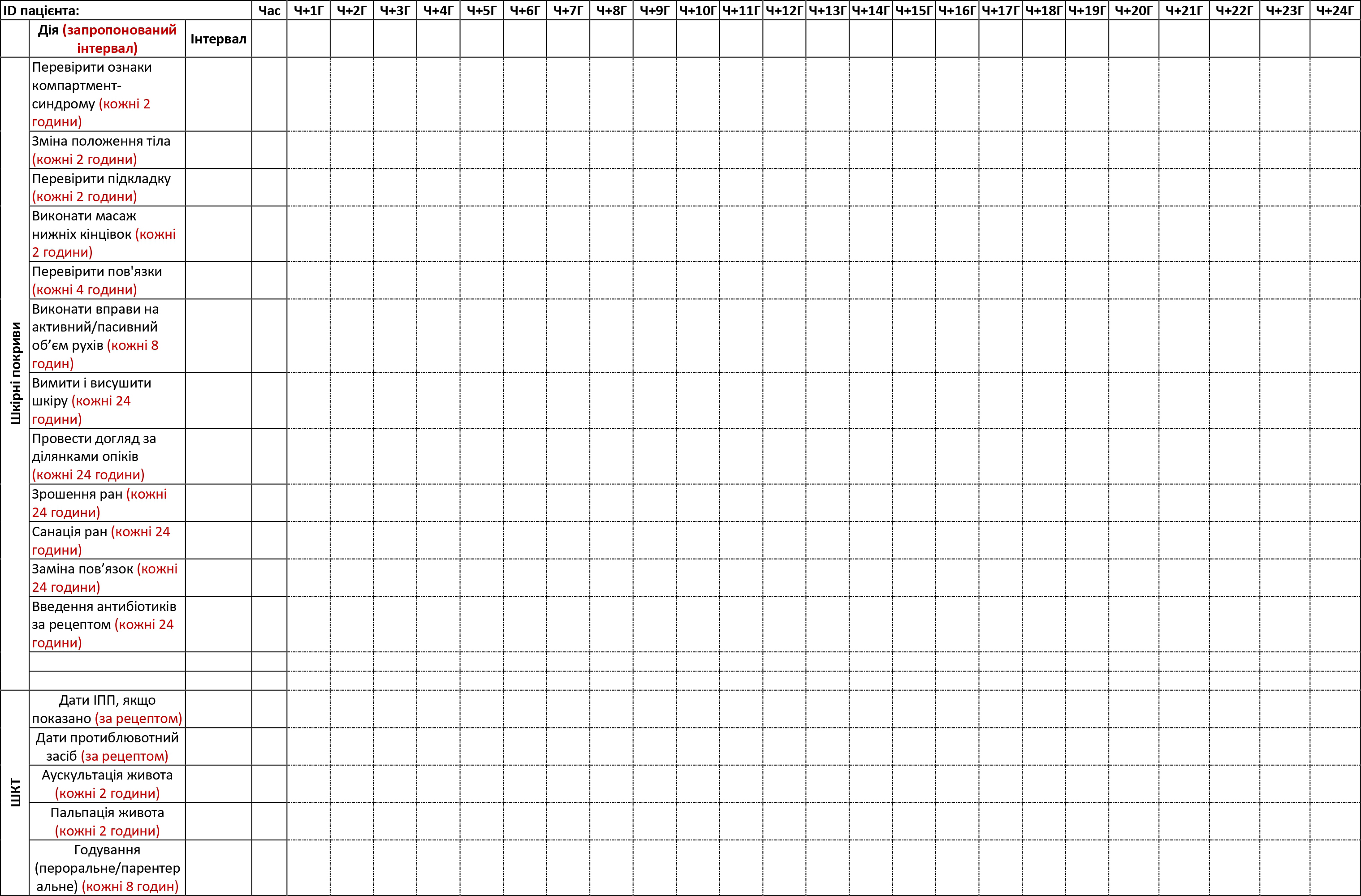

ДОДАТОК C: ПЛАН ДОГЛЯДУ ЗА ХВОРИМ PFC- ПРИКЛАД


ДОДАТОК D: СПИСОК ОБЛАДНАННЯ ДЛЯ ДОГЛЯДУ ЗА ХВОРИМ (ОГЛЯД ТА ПРОВЕДЕННЯ ПРОЦЕДУР)
Наведений нижче список включає обладнання, визначене як «Найкраще». У ході опису процедур подаються альтернативні варіанти, визначені як «Мінімум».
- Портативний монітор
- Манжета для вимірювання артеріального тиску/стетоскоп/пульсоксиметр
- Рукавички
- Термометр
- Сечовий катетер
- Поглинаючі пелюшки/підкладки
- Годинник
- Комерційний набір для чищення та відсмоктування рідини з порожнини рота/Зубна щітка/Зубна паста/Ополіскувач для ротової порожнини/Шпатель
- Бальзам для губ
- Назальний спрей
- Дитяче/м'яке мило
- Лосьйон без запаху
- Компресійні панчохи
- Подушки/Ковдри/Набори для профілактики та лікування гіпотермії/Підкладки/пелюшки
- Таз/миска
- Аспіратор
- Трискладне крісло
- Ліхтарик або налобний ліхтар
- Шприци (різних розмірів)
- Маркер для позначок на шкірі
- Марлеві подушечки (5х5, 10х10)/Мочалки
- Глюкометр
- Медичний пластир
- Тест-смужки для аналізу сечі
- Фізіологічний розчин
ДОДАТОК E: РЕКОМЕНДОВАНИЙ КОНТРОЛЬНИЙ СПИСОК НАВИЧОК З ДОГЛЯДУ ЗА ХВОРИМИ ДЛЯ КЛІНІЧНИХ ЧЕРГУВАНЬ
- Проводити та документувати результати фізикального огляду
- Виконувати моніторинг життєвих показників
- Перевіряти пульс на променевій артерії, тильній артерії стопи та задній великогомілковій артерії: вручну або за допомогою допплерівського датчика
- Визначати рівень глюкози в капілярній крові (прокол пальця)
- Виконувати венепункцію
- Титрувати вручну швидкість ВВ введення рідини
- Контролювати погодинний діурез
- Виконувати аналіз сечі за допомогою тест-смужок
- Вимірювати залишковий вміст шлунка
- Вводити катетер Фолея; виконувати догляд за катетером Фолея
- Промивати ВВ катетер за потреби
- Встановлювати систему для ВВ інфузій
- Вводити препарати ВВ/перорально
- Моніторувати стан за Шкалою ком Глазго/рівень болю (1-10 або шкала болю для невербальних пацієнтів)/рівні седації (шкала RASS)
- Правильно титрувати анальгетики
- Правильно титрувати седативні препарати/щоденне пробудження для проведення неврологічного оцінювання
- Встановлювати оро-/назофарингеальний зонд
- Проводити догляд за трахеостомою
- Виконувати ендотрахеальне відсмоктування
- Виконувати відсмоктування з порожнини рота
- Проводити догляд за носовою порожниною
- Проводити догляд за порожниною рота
- Наносити бальзам для губ
- Закладати очну мазь/ закрапувати очні краплі
- Чистити зуби
- Замінювати всі пластирі
- Налаштовувати параметри апарата ШВЛ: розуміти значення параметрів FiO2, TV, PS, PEEP тощо.
- Проводити аускультацію легень
- Міряти тиск у різних ділянках при компартмент-синдромі (кінцівки, живіт)
- Доглядати за ранами (травми, опіки)
- Зрошувати рани
- Обробляти (санувати) рани
- Аускультація та пальпація живота
- Забезпечувати відповідне харчування
- Виконувати есхаротомію (на лабораторних тваринах, симуляція)
- Отримувати ВК доступ (симуляція: груднина, плечова кістка, великогомілкова кістка)
- Проводити неврологічний огляд
- Вираховувати загальну площу обпеченої поверхні (Правило дев'яток, Лунда-Брауера)
- Розраховувати об’єм рідин для ресусцитації при опіках: вихідний об'єм (Правило Десяток), загальний об’єм (індекс Айві)
- Титрувати рідини для ресусцитації при опіках, щоб досягти цільового діурезу
- Проводити ультразвукове дослідження за протоколом FAST
- Виконувати визначення групи крові за допомогою EldonCard
- Проводити процедуру скринінгу донорів крові
- Накладати/знімати шини при переломах (симуляція)
- Проводити конверсію турнікету (симуляція)
ДОДАТОК F: ДОДАТКОВА ІНФОРМАЦІЯ ЩОДО НЕПЕРЕДБАЧЕНОГО ІНСТРУКЦІЄЮ ЗАСТОСУВАННЯ ЛІКАРСЬКИХ ЗАСОБІВ У НАСТАНОВАХ З КЛІНІЧНОЇ ПРАКТИКИ
МЕТА
Мета цього Додатка — надати роз’яснення політики та практики Міністерства оборони США щодо включення в Настанови з клінічної практики «незатверджених» показів для продуктів, які були схвалені Управлінням з контролю якості продуктів харчування і лікарських засобів США (FDA). Це стосується використання препаратів не за призначенням для пацієнтів, які належать до Збройних сил США.
ВИХІДНА ІНФОРМАЦІЯ
Незатверджене (тобто «не за призначенням» - “off-label”) використання продуктів, схвалених FDA, надзвичайно поширене в медицині США і зазвичай не регулюється окремими нормативними актами. Проте, згідно з Федеральним законодавством, за деяких обставин застосування схвалених лікарських засобів за незатвердженими показами регулюється положеннями FDA про «досліджувані нові ліки». До цих обставин належить використання в рамках клінічних досліджень, а також, у військовому контексті, використання за незатвердженими показами згідно з вимогами командування. Деякі види використання за незатвердженими показами також можуть підлягати окремим нормативним актам.
ДОДАТКОВА ІНФОРМАЦІЯ ЩОДО ЗАСТОСУВАННЯ ЗА НЕЗАТВЕРДЖЕНИМИ ПОКАЗАМИ У НАСТАНОВАХ З КЛІНІЧНОЇ ПРАКТИКИ
Включення до Настанов з клінічної практики використання медикаментів за незатвердженими показами не належить до клінічних випробувань і не є вимогою командування. Більше того, таке включення не передбачає, що Військова система охорони здоров’я вимагає від медичних працівників, які працюють в структурах Міноборони США, застосовувати відповідні продукти за незатвердженими показами або вважає це «стандартом медичної допомоги». Швидше, включення до CPGs використання засобів «не за призначенням» має поглиблювати клінічне судження відповідального медичного працівника шляхом надання інформації щодо потенційних ризиків та переваг альтернативного лікування. Рішення приймається на основі клінічного судження відповідальним медичним працівником у контексті відносин між лікарем і пацієнтом.
ДОДАТКОВІ ПРОЦЕДУРИ
Виважений розгляд
Відповідно до цієї мети, в обговореннях використання медикаментів «не за призначенням» в CPG конкретно зазначено, що це використання, яке не схвалено FDA. Крім того, такі обговорення є збалансованими у представленні даних клінічних досліджень, включаючи будь-які дані, які свідчать про обережність у використанні продукту, і, зокрема, включаючи усі попередження, видані FDA.
Моніторинг забезпечення якості
Що стосується використання «не за призначенням», діяльність Міністерства оборони США полягає у підтримці регулярної системи моніторингу забезпечення якості результатів і відомих потенційних побічних ефектів. З цієї причини підкреслюється важливість ведення точних клінічних записів.
Інформація для пацієнтів
Належна клінічна практика передбачає надання відповідної інформації пацієнтам. У кожних Настановах з клінічної практики, де йдеться про використання засобу «не за призначенням», розглядається питання інформування пацієнтів. За умови практичної доцільності, слід розглянути можливість включення додатка з інформаційним листком для пацієнтів, що видаватиметься до або після застосування продукту. Інформаційний листок має в доступній для пацієнтів формі повідомляти наступне: a) що дане застосування не схвалене FDA; b) причини, чому медичний працівник Міністерства оборони США може прийняти рішення використати продукт з цією метою; c) потенційні ризики, пов’язані з таким застосуванням.




































