Мета
Ці Настанови з клінічної практики надають стислий огляд даних наукової літератури щодо використання крові на догоспітальному етапі з акцентом на наданні допомоги під час транспортування поранених. Останні оновлення стосуються важливості введення кальцію для протидії шкідливим наслідкам гіпокальціємії, а також мінімального застосування або повної відмови від використання кристалоїдів.
Наголошується на важливості компетентності, кваліфікації та співпраці між керівниками служби медичної евакуації, а також рятувальниками, які надають допомогу на догоспітальному етапі та, зокрема, під час транспортування (Див. Таблиця 1.) Через зміну парадигми та перехід до застосування схваленої FDA охолодженої цільної крові О групи з низьким титром аглютинінів (Cold Stored – Low Titer group O Whole Blood, CS-LTOWB), а також необхідності постійного використання мобільних банків крові (Walking Blood Bank, WBB) та виконання трансфузій під час надання допомоги на місці отримання поранення (Point Of Injury, POI), виникла потреба у проведенні цілеспрямованого навчання з переливання різних препаратів крові. Важливим етапом у виконанні цього завдання є відповідний нагляд за підготовкою тренінгів з переливання аутологічної крові в умовах бойових дій, а також в інших умовах виникнення травматичних пошкоджень. Підкреслення командуванням важливості навчання, а також відповідна матеріально-технічна підтримка є визначальними елементами програми з переливання крові у системі надання допомоги пораненим на догоспітальному етапі/під час транспортування.
Таблиця 1. П’ять рівнів клінічної компетентності
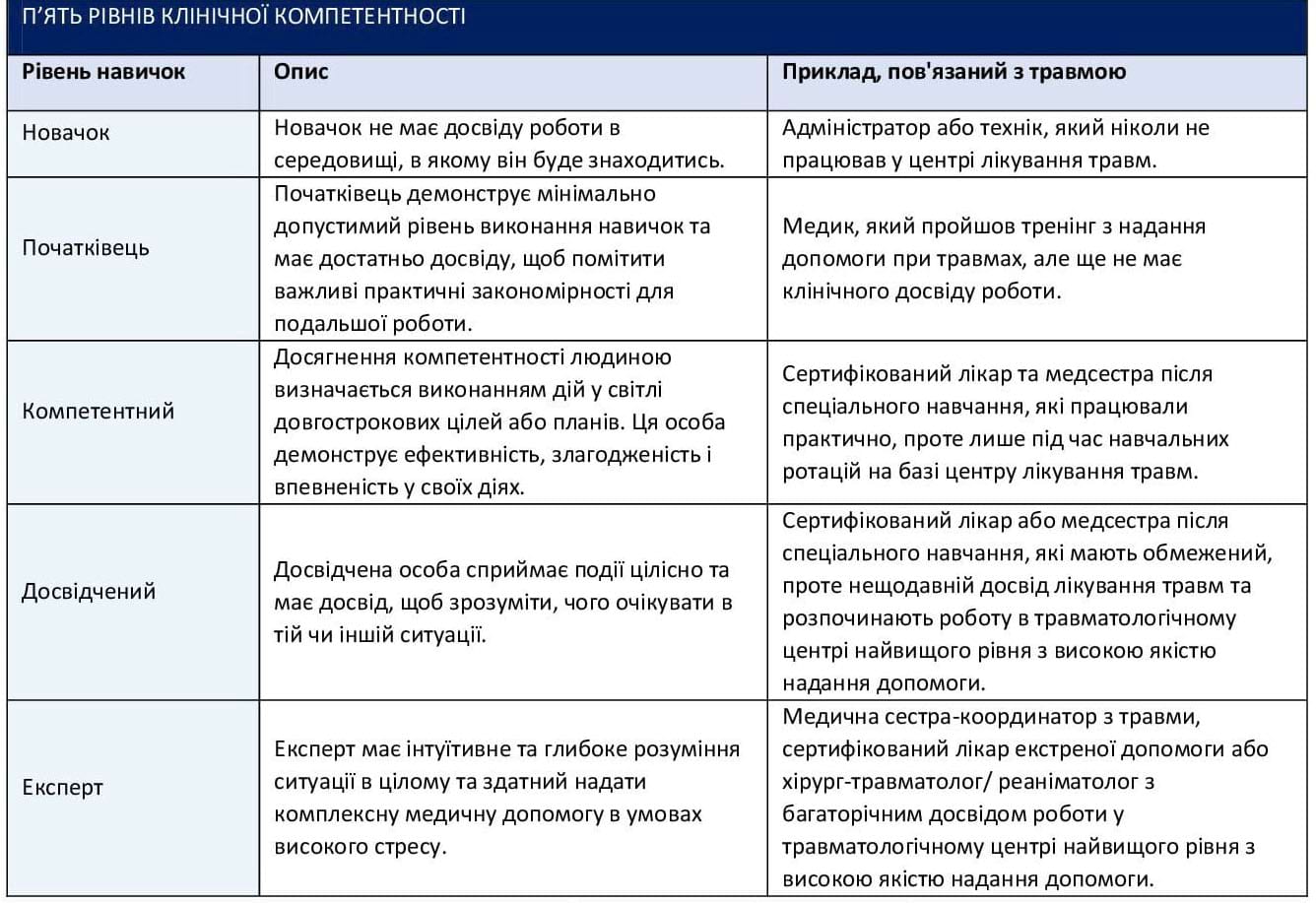
Джерела: адаптовано з Benner, 1982; Dreyfus, 1981; Dreyfus and Dreyfus, 1980.
Вступ
Раннє застосування препаратів крові в пацієнтів з травмою, що знаходяться у тяжкому стані, є стандартом надання допомоги пораненим в умовах бойових дій та стає все більш поширеним, будучи частиною стратегії невідкладної допомоги цивільному населенню на догоспітальному етапі.1-7 Хоча в цивільній літературі існують певні розбіжності щодо рівнів доказовості та переваг переливання крові на догоспітальному етапі, більшість даних, які використовуються в дискусії, стосуються періоду до використання цільної крові та пацієнтів, не пов’язаних з військовою службою.8,9 Цивільні системи екстреної медичної допомоги міжнародного рівня 10,11 , а також у Техасі, Північній Кароліні та кількох інших штатах ініціювали переливання цільної крові на догоспітальному етапі надання допомоги постраждалим. Щонайменше один із цивільних правоохоронних підрозділів ініціював уведення в практичну діяльність Програми з використання свіжої цільної крові О групи з низьким титром аглютинінів.12
Основна військова література, що висвітлює дану тему, представлена в Таблиці 2.
Таблиця 2. Військова література з трансфузіології на догоспітальному етапі
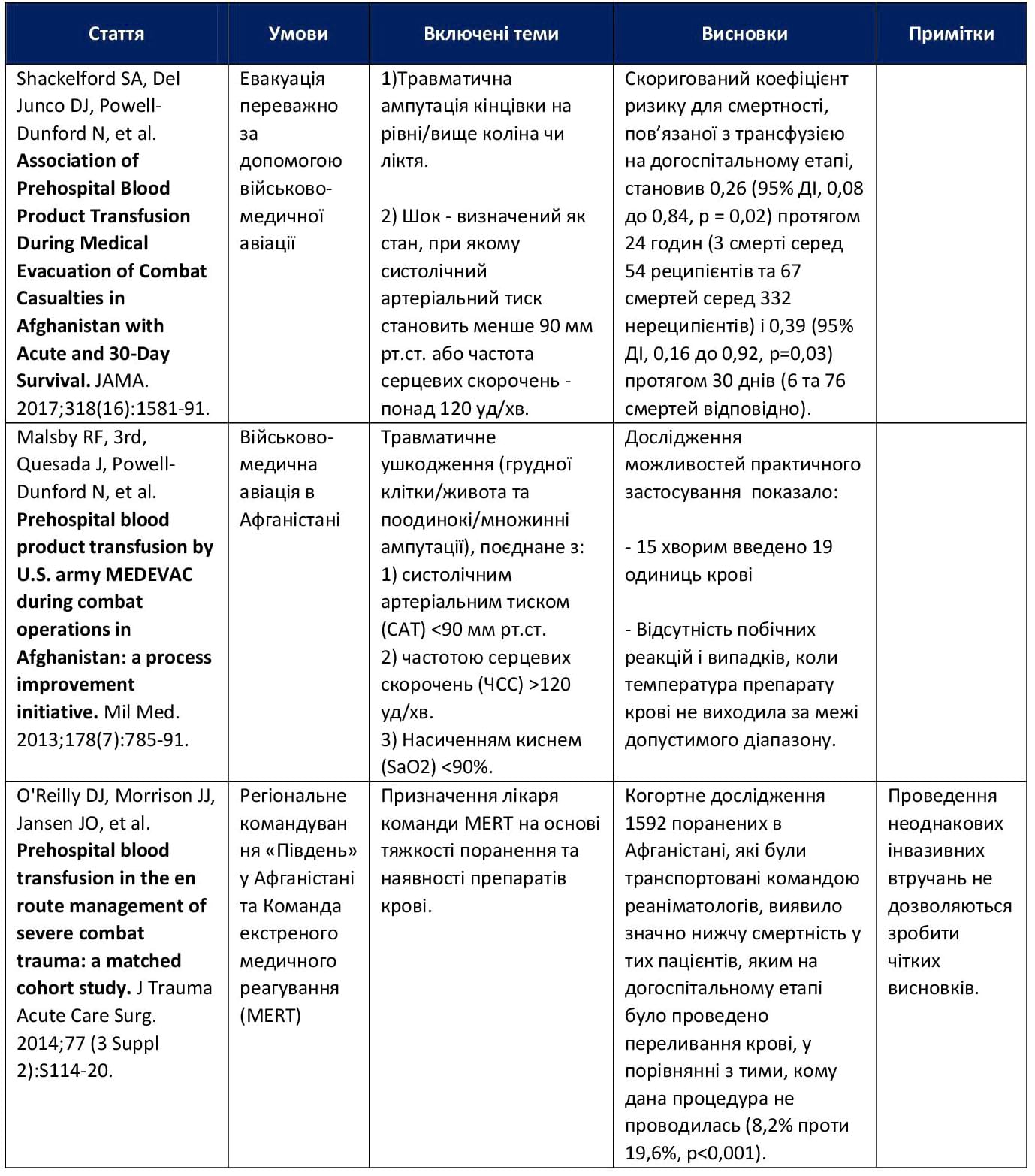
Було проаналізоване переливання крові на догоспітальному етапі, яке проводилося в одній із систем впродовж восьми місяців. Виконання трансфузій виявилося логістично складним, але можливим з практичної точки зору, за умови постійного періодичного проведення тренувань.13 В іншому дослідженні 15 пацієнтів загалом отримали 19 одиниць препаратів крові відповідно до попередньо затверджених настанов щодо переливання крові в підрозділах медичної евакуації Армії США (MEDEVAC) в Афганістані.14 Критеріями включення для початку трансфузії на догоспітальному етапі були: травматичне ушкодження із систолічним артеріальним тиском (САТ) <90 мм рт.ст., або частотою серцевих скорочень (ЧСС) >120 за 1 хв., або насичення артеріальної крові киснем (SaO2) <90%. Після переливання п’ятої одиниці препарату крові показник SaO2 виключався з переліку цільових показників трансфузії; наявність множинних ампутацій (з принаймні однією проксимальною ампутацією) була включена до переліку. Не було виявлено побічних реакцій та випадків коливань температури препарату крові за межі встановленого діапазону.
Надання більш спеціалізованої медичної допомоги під час транспортування пацієнтів продемонструвало кращі результати.15-17 Все більше доказів свідчать про те, що раннє переливання крові, як на місці події, так і під час евакуації до місця надання хірургічної допомоги, збільшує відсоток виживання тяжко травмованих пацієнтів із гострою крововтратою. Було проведено оцінку ефективності швидкого початку переливання крові серед поранених в Афганістані (502 пацієнти).18 Пацієнтів, які були транспортовані підрозділами MEDEVAC; які перенесли травматичну ампутацію на рівні або вище коліна/ліктя; мали САТ <90 мм рт.ст. або ЧСС >120 за 1 хв.; і які отримували препарати крові під час транспортування або відразу після прибуття в лікарню, порівнювали з тими, кому трансфузій крові не проводили. Ті, хто отримав кров, мали значно меншу ймовірність смерті впродовж 24 годин (скоригований коефіцієнт ризику для смертності 0,26 [95% ДІ 0,08-0,84, p=0,02]), а також через 30 днів (скоригований коефіцієнт ризику для смертності 0,39 [95% ДІ 0,16-0,92, p=0,03]). Це дослідження ще раз підкреслює важливість раннього початку гемотрансфузії. Медики, які надають допомогу під час транспортування, повинні продовжити (або в деяких випадках розпочати) переливання крові, щойно поранений буде переміщений до літака. Препарати крові, переливання яких було розпочато на місці події, можна вводити і під час MEDEVAC.
У когортному дослідженні 1592 пацієнтів з Афганістану, яких транспортувала команда реаніматологів, виявилося, що смертність була значно нижчою серед тих поранених, яким на догоспітальному етапі переливали кров, у порівнянні з тими, кому трансфузія не була проведена (8,2% проти 19,6%, p<0,001).19 Деякі змінні величини ускладнюють інтерпретацію цих даних (наприклад, різний темп виконання швидкої послідовної індукції на догоспітальному етапі, введення допоміжних фармакологічних засобів та різний час транспортування хворих). Тим не менш, імовірно, що агресивний підхід до надання допомоги при невідкладних станах на догоспітальному етапі, включаючи переливання крові, був частиною загальної стратегії ресусцитації за принципом контролю критичних пошкоджень (damage control resuscitation), яка покращила рівні виживаності пацієнтів із важкими травмами.
Догоспітальні принципи ресусцитації та проведення гемотрансфузій
- Швидке розпізнавання геморагічного шоку, що загрожує життю
- Визначення показників за допомогою спеціального портативного обладнання (за наявності): міжнародне нормалізоване відношення; рівень лактату (може мати діагностичне значення)
- Попередження гіпотермії
- Зупинка кровотечі за допомогою механічних кровоспинних засобів:
- Турнікет/ вузловий турнікет
- Тиснуча пов’язка/бинт, просочений тромбіном та фібрином
- Ресусцитація з метою зупинки кровотечі:
- Оптимальною є цільна кров (Whole blood, WB)
- Затверджена FDA охолоджена цільна кров О групи з низьким титром аглютинінів (CS-LTOWB)
- Цільна кров О групи з низьким титром аглютинінів (LTOWB)
- Цільна кров О групи (з невизначеним титром аглютинінів)
- Компонентна терапія плазмою (суха ліофілізована, рідка або заморожена), еритроцитами і тромбоцитами у співвідношенні 1:1:1
- Попередження гіпокальціємії/ Замісне введення кальцію
- При збільшенні часу евакуації – емпіричне введення кальцію на кожні 4-6 одиниць еритроцитів або цільної крові
- Уникання введення кристалоїдів для лікування шоку
- Введення транексамової кислоти, якщо від моменту травми минуло менше, ніж 3 години.
- Розгляньте можливість введення ліофілізованої плазми (якщо наявна).
Примітка: Основною метою є рівень САТ>90 мм рт.ст. Останні дані вказують на необхідність досягнення вищого показника - 90-110 мм рт. ст. - внаслідок переходу до ресусцитації препаратами крові та занепокоєнням щодо тривалої гіпоперфузії, особливо у пацієнтів із подовженим часом транспортування до лікувального закладу.
Критерії проведення гемотрансфузії
Переливання крові на догоспітальному етапі базується на чітко визначених критеріях використання цього цінного ресурсу. Кілька високоспеціалізованих військових та цивільних медичних команд використовують переливання крові на догоспітальному етапі згідно з затвердженими настановами. Полк рейнджерів Армії США був одним із перших, хто застосував переливання крові на догоспітальному етапі. Вони використовували наступні критерії для переливання: ознаки та симптоми геморагічного шоку; АБО 1+ ампутація; тупа/проникаюча травма (черевної/грудної порожнини/у місці приєднання кінцівок до тулуба); АБО перелом кісток таза; АБО САТ <100 мм рт.ст.; АБО рівень лактату >5 ммоль/л; пульс >100 за 1 хв.20 В Австралії існує Вертолітна служба екстреної медичної допомоги регіону Великого Сіднея (Greater Sydney Area Helicopter Emergency Medical Services, GSA-HEMS) — це служба медичної допомоги при невідкладних станах, що надається спеціалістами з інтенсивної терапії та має великий досвід переливання крові на догоспітальному етапі, ініціюючи гемотрансфузію за наявності “стійкого геморагічного шоку, незважаючи на заходи з зупинки кровотечі та інфузію кристалоїдів”. 21Під час транспортування пацієнтів між лікувальними закладами GSA-HEMS проводить переливання крові за умови «стійкого геморагічного шоку у випадку відсутності/ обмеженого доступу до одногрупної крові та постійної потреби у трансфузії». Команда швидкого реагування на травми служби ЕМД в Австралії (Квінсленд) також вводить препарати крові на догоспітальному етапі. У 2014 році ними було опубліковано ретроспективний огляд клінічних випадків, що демонструє переваги переливання крові.22 У тому ж році, на базі даних з Афганістану23, було доопрацьовано запропоновані критерії переливання препаратів крові пораненим в умовах бойових дій на догоспітальному етапі, а у 2020 році – проведено їх оновлення на основі великого масиву інформації з усього Реєстру травм Міністерства оборони США (DoDTR).24 Огляд випадків, у яких розглядаються переваги раннього введення цільної крові пораненим в умовах бойових дій, був опублікований у 2016 році.25
Розробка критеріїв переливання крові є одним із важливих факторів створення програми гемотрансфузії на догоспітальному етапі. На базі одного цивільного травматологічного центру було оцінено 596 травмованих пацієнтів, використовуючи шкалу Оцінки споживання крові (Assessment of blood consumption, ABC).26 Пацієнти отримували по одному балу за кожен з нижче наведених показників: проникаюче поранення; позитивна оцінка за протоколом FAST; САТ менше 90 мм рт.ст.; ЧСС = 120/хв або більше. Сума балів за шкалою ABC = 2 або більше вказувала на необхідність масивної гемотрансфузії (чутливість – 75%, специфічність – 86%). Це дослідження продемонструвало користь даної шкали як інструменту для швидкої, не заснованої на лабораторних показниках, оцінки прогнозування потреб у переливанні крові.
Ретельне зваження показів до переливання крові може обмежити її надмірне використання в середовищі з потенційно обмеженими ресурсами. Крім того, важливо відзначити можливість оптимізації використання препаратів крові при одночасному проведенні заходів з зупинки кровотечі.5,7 Переконайтеся, що зупинка кровотечі виконується у відповідності до Настанов ТССС. При введенні препаратів крові на догоспітальному етапі обов’язково повідомте персонал приймаючої лікувальної установи про те, що пацієнт потребує подальшої гемотрансфузії, наголосивши на потенційних потребах у масивному переливанні крові.
Процедура гемотрансфузії
До вже існуючих алгоритмів переливання крові Міністерства оборони США були додані нові особливі зауваження та міркування з приводу трансфузій.27 Швидке переливання крові може спричинити гемоліз еритроцитів, тому його слід уникати. Якщо це можливо, цільну кров О групи з низьким титром аглютинінів (LTOWB) слід вводити як препарат першого вибору. LTOWB є попередньо перевіреною на рівень анти-А та анти-В антитіл. Титр цих антитіл достатньо низький, що створює мінімальний ризик розвитку негативних наслідків трансфузії. Таку кров можна вважати універсальною для донорства. LTOWB заготовляють виключно в закладах, схвалених Програмою крові Збройних сил США (Armed Services Blood Program, ASBP) та доставляють на поле бою за допомогою спеціальної системи розподілу (препарати повністю перевірені відповідно до настанов FDA).
Препарати крові слід переливати у співвідношенні плазми, тромбоцитів та еритроцитів 1:1:1. За відсутності тромбоцитів слід перелити плазму та еритроцити у співвідношенні 1:1. Якщо це неможливо, слід переливати окремо відновлену суху плазму, рідку плазму або розморожену плазму, або окремо тільки еритроцити.
Резус-негативну кров О групи слід використовувати переважно для жінок дітородного віку. Якщо необхідно ввести резус-позитивну кров О групи жінці дітородного віку з резус-негативною О групою крові – розгляньте введення анти-RhO(D) імуноглобуліну для зменшення ризиків під час майбутніх вагітностей. Зверніть увагу, що ресусцитація пацієнтки та запобігання масивній втраті крові мають пріоритет перед потенційними ускладненнями вагітності у майбутньому. Переливання крові у педіатричній практиці має базуватися на клінічних ознаках шоку, а не на попередньо визначених життєвих показниках, оскільки вони можуть значно відрізнятися між віковими групами.
Плазма крові містить важливі фактори згортання та може бути швидко перелита пацієнту. Розморожена плазма має обмежений термін придатності (5 днів) і може бути недоступною під час допомоги на догоспітальному етапі. Рідка плазма, “яка не була замороженою” (“Never frozen” liquid plasma), має термін придатності 26 днів і є більш доступною для використання. Уточніть у центрі видачі препаратів крові наявність розмороженої або рідкої (свіжої, незамороженої) плазми. Усі препарати крові повинні бути перелиті відразу після того, як їх вийняли з контейнера для зберігання. Якщо процедура гемотрансфузії відкладається, а температура вийнятих з контейнера препаратів крові перевищила належні значення, вони мають бути повернуті до центру видачі згідно затверджених правил. Перевірте, щоб до всіх препаратів крові було прикріплено та активовано індикатори Safe-T-VUE (NSN 6515-08-T00-3056) для моніторингу температури. (Див. Додаток E).
Контроль якості
Правильне зберігання, транспортування і введення крові та її препаратів відображено у наступних Настановах з клінічної практики (CPG) Об’єднаної системи лікування травм (Joint Trauma System, JTS): «Ресусцитація за принципом контролю критичних пошкоджень» (Damage Control Resuscitation)28, «Заморожені та дегліцеролізовані еритроцити» (Frozen and Deglycerolized Red Blood Cells)29 «Переливання цільної крові» (Whole Blood Transfusion)30.
Перед пакуванням препаратів крові переконайтеся, що спеціальний контейнер (NSN 6530-01-505-530I; OCP/5306; Desert) належно заряджений та знаходиться у робочому стані. Упевніться, що до всіх препаратів крові приклеєно та активовано індикатори Safe-T-VUE для моніторингу температури. Перед тим, як розміщувати Safe-T-VUE на пакетах з розмороженою плазмою, перевірте температуру плазми (має бути 1-6 ̊ C). Належним чином задокументуйте видачу та використання препаратів крові відповідно до місцевих протоколів, включаючи запис у Реєстрі медичних даних (Theater Medical Data Store, TMDS).
Препарати крові, які транспортуються за межі медичного закладу та/або лабораторії, повинні зберігатися в спеціальному контейнері протягом щонайбільше 48 годин. Після завантаження та герметизації контейнер залишається закритим, доки його вміст не буде використаний для надання допомоги пораненим або до моменту повернення у центр видачі. Кожні 24 години слід виконувати перевірку контейнера та записувати відповідні показники якості (наприклад, неушкоджений, не протікає тощо).
Трансфузійні реакції
Рівень реакцій, не пов’язаних з інфекцією, у результаті переливання крові є низьким.31 У нещодавній оцінці 4857 епізодів переливання крові приблизно 1% з них був пов’язаний з серйозними наслідками.32 Перевантаження кровообігу, пов’язане з введенням препаратів крові, було найпоширенішим (~1%); у той час як гостре ураження легень внаслідок гемотрансфузії, анафілактична та гіпотензивні реакції виникали менш, ніж у 0,1% випадків. Під час іншого дослідження оцінювалось екстрене переливання 5203 одиниць еритроцитів О групи крові 480 пацієнтам із травмами та виявлено відсутність гострих гемолітичних реакцій при переливанні.33
При виникненні (хоча і рідкісному) трансфузійної реакції на догоспітальному етапі, негайно зупиніть переливання. У разі анафілаксії введіть внутрішньом’язово (ВМ) 0,3 мл адреналіну у розведенні 1:1000, димедрол - 25 мг ВВ або ВМ і розгляньте використання метилпреднізолону (доза метилпреднізолону, затверджена FDA, становить 10–40 мг ВВ протягом кількох хвилин, наступні дози визначаються на основі клінічної відповіді). За потреби підтримуйте прохідність дихальних шляхів пацієнта та вводьте ВВ рідину у випадках гіпотензії. У разі гострої гемолітичної реакції введіть димедрол 25 мг ВВ або ВМ та розгляньте можливість призначення осмотичних діуретиків - 20% маніт 20 г або 3% хлорид натрію 250 мл.
Гіпокальціємія
У всіх пацієнтів, яким проводять переливання крові під час транспортування, слід розглянути введення кальцію. Наявний у препаратах крові цитратний консервант зв’язує вільний (іонізований) кальцій сироватки і сприяє розвитку гіпотензії у пацієнтів після гемотрансфузії.34 Дослідники виявили, що гіпокальціємія збільшила показник смертності серед 352 пацієнтів, які мали серйозну кровотечу та потребували масивної гемотрансфузії. В основному, хворі мали низьку концентрацію іонізованого кальцію у крові (в середньому 0,88 ммоль/л) та вищу ймовірність смерті (відношення ймовірності = 1,25, 95% довірчий інтервал 1,04-1,52; р=0,02). Гіпокальціємія на госпітальному етапі також пов’язана з підвищенням рівня смертності.35 Так, було визначено концентрацію кальцію у 591 пацієнта з травмою перед введенням препаратів крові. Серед осіб, у яких рівень іонізованого кальцію становив <1 ммоль/л, рівень смертності був вищим (15,5%) у порівнянні з тими, у кого рівень кальцію складав >1 ммоль/л (смертність = 8,7%, p=0,036).
Пацієнти з травмами часто мають знижений рівень кальцію у крові незалежно від проведеної трансфузії, що також свідчить на користь додаткового введення цього мікроелемента.36,37 Серед 212 травматологічних пацієнтів із середнім показником тяжкості травми (ISS) 34, у 64% виявили гіпокальціємію (з кальцієм <1,15 ммоль/л), а 10% мали важкий дефіцит (<0,9 ммоль/л). Гіпокальціємія є частим явищем при масивних гемотрансфузіях та пов’язана зі збільшенням рівня смертності.38,39 Хоча механізм цього ефекту не повністю зрозумілий, вважається, що певну роль відіграє ацидемія, пов’язана з гіпоперфузією тканин.40 Рекомендовано введення одного грама кальцію (30 мл 10% глюконату кальцію або 10 мл 10% хлориду кальцію) ВВ чи ВК (внутрішньокістково) до, під час (використовуючи інше місце доступу) або відразу після трансфузії першої одиниці препарату крові. Повторно вводьте один грам кальцію ВВ або ВК після кожних 4 одиниць препаратів крові.
Тренування
Переливання крові на догоспітальному етапі та під час транспортування вимагає відповідної теоретичної та практичної підготовки. Доведено, що проведення максимально реалістичних тренувань покращує ефективність роботи лікарняних команд з допомоги при травмі. Загальновідомим фактом є важливість тренувань для військових в цілому. Цей принцип розповсюджується і на тренування з використання цільної крові.41 За відносно невеликих витрат та під належним наглядом можна організувати умови, наближені до реальних, використовуючи аутологічну кров.42,43 Досі не затверджена політика Банку крові Збройних сил США стосовно критеріїв донорства для лабораторій аутологічної крові.
Моніторинг покращення ефективності (ПЕ)
Досліджувана група
- Усі пацієнти, що отримали препарати крові в межах 3 годин після травмування.
- Усі пацієнти, які відповідають критеріям переливання крові (тяжке травматичне ушкодження: ISS ≥16, ≥2 травмованих ділянок тіла, тяжкість травм за шкалою Abbreviated Injury Scale (AIS) ≥ 2 ТА САТ < 100 мм рт.ст., АБО ЧСС > 100 за 1 хв., АБО гематокрит <32%, АБО рН <7,25) в межах 3 годин після травмування.
Мета (очікувані результати)
- Застосування на догоспітальному етапі LTOWB для постраждалих із травмами, що загрожують життю, та гемодинамічною нестабільністю (ЧСС >100 за 1 хв. або САТ <100 мм рт.ст.).
- У досліджуваній групі осіб: у першу чергу, введення препарату крові, найкраще – охолодженої цільної крові О групи (CS-LTOWB) - як заходу рідинної ресусцитації після отримання травми.
- Введення цільної крові та її препаратів пораненим бійцям за показами на догоспітальному етапі та під час транспортування.
Показники результативності/дотримання рекомендацій
- Кількість і відсоток пацієнтів у досліджуваній групі, яким була проведена трансфузія цільної крові перед прибуттям на перший етап медичної допомоги.
- Кількість і відсоток пацієнтів у досліджуваній групі, яким була проведена трансфузія препарату крові як першого засобу рідинної ресусцитації.
- Кількість і відсоток пацієнтів у досліджуваній групі, яким була проведена трансфузія CS-LTOWB, як першого засобу рідинної ресусцитації.
- Визначені покази до трансфузії.
- Визначені показники життєдіяльності до та після переливання.
- Задокументовано введення препаратів кальцію.
- Зібрано необхідну інформацію для моніторингу можливості виникнення трансфузійно-трансмісивних інфекцій та інших ризиків у донора та реципієнта.
Джерела даних
- Картка пораненого (Форма DD 1380/DA 4700 OP7)
- Реєстр травм Міністерства оборони США (DoDTR)
Системна звітність та її частота
Згідно з даними настановами, вказане вище становить мінімальні критерії моніторингу ПЕ. Системна звітність проводитиметься щороку; додатковий моніторинг ПЕ та системну звітність можна проводити залежно від потреб.
Системний огляд та аналіз даних виконуватиме керівник JTS та відділ ПЕ JTS.
Обов’язки
Обов'язками медичного директора підрозділу є забезпечення ознайомлення з даними Настановами з клінічної практики, тренування, належне дотримання вказаних вимог та моніторинг ПЕ на місцевому рівні. Важливою є взаємодія з регіональним медичним директором та директором з питань допомоги при травмі для забезпечення ефективного виконання настанов та проведення моніторингу ПЕ, а також чітка комунікація з Бойовим командуванням системи надання допомоги при травмах (Combatant Command Trauma System) та командуванням Об’єднаної системи лікування травм (Joint Trauma System).
-
- Donham BP, Barbee GA, Deaton TG et al. Risk associated with autologous fresh whole blood training. J SpecOper Med.. 2019;19(3);24-25.
- Butler FK, Holcomb JB, Schreiber MA, Kotwal RS, Jenkins DA, Champion HR et al. Fluid Resuscitation for Hemorrhagic Shock in Tactical Combat Casualty Care: TCCC Guidelines Change 14-01--2 June 2014. J SpecOper Med. 2014;14(3):13-38.
- Strandenes G, Hervig TA, Bjerkvig CK, et al. The lost art of whole blood transfusion in austere environments.Curr sports med rep. 2015;14(2):129-34.
- Cap AP, Pidcoke HF, DePasquale M, et al. Blood far forward: Time to get moving! J Trauma Acute Care Surg.2015;78(6 Suppl 1):S2-6.
- Fisher AD, Miles EA, Cap AP, Strandenes G, Kane SF. Tactical damage control resuscitation. Mil med.2015;180(8):869-75.
- Butler FK, Jr. Fluid resuscitation in tactical combat casualty care: yesterday and today. WildernessEnviron med. 2017;28(2S):S74-S81.
- Chang R, Eastridge BJ, Holcomb JB. Remote damage control resuscitation in austere environments.Wilderness environ med. 2017;28(2S):S124-S34.
- Smith IM, James RH, Dretzke J, Midwinter MJ. Prehospital blood product resuscitation for trauma: asystematic review. Shock (Augusta, Ga.). 2016 Jul;46(1):3.
- Shand S, Curtis K, Dinh M, Burns B. What is the impact of prehospital blood product administration for patients with catastrophic haemorrhage: an integrative review. Injury. 2019 Feb 1;50(2):226-34.
- Yazer MH, Spinella PC. An international survey on the use of low titer group O whole blood for the resuscitation of civilian trauma patients in 2020. Transfusion. 2020;60:S176-179.
- Nadler R, Tsur A, Yazer MH et al. Early experience with transfusing low titer group O whole blood in the pre-hospital setting in Israel. Transfusion. 2020;60:S10-S16.
- Fisher AD, Dunn J, Pickett JR et al. Implementation of a low titer group O whole blood program for a law enforcement team. Transfusion. 2020;60:S36-S44.
- Powell-Dunford N, Quesada JF, Gross KR, Shackelford SA. Army Air Ambulance Blood Product Program in the combat zone and challenges to best practices. Aerospace med hum perform. 2016;87 (8):728-34.
- Malsby RF, 3rd, Quesada J, Powell-Dunford N, et al. Prehospital blood product transfusion by U.S. armyMEDEVAC during combat operations in Afghanistan: a process improvement initiative. Mil med.2013;178(7):785-91.
- Mabry RL, Apodaca A, Penrod J, Orman JA, Gerhardt RT, Dorlac WC. Impact of critical care-trained flight paramedics on casualty survival during helicopter evacuation in the current war in Afghanistan. J Trauma Acute Care Surg. 2012;73 (2 Suppl 1):S32-7.
- Morrison JJ, Oh J, DuBose JJ, et al. En-route care capability from point of injury impacts mortality after severe wartime injury. Ann surg. 2013;257 (2):330-4.
- Apodaca A, Olson CM, Jr., Bailey J, et al. Performance improvement evaluation of forward aeromedical evacuation platforms in Operation Enduring Freedom. J Trauma Acute Care Surg. 2013;75 (2 Suppl2):S157-63.
- Shackelford SA, Del Junco DJ, Powell-Dunford N, et al. Association of Prehospital Blood Product Transfusion During Medical Evacuation of Combat Casualties in Afghanistan With Acute and 30-Day Survival. JAMA. 2017;318 (16):1581-91.
- O'Reilly DJ, Morrison JJ, Jansen JO, et al. Prehospital blood transfusion in the en route management of severe combat trauma: a matched cohort study. J Trauma Acute Care Surg. 2014;77 (3 Suppl 2):S114-20.
- Donovan W. Ranger Medic Handbook. 4th ed. North American Rescue 2012.
- Reid C. Blood Management. In: Greater Sydney Area Helicopter Emergency Medical Service. Sydney. 2015. https://nswhems.files.wordpress.com/2015/12/heli-cli-11-blood-management-v2.pdf
- Bodnar D, Rashford S, Hurn C, et al. Characteristics and outcomes of patients administered blood in the prehospital environment by a road based trauma response team. Emerg med J. 2014;31 (7):583-8.
- Le Clerc S, McLennan J, Kyle A, Mann-Salinas E, Russell R. Predicting when to administer blood products during tactical aeromedical evacuation: evaluation of a U.S. model. J Spec Oper Med. 2014;14(4):48-52.
- Wheeler, AR, Cuenca C, Fisher AD et al. Development of prehospital assessment findings associated with massive transfusion. Transfusion. 2020;60:S70-S76.
- Bassett AK, Auten JD, Zieber TJ, Lunceford NL. Early, prehospital activation of the walking blood bank based on mechanism of injury improves time to fresh whole blood transfusion. J Spec Oper Med. 2016;16(2):5-8.
- Nunez TC, Voskresensky IV, Dossett LA, Shinall R, Dutton WD, Cotton BA. Early prediction of massive transfusion in trauma: simple as ABC (assessment of blood consumption)? J Trauma. 2009;66(2):346-52.
- Via DK. Urgent resuscitation using blood products during tactical evacuation from point of injury. CENTCOM Clinical Operating Protocols 2016;CCOP-01.
- JTS, Damage Control Resuscitation CPG, 12 Jul 2019. https://jts.health.mil/index.cfm/PI_CPGs/cpgs. Accessed Oct 2020.
- JTS, Frozen and Deglycerolized Red Blood Cells CPG, 11 Jul 2016 https://jts.health.mil/index.cfm/PI_CPGs/cpgs. Accessed Oct 2020.
- JTS, Whole Blood Transfusions CPG, 15 May 2018. https://jts.health.mil/index.cfm/PI_CPGs/cpgs. Accessed Oct 2020.
- Hendrickson JE, Hillyer CD. Noninfectious serious hazards of transfusion. Anesth analg. 2009;108(3):759-69.
- Hendrickson JE, Roubinian NH, Chowdhury D, et al. Incidence of transfusion reactions: a multicenter study utilizing systematic active surveillance and expert adjudication. Transfusion. 2016;56(10):2587-96.
- Dutton RP, Shih D, Edelman BB, Hess J, Scalea TM. Safety of uncrossmatched type-O red cells for resuscitation from hemorrhagic shock. J Trauma. 2005;59(6):1445-9.
- Ho KM, Leonard AD. Concentration-dependent effect of hypocalcaemia on mortality of patients with critical bleeding requiring massive transfusion: a cohort study. Anaesth Intensive Care. 2011;39(1):46-54.
- Magnotti LJ, Bradburn EH, Webb DL, et al. Admission ionized calcium levels predict the need for multiple transfusions: a prospective study of 591 critically ill trauma patients. J Trauma. 2011;70(2):391-5; discussion 5-7.
- Vivien B, Langeron O, Morell E, et al. Early hypocalcemia in severe trauma. Crit Care Med. 2005;33(9):1946-52.
- Moore HB, Tessmer MT, Moore EE et al. Forgot calcium? Admission ionized-calcium in two civilian randomized controlled trials of prehospital plasma for traumatic hemorrhagic shock. J Trauma Acute Care Surg. 2020;88:588-596)
- Giancarelli A, Birrer KL, Alban RF, Hobbs BP, Liu-DeRyke X. Hypocalcemia in trauma patients receiving massive transfusion. J surg res. 2016;202(1):182-7.
- MacKay EJ, Stubna MD, Holena DN, et al. Abnormal calcium levels during trauma resuscitation are associated with increased mortality, increased blood product use, and greater hospital resource consumption: a pilot investigation. Anesth Analg. 2017;125(3):895-901.
- Cherry RA, Bradburn E, Carney DE, et al. Do early ionized calcium levels really matter in trauma patients? J Trauma. 2006;61(4):774-9. doi:10.1097/01.ta.0000239516.49799.63.
- Long AM, Lefebvre CM, Masneri DA, et al. The golden opportunity: multidisciplinary simulation training improves trauma team efficiency. Journal of Surgical Education. 2019 Jul 1;76(4):1116-21.
- Fisher AD, Carius BM, Corley JB, et al. Conducting fresh whole blood transfusion training. J Trauma Acute Care Surg. 2019 Jul 1;87(1S):S184-90.
- Miles EA, Maitha JC. Optimal methods of teaching and training DCR/RDCR. Damage Control Resuscitation 2020 (pp. 339-354). Springer, Cham.
Додаток А: Процедура переливання крові на догоспітальному етапі
До трансфузії
Критерії для проведення гемотрансфузії:
- ЧСС >100 за 1 хв.; або
- САТ <100 мм рт.ст. чи відсутній пульс на променевій артерії; або
- Порушення свідомості/зміна психічного стану у поєднанні з ознаками/симптомами геморагічного шоку; або
- Проникаюче поранення грудної клітки/живота, вузлові кровотечі (поранення у місцях прикріплення кінцівок до тулуба); або
- Перелом кісток таза; або
- Ампутація нижньої кінцівки вище коліна чи множинні ампутації (незалежно від показників життєво важливих функцій)
Під час трансфузії
- Забезпечте ВВ/ВК доступ
- Перевірте серійний номер препарату крові
- Під’єднайте систему для ВВ інфузій з фільтром до контейнера з кров’ю
- Проводьте трансфузію настільки швидко, наскільки переносить пацієнт
- Слідкуйте за появою ознак трансфузійних реакцій:
Гіпотензія, почервоніння обличчя, хрипи, гарячка, озноб, біль у боці/попереку
- Анафілаксія = Адреналін 1:1000 об’ємом 0,3 мл ВM; Димедрол 25 мг ВВ/ВM;
- Підтримуйте прохідність дихальних шляхів;
- Призначте за потреби інфузійну терапію;
- Розгляньте необхідність застосування метилпреднізолону;
- Гостра гемолітична реакція = Димедрол 25 мг ВВ/ВМ;
- Розгляньте необхідність введення осмотичних діуретиків: 20 г 20% манітолу чи 250 мл 3% NaCl
Після трансфузії
Поповніть витрати медичних матеріалів та засобів із заздалегідь визначеного джерела. Розгляньте введення 1 г CaCl2 10% ВВ
Скорочення: Частота серцевих скорочень (ЧСС), Систолічний артеріальний тиск (САТ), Внутрішньовенно (ВВ), Внутрішньокістково (ВК), Внутрішньом’язово (ВM), Натрію хлорид (NaCl), Кальцію хлорид (CaCl2)
Додаток В: Ресусцитація з використанням препаратів крові під час TACEVAC
Джерело: Програма “Vampire”: Протокол клінічних операцій CENTCOM-01: Ургентна ресусцитація препаратами крові під час тактичної евакуації з місця отримання поранення
Мета
Надати основні інструкції щодо проведення ургентної/рятівної ресусцитації з використанням препаратів крові під час тактичної евакуації (стосується як евакуації поранених немедичними транспортними засобами (CASEVAC), так і медичної евакуації, MEDEVAC) з місця отримання поранення постраждалим, які зазнали великої крововтрати/мають масивну кровотечу. Ці інструкції зібрані в один документ під назвою Програма “Vampire”. Дані настанови підтримують настанови з клінічної практики JTS: «Ресусцитація за принципом контролю пошкоджень», «Трансфузія цільної крові» та Настанови ТССС (Damage Control Resuscitation Clinical Practice Guideline (CPG), Whole Blood Transfusion CPG, Tactical Combat Casualty Care (TCCC) Guidelines).
Рекомендації стосуються медичного та немедичного персоналу (наприклад, авіаційних медиків, командирів екіпажу, дипломованих медсестер, медиків-військовослужбовців, лікарів, спеціалізованих медсестер або асистентів лікаря), призначеного/відповідального за надання допомоги пораненим в умовах бойових дій (ТССС) та під час евакуації (CASEVAC і MEDEVAC), що передбачає пряме або непряме надання допомоги пацієнту.
Покази до переливання крові під час тактичної евакуації
Нижче наведені покази до гемотрансфузії при наявності тяжкого травматичного ураження:
- САТ <100 мм рт.ст. чи відсутній пульс на променевій артерії; або
- ЧСС >100 за 1 хв.; або
- Ампутація нижньої кінцівки вище коліна чи множинні ампутації (незалежно від показників життєво важливих функцій).
УВАГА: Наведені вище приклади ампутації є єдиними травматичними ушкодженнями, які є самостійним та безпосереднім показом для переливання крові, який не потребує підтвердження за допомогою показників життєво важливих функцій.
УВАГА: Зупиніть зовнішню кровотечу перед чи одночасно з початком переливання крові.
Травматична зупинка серця: Пацієнт з масивною крововтратою та присутніми ознаками життя під час передачі від медиків на місці події, який після цього на етапі евакуації втратив пульс, потребує негайного переливання крові (переливання є важливішим, ніж компресії грудної клітки у випадках масивної крововтрати, і має бути пріоритетом).
Травматичні ушкодження, при яких, швидше за все, потрібне раннє переливання крові:
- Проникаюче поранення грудної клітки/черевної порожнини/поранення у ділянці під пахвами/в області паху/основи шиї).
- Перелом кісток таза.
- Множинні травми.
- Проксимальні ампутації (вище коліна чи ліктя). Ампутація визначається як тяжка травма кінцівки, що супроводжується повною або частковою її втратою (включає також кінцівки з масивним пошкодженням/понівеченням без повного відриву).
Розпочніть переливання з 1 одиниці препарату крові. Застосуйте додаткові одиниці, якщо є клінічні покази. Уникайте ресусцитації кристалоїдами, які можуть посилити кровотечу, особливо якщо це кровотеча на тулубі, що не може бути зупинена внаслідок прямого тиску на рану.
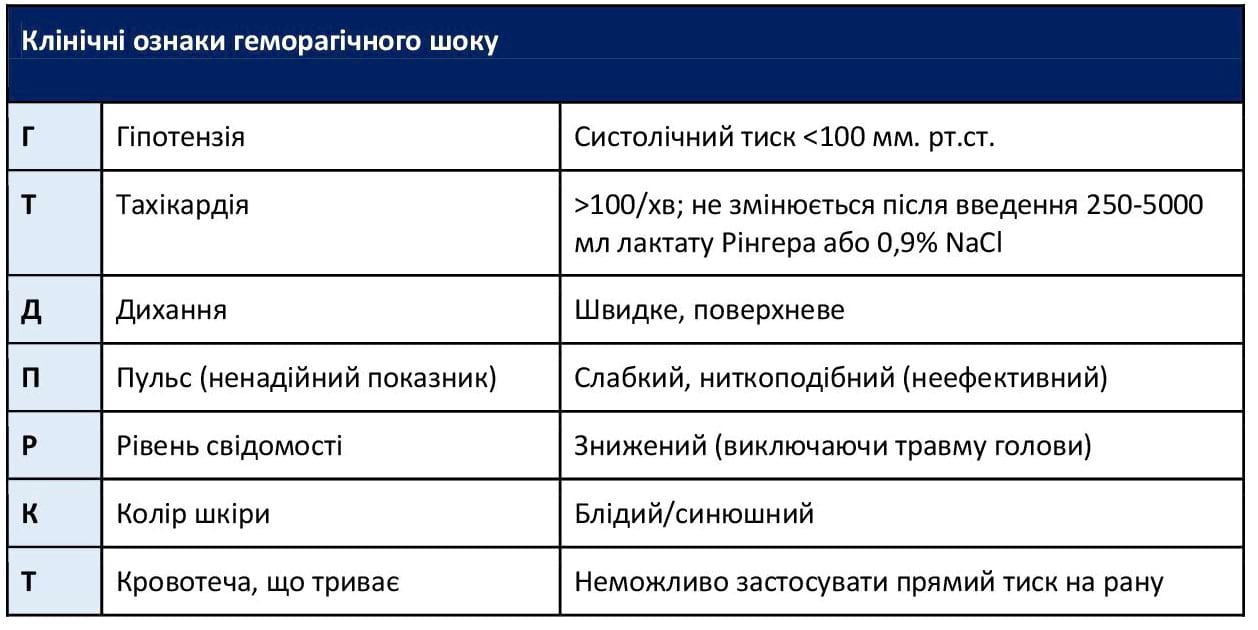
Перелік клінічних ознак геморагічного шоку - див. у Додатку C.
Процедура трансфузії
Трансфузія компонентів крові, схвалена для проведення під час тактичної евакуації
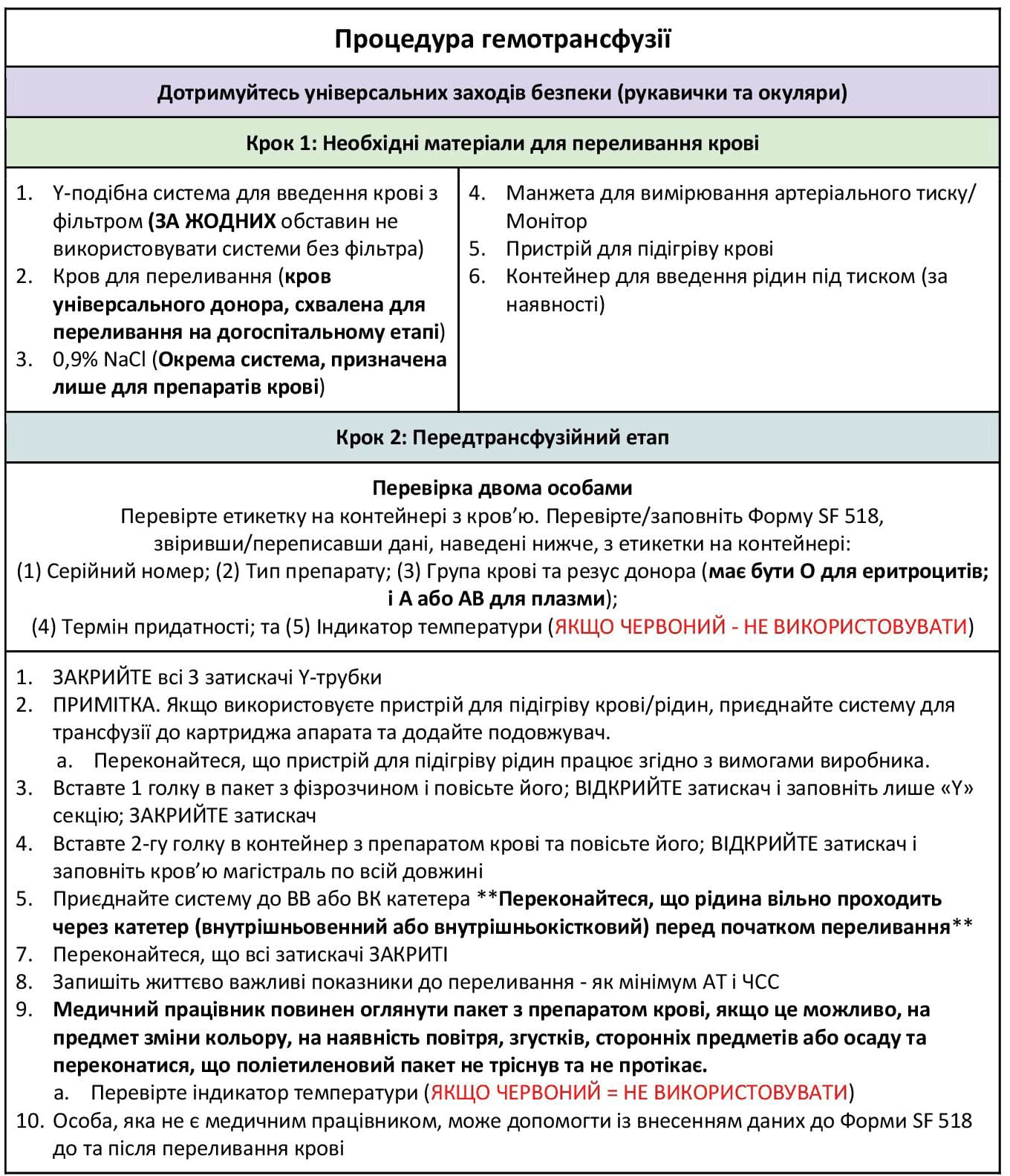
Еритроцитарна маса збільшує здатність реципієнта переносити кисень за рахунок збільшення маси циркулюючих еритроцитів. Плазма і тромбоцити сприяють утворенню тромбів і забезпечують їх стабільність. У середньому, одиниця цільної крові має об’єм 500-600 мл, а одиниця еритроцитарної маси – 300-400 мл. Пацієнту з масивною крововтратою (значним знекровленням) можна перелити одиницю крові досить швидко. Переконайтеся, що рідина вільно проходить через внутрішньовенний/внутрішньокістковий катетер перед початком переливання. Див. Додаток D (Процедура гемотрансфузії) та Додаток F (“Перлини мудрості” щодо гемотрансфузії).
УВАГА: Швидка інфузія при існуванні певного опору може спричинити механічне руйнування еритроцитів - цього слід уникати.
- Препарати крові потрібно вводити згідно з наступним пріоритетом, залежно від наявності та відповідно до Настанов TCCC:
- Охолоджена цільна кров О групи з низьким титром аглютинінів (CS-LTOWB), або, якщо немає в наявності
- Свіжа цільна кров О групи з низьким титром аглютинінів (LTOWB), або, якщо немає в наявності
- Плазма, еритроцити і тромбоцити у співвідношенні 1:1:1 , або, якщо немає в наявності
- Плазма і еритроцити у співвідношенні 1:1, або, якщо немає в наявності
- Окремо відновлена суха, свіжа чи розморожена плазма або окремо еритроцити, або, якщо немає в наявності
- Свіжа цільна кров О групи (визначена за допомогою картки для визначення групи крові) з невідомим титром аглютинінів, взята від донора (“ходячого” банку крові)
ПРИМІТКА: LTOWB проходить скринінг щодо концентрації анти-А та анти-В антитіл; вона містить низький титр анти-А та анти-В антитіл (аглютинінів) і, отже, вважається універсальним донорським препаратом, який можна переливати реципієнтам усіх груп крові з мінімальним ризиком незначної ABO несумісності (як правило, незначні та, найчастіше, субклінічні наслідки). Цільна кров, що надходить до підрозділів MEDEVAC, взята виключно в Сполучених Штатах у схвалених ASBP центрах і постачається до театру бойових дій за допомогою системи розподілу крові ASBP. Препарати LTOWB повністю перевірені відповідно до чинних настанов FDA.
- Цільна Rh+ кров О групи з низьким титром аглютинінів або еритроцитна маса (Rh+ O групи) є стандартом для трансфузії під час евакуації.
ПРИМІТКА: Пацієнти, яким потрібна гемотрансфузія, можуть безпечно отримувати цільну кров О групи з низьким титром аглютинінів чи еритроцити О групи, без проведення проб на сумісність, доки не будуть доступними препарати одногрупної крові.
- Якщо можливо, для жінок дітородного віку <50 років використовуйте резус-негативну кров О групи. Якщо жінці було проведено переливання резус-позитивної крові О групи, повідомте про це приймаючий лікувальний заклад для здійснення запису в медичній картці пацієнтки. Якщо було перелито мінімальну кількість крові (лише кілька мілілітрів), розгляньте введення антирезусного імуноглобуліну Rho(D). Імунологічні наслідки введення цілої одиниці резус-позитивної крові/еритроцитів О групи резус-негативній жінці дітородного віку неможливо безпечно усунути за допомогою введення антирезусного імуноглобуліну. Лікування масивної крововтрати має перевагу над потенційними наслідками майбутньої вагітності.
УВАГА: Цільна кров, зібрана на полі бою, НЕ використовується під час аеромедичної евакуації MEDEVAC.
Плазма є важливим засобом запобігання та лікування коагулопатії при травмі. У середньому одна одиниця має об’єм 200-250 мл і переливається у швидкому темпі.
- Свіжозаморожена плазма групи А чи АВ на даний момент є стандартом для проведення трансфузії під час евакуації.
- Розморожена плазма має термін придатності лише 5 днів і може бути недоступною на догоспітальному етапі. Свіжа плазма (раніше не заморожувана) має термін придатності 26 днів. Уточніть наявність у відповідному центрі видачі або у відділі постачання крові.
Рекомендована кількість препаратів крові для виконання тактичної евакуації базується на часових рамках бойового завдання/евакуації та визначається бойовим хірургом або хірургом Об’єднаної оперативної групи. Для певних завдань можуть знадобитися додаткові одиниці препаратів крові; підрозділи повинні звертатись до офісу Об’єднаної програми крові.
- Максимальна ємність контейнера Golden Hour (GHC) становить 4 одиниці еритроцитів/свіжозамороженої плазми або 2 одиниці цільної крові.
- Якщо цільної крові або плазми немає, евакуаційний персонал має використовувати на борту виключно еритроцити.
- Інфузія одиниці препарату повинна завершитися в межах 4 годин після відкривання пакета. Якщо препарат не введено повністю за цей час, інфузію слід припинити та залишок препарату утилізувати. Якщо початок переливання (відкривання пакета) затримується, кров можна повернути до місця зберігання, якщо вона не перевищила відповідну температуру транспортування, що становить максимум 10°C. Єдиний спосіб це визначити - за допомогою наклеєного індикатора Safe-T-Vue на пакеті з кров’ю.
- Невикористані препарати крові (тобто цільна кров та ліофілізована плазма), які є у розпорядженні медиків на передовій (у Збройних сил США або Сил Коаліції), не мають використовуватися евакуаційним персоналом. Рекомендовано залишати їх у медиків на передовій. Переливання препаратів крові, які були відкриті перед евакуацією та вводяться безпосередньо у процесі евакуації, продовжується під час евакуації.
Педіатричні пацієнти:
- Екстрене переливання крові педіатричним пацієнтам більше залежить від клінічної оцінки, ніж від конкретних параметрів життєвих функцій, оскільки нормальна частота серцевих скорочень і артеріальний тиск залежать від віку.
- Клінічні ознаки шоку в дітей такі ж, як і у дорослих (шкіра пацієнта холодна, бліда, у нього слабкий або відсутній променевий пульс, уповільнене наповнення капілярів, порушена свідомість).
- Рідинна ресусцитація у дітей при травмі починається з 10 мл/кг першого препарату крові, потім повторюється за потреби, залежно від відповіді на переливання.
Отримання компонентів крові в центрах видачі (США та Коаліція)
У США персонал Центру видачі Відділу постачання крові (Blood Support Detachment, BSD), військово-медичних закладів 2/3 етапу медичної допомоги (медичного пункту батальйону, медичної роти бригади/мобільного госпіталю) або лабораторії повинен:
- Якщо потрібно та можливо, розморозити заморожену плазму згідно з локальними процедурами та позначити препарати крові (група A або AB), вказавши термін придатності у 5 днів.
- Переконатися, що контейнер Golden Hour (GHC) належним чином заряджений, та вийняти його з морозильної камери за 25-30 хвилин до завантаження препаратів крові.
- Переконатися, що всі видані препарати крові мають прикріплений і активований індикатор Safe-T-VUE (NSN 6515-08-T00-3056) для моніторингу температури (Додаток E). Переконайтеся, що розморожена плазма має відповідну температуру (1-6°C), перш ніж приклеювати Safe-T-VUE на пакет.
- Евакуаційний персонал має діяти згідно інструкцій до Safe-T-VUE (Додаток E).
- Задокументувати у Реєстрі медичних даних (TMDS) видачу препаратів крові евакуаційній команді (вказавши її назву/призначення).
- Заповнити відповідні розділи у Карті трансфузії крові або її компонентів Форма SF 518 (Blood or Blood Component Transfusion Record) щодо видачі препаратів крові; помістити заповнену форму в кишеню контейнера GHC або прикріпити її до кожної одиниці виданого препарату крові.
- Звірити інформацію у Формі SF 518 та на етикетці препаратів разом з евакуаційним персоналом, що їх отримує.
Центр видачі, розташований в іншій країні: Якщо препарати крові, заготовлені в США, будуть видаватись із лікувального закладу Коаліції, зв’яжіться з офісом Об’єднаної програми крові, щоб узгодити вимоги до видачі та документації отриманих одиниць.
Евакуаційний персонал, що отримує препарати крові, повинен:
- Перед тим, як закривати контейнер GHC, переконатися, що кожен препарат крові, що там знаходиться, має прикріплений та активований індикатор Safe-T-VUE (Додаток E) та Форму SF 518.
- Занести отримані препарати крові до Реєстру медичних даних (TDMS), користуючись своїм обліковим записом.
Якщо підрозділ, що отримує препарати крові, не має доступу до TMDS, центр видачі повинен увійти в їхній обліковий запис та зареєструвати отримання препаратів крові.
Зберігання, транспортування та моніторинг препаратів крові
- Уся кров та її компоненти повинні зберігатися в контрольованому середовищі та відповідних умовах.
- Препарати крові, що вивозяться за межі BSD/військово-медичних закладів/лабораторій, можуть транспортуватися лише в затвердженому спеціальному контейнері (наприклад, Golden Hour Container NSN 6530-01-505-5301; OCP/5306; Desert) протягом максимум 48 годин.
- Підрозділи повинні контролювати стан контейнерів і документів (наприклад, сухий/витікання немає) щонайменше кожні 24 години.
- Після завантаження та запечатування контейнер повинен залишатися закритим і неушкодженим до того часу, доки препарат крові не знадобиться для лікування пацієнта.
- Потрібно якомога швидше повідомити центр видачі крові (BSD/військово-медичний заклад/лабораторію), якщо препарати крові були використані.
- Контейнер GHC можна використовувати лише 48 год; до закінчення терміну дії кінцеві користувачі повинні зв’язатися з центром видачі, щоб узгодити повернення та обмін контейнера та препаратів крові відповідно до вимог бойового завдання.
УВАГА:
- Контейнер або його вміст (препарати крові) у жодному разі не можна поміщати в холодильник або інший охолоджуючий пристрій, поза банком крові.
- Препарати крові не мають використовуватися, якщо контейнер протікає, або індикатор температури (Safe-T-VUE) на препараті крові не відповідає стандартам (Див. Додаток E).
- Повідомте центр видачі та поверніть контейнер і препарати крові для заміни.
Вимоги до індивідуального навчання та навчання підрозділів
- Як мінімум, медичний персонал, який бере участь у переливанні препаратів крові під час евакуації, має буде підготовлений за такими темами:
- Покази до переливання крові (Додаток C)
- Процедура переливання крові (Додаток D);
- Документація (Додаток G)
- “Перлини мудрості” щодо гемотрансфузії (Додаток F)
- Подання звіту про безпеку пацієнта, якщо це необхідно
- Як мінімум, немедичний персонал, який допомагає під час трансфузії, має знати наступне:
- Процедура переливання крові
- Обладнання/запаси
- Вимоги до заповнення Форми SF 518
- Підрозділи, які впроваджують ці настанови, повинні навчити відповідний персонал наступному:
- Надання невідкладної допомоги при ускладненнях під час аеромедичної евакуації.
- Вимоги до зберігання препаратів крові/контейнера та їх заміна.
Основні потреби для впровадження програми «Vampire»
- Контейнер для транспортування компонентів крові, схвалений до використання.
- Рекомендуємо мати від 4 до 6 контейнерів GHC у рамках програми «Vampire» (NSN 6530-01-505-5301 (OCP)/5306(Desert)).
- Hemacool (NSN 4110-01-506-0895) чи інший морозильний пристрій з індикатором температури для забезпечення ≤ -18°C, у випадку переналаштувань/несправності контейнера GHC.
- Індикатор Safe-T-VUE (NSN 6515-08-T00-3056) для моніторингу температури. (Див. Додаток E.)
- Створені облікові записи у Реєстрі медичних даних (Theater Medical Data Store, TMDS) для центру видачі крові (BSD/військово-медичного закладу/лабораторії) та евакуаційного підрозділу, що отримує кров.
Пристрої для підігріву крові під час трансфузії
Настійно рекомендується використовувати апарати для підігріву інфузійних рідин. Слід обирати схвалені FDA для переливання препаратів крові пристрої, такі як Belmont® Buddy-lite™, EnFlow® або Thermal Angel.
УВАГА: Пристрої для підігріву рідин мають вбудовані запобіжні механізми, які попереджають перегрівання рідини вище 42°C. Персонал підрозділу має бути ознайомлений з запобіжними механізмами використовуваного пристрою.
Транексамова кислота (ТХА)
Пацієнти, яким здійснили переливання крові в межах трьох годин від моменту отримання травми, повинні також отримати ТХА. Див. Настанови TCCC стосовно призначення ТХА.
Вимоги до ведення записів
- Переливання повинно бути задокументовано в TMDS евакуаційним персоналом або центром видачі крові.
- Персонал повинен керуватися інструкціями з Навчального посібника з використання препаратів крові в умовах бойових дій (Theater Blood Application Training Guide) від 02 червня 2014 щодо управління запасами препаратів крові
- Завершіть заповнення Форми SF 518 та скеруйте її разом із пораненим до відповідного лікувального закладу для введення даних в Медичну картку пацієнта.
Джерела
- Armed Services Blood Program (ASBP), Joint Blood Program Handbook, HQ Departments of the Army, Navy and Air Force (Army Technical Manual 8-227-12, NAVMED P-6530, AFH 44-152-IP), 01 Dec 2011.
- Central Command Regulation (CCR) 40-1, Quality Management (QM) Programs in Healthcare Operations, 19 Feb 2016.
- CCR 40-4, Clinical Operations (CLINOPS) Program, Jan 2016.
Додаток C: Клінічні ознаки геморагічного шоку
Додаток D: Процедура гемотрансфузії
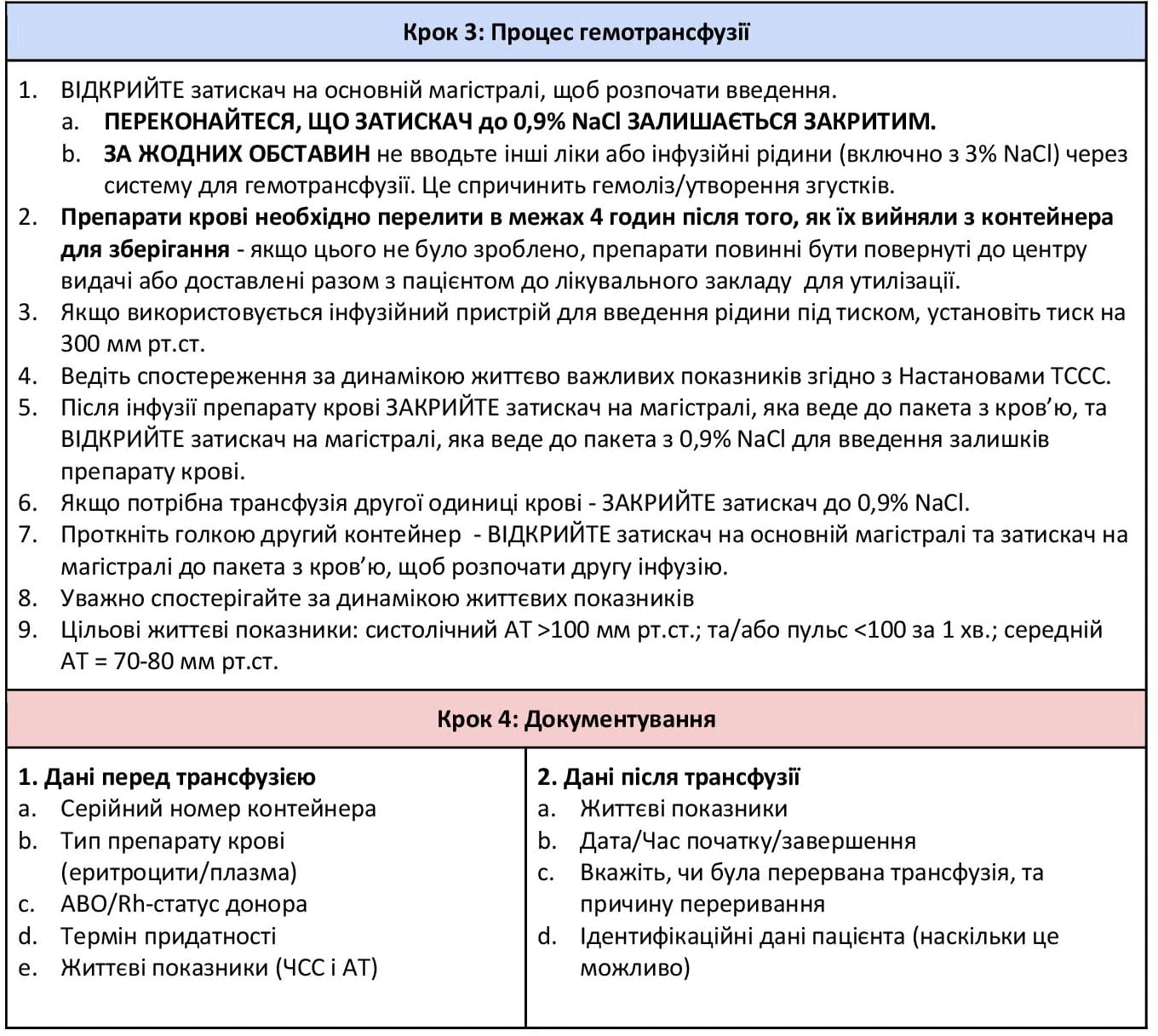
Додаток E: Індикатор температури Safe-T-Vue
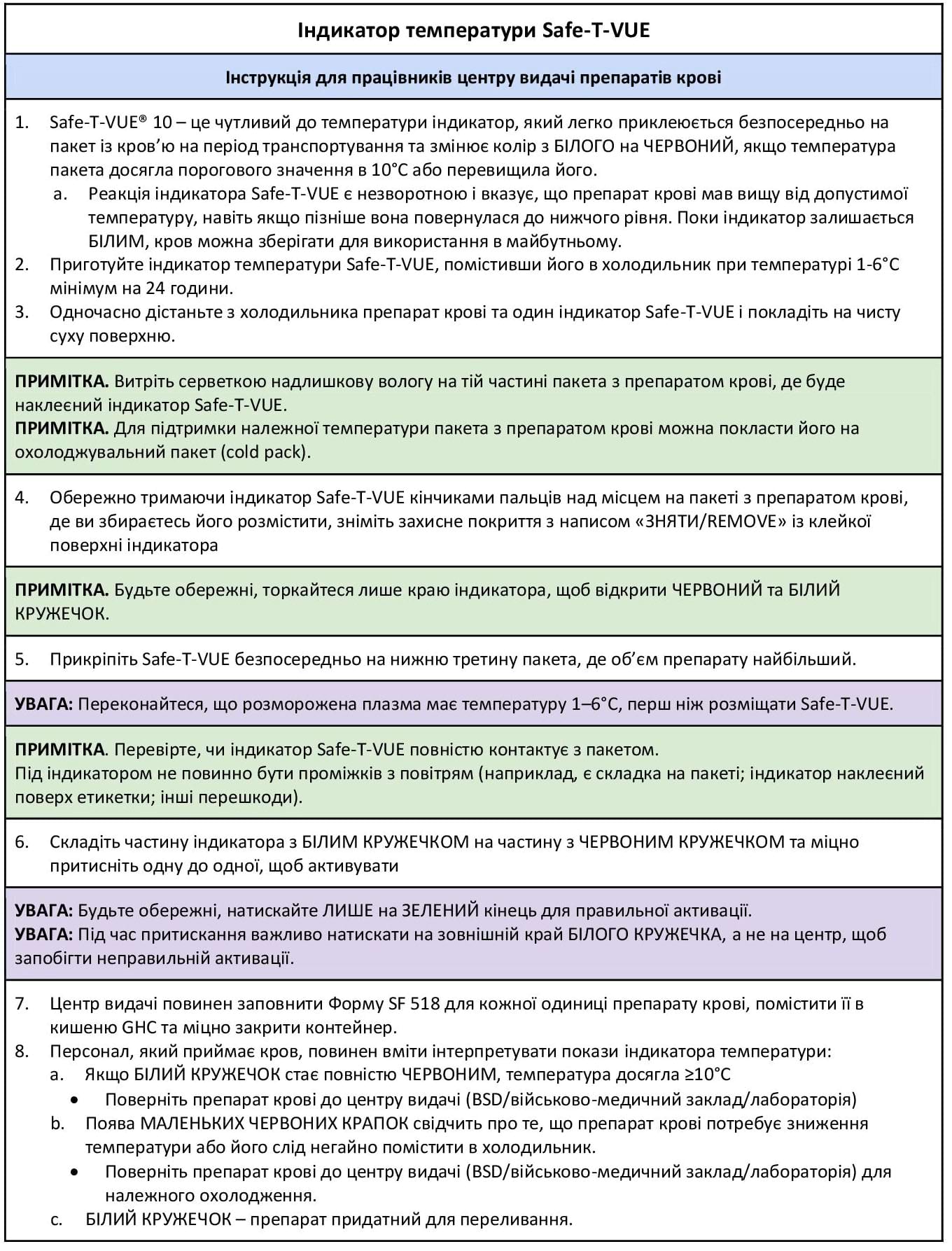
Додаток F: «Перлини мудрості» щодо гемотрансфузії

Додаток G: Документація, необхідна для переливання крові
- Карта трансфузії крові або її компонентів Форма SF 518 ASBP (SF 518 Blood or Blood Component Transfusion Record ASBP)
- 151 Чек-лист: Переливання Цільної Крові (151 Whole Blood Transfusion Checklist)
- 147 Картка для запису результатів визначення резус-фактора/групи крові за системою ABO (147 Eldon Card ABO/Rh Typing Record)
- 145 Обстеження донорів на наявність інфекційних хвороб (145 Infectious Disease Testing for Blood Donation)
- 148 Супровідний лист для транспортування зразків цільної крові на попередню перевірку (148 Pre-screen/Whole Blood Sample Shipping Manifest)
- 150A Лист розуміння щодо екстреного застосування не схвалених FDA препаратів цільної крові (перевіреної) (150A Emergency Release Letter of Understanding (tested))
- 150B Лист розуміння щодо екстреного застосування не схвалених FDA препаратів цільної крові (неперевіреної) (150B Emergency Release Letter of Understanding (untested))
- 572 Карта екстреної донації цільної крові (572 Emergency Whole Blood Donation Record)
- Перелік умов усунення від донорства згідно організації ААВВ (AABB Medications Deferral List)
- Перелік умов усунення від донорства згідно організації DHQ (DHQ Medication Deferral List)
Додаток H: Додаткова інформація щодо не передбаченого інструкцією застосування лікарських засобів у настановах з клінічної практики
Мета
Мета цього Додатка — надати роз’яснення політики та практики Міністерства оборони США щодо включення в Настанови з клінічної практики «незатверджених» показів для продуктів, які були схвалені Управлінням з контролю якості продуктів харчування і лікарських засобів США (FDA). Це стосується використання препаратів не за призначенням для пацієнтів, які належать до Збройних сил США.
Вихідна інформація
Незатверджене (тобто «не за призначенням» - “off-label”) використання продуктів, схвалених FDA, надзвичайно поширене в медицині США і зазвичай не регулюється окремими нормативними актами. Проте, згідно з Федеральним законодавством, за деяких обставин застосування схвалених лікарських засобів за незатвердженими показами регулюється положеннями FDA про «досліджувані нові ліки». До цих обставин належить використання в рамках клінічних досліджень, а також, у військовому контексті, використання за незатвердженими показами згідно з вимогами командування. Деякі види використання за незатвердженими показами також можуть підлягати окремим нормативним актам.
Додаткова інформація щодо застосування за незатвердженими показами у настановах з клінічної практики
Включення до Настанов з клінічної практики використання медикаментів за незатвердженими показами не належить до клінічних випробувань і не є вимогою командування. Більше того, таке включення не передбачає, що Військова система охорони здоров’я вимагає від медичних працівників, які працюють в структурах Міноборони США, застосовувати відповідні продукти за незатвердженими показами або вважає це «стандартом медичної допомоги». Швидше, включення до CPGs використання засобів «не за призначенням» має поглиблювати клінічне судження відповідального медичного працівника шляхом надання інформації щодо потенційних ризиків та переваг альтернативного лікування. Рішення приймається на основі клінічного судження відповідальним медичним працівником у контексті відносин між лікарем і пацієнтом.
Додаткові процедури
Виважений розгляд
Відповідно до цієї мети, в обговореннях використання медикаментів «не за призначенням» в CPG конкретно зазначено, що це використання, яке не схвалено FDA. Крім того, такі обговорення є збалансованими у представленні даних клінічних досліджень, включаючи будь-які дані, які свідчать про обережність у використанні продукту, і, зокрема, включаючи усі попередження, видані FDA.
Моніторинг забезпечення якості
Що стосується використання «не за призначенням», діяльність Міністерства оборони США полягає у підтримці регулярної системи моніторингу забезпечення якості результатів і відомих потенційних побічних ефектів. З цієї причини підкреслюється важливість ведення точних клінічних записів.
Інформація для пацієнтів
Належна клінічна практика передбачає надання відповідної інформації пацієнтам. У кожних Настановах з клінічної практики, де йдеться про використання засобу «не за призначенням», розглядається питання інформування пацієнтів. За умови практичної доцільності, слід розглянути можливість включення додатка з інформаційним листком для пацієнтів, що видаватиметься до або після застосування продукту. Інформаційний листок має в доступній для пацієнтів формі повідомляти наступне: a) що дане застосування не схвалене FDA; b) причини, чому медичний працівник Міністерства оборони США може прийняти рішення використати продукт з цією метою; c) потенційні ризики, пов’язані з таким застосуванням.






























